Кюретаж. Электрокоагуляцию.
Обновлено: 24.04.2024
Базальноклеточный рак не очень агрессивен. Он редко метастазирует, и чаще всего его можно успешно лечить, даже после рецидива. Однако, если не проводить лечения, опухоль со временем прорастает в окружающие ткани.
Существуют разные методы лечения базалиомы. Врач выбирает тактику, исходя из размеров и локализации опухоли, возраста и состояния здоровья пациента, наличия сопутствующих заболеваний.
Ищете хорошую клинику, которая специализируется на лечении рака кожи? Воспользуйтесь помощью специалистов Центра Комплексной Медицины. Свяжитесь с нами, и мы подберем для вас подходящую клинику и врача: 8 (495) 215-50-60
Хирургическое лечение базальноклеточного рака
Зачастую базалиому удаляют с помощью кюретажа в сочетании с электрокоагуляцией. Кюретка представляет собой хирургический инструмент в виде небольшой (1–6 мм) ложечки. С помощью нее опухоль удаляют до дермы. Затем ткани в ране прижигают с помощью электрокоагулятора, после чего снова используют кюретку для удаления уничтоженных тканей. Обычно процедуру повторяют три раза или до тех пор, пока хирург не решит, что достаточно.
В других случаях базальноклеточную карциному просто иссекают, захватывая некоторое количество (4–6 мм) здоровой ткани вокруг. Удаленные ткани отправляют в лабораторию для гистологического исследования. Важно оценить край резекции. Если он позитивный, это говорит о том, что опухоль удалена не полностью. Врач может назначить повторное хирургическое вмешательство или лучевую терапию.
В некоторых случаях Американское Онкологическое Общество рекомендует прибегать к операции Мооса:
- при большой базалиоме;
- когда не удается определить границы опухоли;
- при локализации опухоли в области носа, ушей, глаз, лба, волосистой части головы, пальцев, половых органов.
Суть хирургического вмешательства состоит в том, что врач удаляет опухоль с захватом меньшего количества здоровых тканей, чем обычно (1–1,5 мм). Из удаленного материала сразу же готовят препараты и изучают их под микроскопом. Если обнаружено, что в некоторых местах опухоль прорастает глубже, их отмечают на специальной карте. После этого хирург удаляет оставшуюся опухолевую ткань.
Операцию Мооса проводят под местной анестезией, если опухоль прорастает глубоко – под наркозом. Самый долгий этап – когда из удаленной ткани готовят препарат и изучают под микроскопом. Больному приходится ждать около 40 минут. В среднем операцию приходится проводить в три этапа, она может продолжаться до 4 часов. Преимущество этого метода в том, что он позволяет сразу провести гистологическое исследование и полностью удалить рак с минимальным захватом соседних здоровых тканей.
Сергеев Пётр Сергеевич
к.м.н ведущий хирург-онколог, химиотерапевт, зав.отделения онкологии
«Если сравнивать разные виды хирургического лечения базалиомы, то универсального решения не существует. Всегда нужен индивидуальный подход. Врач должен рассказать пациенту о том, какую операцию планируется провести, почему выбран именно такой подход, и какого результата можно ожидать».
Лучевая терапия
Иногда после операции назначают адъювантную лучевую терапию: она помогает снизить риск рецидива, если есть подозрение, что опухоль удалена не полностью.
В некоторых случаях облучение применяют как альтернативу хирургическому лечению:
- Если базалиома имеет «сложную» локализацию, при которой сложно выполнить хирургическое вмешательство: в области век, носа, ушей.
- У пожилых пациентов, для которых не так важен эффект в долгосрочной перспективе.
Другие методы лечения
Иногда при поверхностном базальноклеточном раке на ранних стадиях применяют такие методы лечения, как:
- Местная химиотерапия – нанесение на кожу мазей с химиопрепаратами.
- Фотодинамическая терапия – обработка кожи фотосенсебилизирующим препаратом с последующим облучением светом. В результате вырабатываются свободные радикалы, которые уничтожают опухолевые клетки.
- Применение модификаторов биологического ответа – препаратов, которые активируют противоопухолевый иммунитет.
При небольших базалиомах можно использовать криохирургию – уничтожение опухоли с помощью низких температур, например, жидким азотом. Этот метод не применяют в области век, ушей, носа, волосистой части головы, нижних конечностей.
В редких случаях, когда при базальноклеточном раке появляются метастазы, и хирургия с лучевой терапией становятся неэффективны, применяют таргетные препараты: висмодегиб (Erivedge), сонидегиб (Odomzo).
Насколько успешно лечат базалиому? Каков прогноз выживаемости?
Наиболее эффективны хирургические методы лечения. Шансы на полную ремиссию после операции Мооса достигают 99%, после обычного иссечения – 98%, после кюретажа с электрокоагуляцией – 91–97%.
При базалиоме на поздних стадиях врачи могут существенно продлить жизнь больного. Как показало одно исследование, средняя пятилетняя выживаемость составляет 2 года при наличии отдаленных метастазов и 7,2 года при регионарных метастазах. Прогноз для таких пациентов улучшился с появлением таргетных препаратов. Например, на фоне лечения Odomzo в течение двух лет остаются в живых 93% пациента с местно распространенным базальноклеточным раком и 69% пациентов с метастатическим раком. При применении Erivedge 1-летняя выживаемость составляет 84,4%, 2-летняя - 68%.
Куда обратиться за помощью?
Мы сотрудничаем с лучшими онкологическими центрами Москвы, в которых применяются наиболее современные методы лечения рака кожи:
Кюретаж. Электрокоагуляцию.
Кюретаж. Электрокоагуляцию.
К хирургическим методам лечения эпителиальных новообразований кожи относят также кюретаж и электрокоагуляцию (электродиссекацию), которые, как правило, применяют при небольшом (до 20 мм в диаметре) размере опухоли и незначительной ее инфильтрации. При этом обязательно следует захватить до 5-6 мм прилегающей здоровой кожи. В настоящее время, по данным большинства авторов, кюретаж и электрокоагуляцию (электро-диссекацию) как самостоятельные методы лечения рака кожи применяют крайне редко. Но они являются методом выбора при лечении кожного рога, папиллом, кистозной формы ба-залиомы (от 5 до 10 мм в диаметре), себорей-ного и солнечного кератоза, а также новообразований из придатков кожи небольшого размера (5-10 мм в диаметре).
При кюретаже и электрокоагуляции (электрокодиссекации) используют острые дермаль-ные кюретки и электрокоагулятор. Процедура кюретажа проводится после местного обезболивания новокаином или лидокаином. Опухоль выскабливают широкой дермальной кюреткой (2-0 или 3-0), при этом ее держат как карандаш и продвигают в разных направлениях; окружающая же кожа в это время туго натягивается другой рукой; сравнительно легкое проникновение кюретки в ткань опухоли (например, базалиомы) обусловлено се рыхлостью. После кюретажа проводится электрокоагуляция дна (особенно основания и краев) опухоли. Ткань, подвергшуюся коагуляции, затем вновь удаляют кюреткой. Цикл электродиссекации и кюретажа повторяют 2 или 3 раза, после чего на раневую поверхность накладывается под повязку антибактериальная мазь.
При использовании электродиссекации и кюретажа следует учитывать ряд важных моментов: для подготовки кожи к операции нельзя применять спирт и другие легко воспламеняющиеся материалы; во время лечения больной не должен соприкасаться с металлическими частями стола; с целью исключения инфицирования хирургического персонала вирусами (гепатита, ВИЧ), которые могут содержаться в дыме, образующимся при электрокоагуляции, вытяжная вентиляция должна располагаться в 2 см от операционного поля, а оперирующий персонал должет быть обеспечен хирургическими масками и защитными очками. Больных, имеющих вирусные инфекции, желательно лечить другими методами. Электрохирургического лечения следует избегать и у больных с электрокардиостимулятором. Если же альтернативы такому лечению нет, больного консультируют у кардиолога.

Эффективность лечения эпителиальных новообразований кожи этим методом, так же как и при хирургическом их иссечении, зависит, главным образом, от размера, выраженности инфильтрации и локализации опухоли. Так, при диаметре новообразования до 2 см рецидив был отмечен в 3,6% случаев, а при диаметре опухоли от 2 до 5 см — в 4-26% случаев. Риск рецидивирования возрастает при локализации опухоли на волосистой части головы, лице (нос, периорбитальная область), ушных раковинах. Лечение рецидивов новообразования кожи кюретажем и электрокоагуляцией (электродиссекацией) дает повторные рецидивы примерно в 47% случаев. Косметический эффект лечения оценивается большинством авторов в основном как хороший. Однако, поданным AW. Kopf, в 20% случаев после кюретажа и электроэксцизии отмечается образование келоидных рубцов.
Кюретаж и электрокоагуляция (электродиссекация) противопоказаны при наличии электрокардиостимулятора или металлических пластин в организме больного; меланоме и любых других пигментных новообразованиях, даже отдаленно напоминающих ее; крупной или слеродермоподобной базалиоме; крупных или агрессивных разновидностях плоскоклеточного рака кожи.
Перспективным методом лечения опухолей кожи является радиохирургический метод, который проводится на аппарате Surgitron «Ellman International,Inc» (США). В отличие от электрокоагуляции, вызывающей термическое повреждение тканей, он основан на выпаривании соприкасающихся с электродом клеток. Послойное радиохирургическое удаление поверхностных новообразований кожи (эпидермальных меланоцитарных невусов, очагов себорейного и солнечного кератоза, бородавок и тд.) обеспечивается использованием прибора в режиме испарения (электродиссекация) с уровнем интенсивности в позиции 2, применением петлеобразных электродов и многократным точечным прикосновением на каждом участке опухоли (техника «радиопунктуры»). При обширных и глубоких новообразованиях (например, эпидермальных меланоцитарных невусах или опухолевой форме базалиомы) применяется режим электрокоагуляции или сочетание двух техник — резания и электрокюретажа: выступающую часть новообразования срезают с помощью электродиссекации — для этого избирается поток резания (Cutting) с интерсивностью в позиции 3 и используется петлеобразный электрод; электрокюретаж производят в режиме электрокоэгуляции (Coagulation) ny-говчатыми электродами. Метод приводит к быстрой эпителизации кожи при низкой частоте рецидивов и хорошему косметическому эффекту. При распространенных кондиломах и гигантской кондиломе Бушке— Левенштейна радиохирургию комбинируют с назначением препарататов интерферона.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Закрытый кюретаж при заболеваниях пародонта в области зубов верхней и нижней челюсти
Открытый или закрытый кюретаж пародонтальных карманов – очистка поддесневой области от твердых патологических отложений в условиях стоматологического кабинета с использованием выбранной врачом методики.
Что такое пародонтальный карман?
В норме глубина десневой бороздки – углубления между поверхностью зуба и десной – не должна превышать 2 мм. По мере концентрации в ней мягкого налета, состоящего из остатков пищи и постепенно превращающегося в твердые отложения, происходит формирование патологического очага. Это приводит к углублению бороздки и образованию пародонтальных карманов, наличие которых провоцирует воспалительные процессы и развитие кариеса.
К образованию карманов, помимо твердых отложений, способны привести:
- воспаления тканей пародонта; ;
- болезни ЖКТ, нарушения обмена веществ;
- недостаток твердой пищи в рационе;
- гормональные сбои и иные факторы.
Что такое кюретаж пародонтального кармана?
Процесс разрушения поддесневой области считают необратимым, если он достиг глубины 4 мм и продолжает развиваться. В такой ситуации терапевтические и медикаментозные методы уже бессильны и единственным эффективным решением, превосходящим по результативности даже лечение лазером, остается кюретаж – механическое выскабливание затвердевших отложений и мягкого налета. Закрытый кюретаж при заболеваниях пародонта проводят, когда глубина объемных пародонтальных карманов не превышает 3-4 мм.
Показания
Назначение кюретажа возможно только после проведения специалистом диагностических исследований, включая рентгеноскопию. На основе полученных результатов врач определит требуемый объем вмешательства, выберет способ кюретажа, составит план лечения. Распространенные показания для выполнения процедуры:
- воспалительные процессы;
- обильные твердые отложения, приводящие к смещению естественных тканей;
- обнаруженные глубокие пародонтальные карманы;
- неустойчивый зубной ряд.
Противопоказания
Кюретаж считается достаточно сложной операцией, проведение которой противопоказано при:
- аномально истонченных десневых тканях;
- наличии инфекционных заболеваний;
- чрезмерной кровоточивости десен;
- глубине карманов свыше 6 мм;
- гнойных выделениях из карманов, наличии в них фиброзных изменений;
- аномалиях прикуса;
- индивидуальной непереносимости анестезии.
Каждого пациента интересует, больно ли проводить закрытый кюретаж зуба? Отчасти это зависит от выбранной методики и особенностей организма, но современные способы анестезии позволяют полностью исключить болевые ощущения при выполнении процедуры. Это же относится и к более сложному и травматичному виду хирургического вмешательства – открытому кюретажу.
Как делают закрытый кюретаж зубодесневого кармана?

Процедура заключается в погружении хирургической кюреты на всю глубину кармана и выскабливании грануляций до полного очищения полости. Недостаток методики – слабый либо полностью отсутствующий визуальный обзор обрабатываемого участка, из-за чего грануляции и твердые отложения могут быть не полностью удалены из пародонтального кармана.
Стоимость услуги зависит от сложности и объема работ, а также от задействованных при этом средств. При ручном способе для выполнения закрытого кюретажа используются специальные инструменты из медицинской стали, пластика или тефлона: кюретки, крючки, экскаваторы, рашпили, имплакеры и т.д. Также, особенно на начальной стадии, могут быть использованы иные или дополняющие друг друга техники: лазерный, вакуумный, химический и крио-кюретаж, ультразвуковое воздействие.
Открытый кюретаж
Эта операция назначается при глубине карманов свыше 5-6 мм и заключается в:
- разрезании десны и получении прямого доступа к костной ткани;
- проведении чистки УЗ скалером и хирургическими кюретами;
- восстановлении разрушенных тканей синтетической костью;
- наложение швов, фиксация повязки с лекарством.
Возможные осложнения
Серьезные осложнения после кюретажа, при соблюдении рекомендаций врача в период реабилитации (6-10 дней), встречаются крайне редко. В первые дни после процедуры возможны:
- подвижность зубов на протяжение 2-3 недель; – болезненные ощущения при термических или химических воздействиях;
- появление кровоподтеков и отечности десен, которые проходят через 10-14 дней;
- напряжение в лицевых мышцах, исчезающее через 7-10 дней.
Уход после чистки: рекомендации врача
По завершению процедуры необходимо в течение 2-х часов воздерживаться от приема пищи и не чистить в этот день зубы. При часто наблюдаемой после кюретажа повышенной чувствительности зубов следует использовать особые зубные пасты, не содержащие абразивов. Хорошо зарекомендовавшее себя профилактическое средство – полоскания отварами трав и антисептиками, которые назначит доктор после лечения.
Узнать точную цену закрытого кюретажа и интересующие вас детали процедуры можно во время первичного посещения врача стоматологической клиники «МедБиоСпектр» в Москве, на Каширке – запишитесь на прием по телефону или через форму на сайте прямо сейчас!
Хирургическое лечение плоскоклеточного рака кожи – ТОП-3 операций в Израиле
Плоскоклеточный рак кожи при своевременной диагностике прекрасно поддается лечению – более 98% пациентов удается победить болезнь, наибольшую эффективность при терапии которой демонстрируют малоинвазивные хирургические процедуры. В этой статье говорим о главных методах удаления злокачественных новообразований кожи, используемых в Израиле.
Автор Юлия Дубчак

Плоскоклеточный рак кожи или болезнь Боуэна составляет 20% всех онкологических патологий. Он развивается в верхних слоях эпидермиса, быстро прогрессирует и прорастает в соседние ткани, чем значительно осложняет лечение. В то же время своевременное обращение к специалистам при обнаружении необычного пятнышка в 99 случаях из 100 – гарантия успешной терапии.
О том, что представляет из себя эта болезнь, стадиях ее развития, необходимой диагностике и эффективности терапии, мы подробно рассказывали в этой статье. Сегодня остановимся на хирургических способах лечения плоскоклеточного рака кожи.
Врачи в Израиле применяют три вида хирургии рака кожи:
Хирургическая эксцизия
Когда используется: если размер опухоли больше 2-х см, болезнь сопровождается прорастанием в глубокие слои кожи, рецидивирует. Хирургическая эксцизия не проводится пациентам с сахарным диабетом, непереносимостью обезболивающих препаратов и в случае, когда очаг онкологии находится в труднодоступном месте – например, в ушной раковине.
Суть и эффективность метода: эксцизия – самый распространенный способ лечения кожной онкологии. Хирург удаляет новообразование, отступая на 0,5-2 см от края опухоли, после чего выполняет пластическую коррекцию поврежденного участка. Для закрытия раневого дефекта используются собственные ткани пациента. Операция и пластическая коррекция проводятся одновременно.
В 11% случаев на месте удаления опухоли возможно появление келоидного (обьемного) рубца. Чаще всего дефект развивается на участках, подверженных наибольшему натяжению, покрывающих костные выступы, на верхних конечностях, спине, в области грудины, у угла верхней челюсти и на мочке уха. Опыт и знания израильских специалистов в сфере пластической и реконструктивной хирургии позволяют чаще всего избегать подобных осложнений. После процедуры, чтобы убедиться, что онкологические клетки полностью удалены, в обязательном порядке выполняется гистологическое исследование тканей.

Наркоз и госпитализация: если новообразование имеет небольшой размер, его удаляют под местной анестезией, пациент в тот же день отправляется домой. При опухолях на 3-4 стадии применяется общий наркоз, вместе с раковыми тканями иссекаются метастазы, пораженные лимфоузлы, подкожная клетчатка. Выписка проводится через день, однако на полное восстановление кожных покровов может уйти до полугода.
Операция по Мохсу
Когда используется: преимущественно при лечении опухолей лица и рецидивирующего плоскоклеточного рака, границы которого сложно определить. Операция позволяет удалить раковые клетки с минимальным ущербом для окружающих здоровых тканей.
Суть и эффективность метода: микрографическая хирургия по Мохсу считается самым “аккуратным” методом удаления рака кожи. Она была разработана американским хирургом Фредериком Мохсом – во время операции ткани с пораженного участка срезаются послойно. Каждый слой тут же подвергается заморозке в криостате при температуре -30 градусов по Цельсию и изучается под микроскопом с целью выявления атипичных клеток. Очаг онкологии иссекается в пределах здоровых тканей, но, в отличие от традиционной хирургии, во время операции по Мохсу их толщина составляет лишь 1-1,5 мм.
Как правило, процедура длится от 1 до 3 часов. В зависимости от масштабов вмешательства, рана после операции ушивается. Если очаг небольшого размера, наложение швов не требуется. Также одновременно с удалением опухоли при необходимости проводится пластическая реконструкция пораженного участка.

Наркоз и госпитализация: операция по Мохсу в Израиле проводится под местной анестезией и не требует госпитализации. Пребывание в стационаре, равно как и применение общего наркоза, актуально лишь при опухолях большого размера.
Электрокоагуляция и кюретаж
Когда используется: для лечения небольших новообразований на 1 и 2 стадиях, папиллом, солнечного и себорейного кератоза, кожного рога, кистозной формы базалиомы.
Суть и эффективность метода: для удаления опухоли специалист использует дермальную кюретку (хирургическую ложку) и электрокоагулятор (электрохирургический аппарат). На первом этапе очаг выскабливают инструментом, похожим на карандаш с лопаткой на конце (кюретка). На втором врач проводит электрокоагуляцию раны – уделяя особое внимание краям опухоли, обрабатывает ее электрическим током. Процедуру повторяют 2-3 раза, после чего на рану накладывают мазь и стерильную повязку.
Электрокоагуляция и кюретаж позволяют эффективно бороться с поверхностными новообразованиями до 1 см. Метод идеален с эстетической точки зрения, поскольку не оставляет больших шрамов и в большинстве случаев не требует пластической коррекции. В то же время проведение процедуры на волосистой части головы снижает ее эффективность. Данный вид лечения редко применяется для удаления опухолей на лице и в ушных раковинах. Электрохирургическое удаление опухоли может быть противопоказано пациентам с кардиостимуляторами.
Наркоз и госпитализация: процедура не требует пребывания в стационаре, проводится с применением местной анестезии. В этот же день вы возвращаетесь домой.
Какой из методов хирургии актуален в Вашем случае и сколько он будет стоить?
Как показывает наш многолетний опыт в лечении онкологии, оптимальным способом борьбы с плоскоклеточным раком является иссечение новообразования в пределах здоровых тканей. Однако какой из перечисленных выше видов хирургии будет использовать врач в Вашем случае, зависит индивидуальных особенностей опухоли, стадии заболевания, степени прорастания в соседние ткани.
Эффективность хирургического лечения плоскоклеточного рака кожи в Израиле
При своевременном удалении опухоли все описанные выше методы хирургии показывают эффективность до 98%. Однако в послеоперационный период важно выполнять предписания врача и избегать открытого солнца – именно негативное влияние ультрафиолета является основной причиной развития рака кожи и его рецидивов. Необходимо также один раз в несколько месяцев проходить контрольное обследование, чтобы убедиться, что болезнь отступила. Полностью излеченным плоскоклеточный рак кожи считается в случае, если не дает о себе знать в течение пяти лет.
Кюретаж десны

При пародонтите из-за потери прикрепления образуются десневые карманы, в которых находится зубной камень, лейкоциты, патогенная флора. От жизнедеятельности патогенных бактерий выделяются токсины, а так же идёт постоянная динамика усугубления патологических карманов.

Чем же опасны десневые карманы? Неприятный запах изо рта - симптом, свидетельствующий о хроническом воспалении, идёт гнилостный процесс распада тканей пародонта, что в свою очередь приведёт к подвижности зубов и их потере. Если есть имплантанты, то может начаться периимплантит, и, это приведет к отторжению имплантанта.
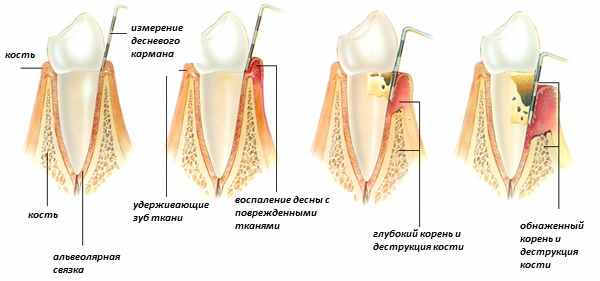
Кюретаж пародонтальных карманов — это глубокая очистка патологических десневых углублений в прикорневой зоне зубов.
В стоматологической практике обычно проводят открытый или закрытый кюретаж десневых карманов. При открытом кюретаже откидывается десна и обнажается поддесневая часть зуба, а при закрытом , кюретаж проводится вокруг зуба без разреза десны. Открытый кюретаж называют «лоскутной операцией».
Под местной анестезией при открытом кюретаже удаляют грануляционные ткани и полируют поддесневой части зуба. Пародонтальные карманы заполняют остеогенными материалами для лучшей остеоинтеграции. Заканчивается открытый кюретаж сшиванием десны. После операции через 2-3 недели десна восстанавливается и приобретает здоровую розовую окраску.
Закрытый кюретаж проводится также под местной анестезией. Для кюретажа используют ручные или ультразвуковые инструменты. После кюретажа и полировки корней зубов состояние десны заметно улучшается: неглубокие карманы исчезнут, а глубокие карманы — уменьшаются.
Эффективность кюретажа десневых карманов
Выполненный по стоматологическому протоколу в «Профессорской Авторской Стоматологической Клинике на Арбате» открытый или закрытый кюретаж позволяет ликвидировать пародонтальные карманы, восстановить атрофированную костную ткань, предотвратить рецессию десны и расшатывание зубов.

В ходе процедуры корни зубов очищают от грануляций и микробного налета — поддесневых отложений, полируют их и обрабатывают антибактериальными препаратами, что служит эффективной профилактикой пародонтита.
При разрушении нормальной структуры альвеолярного отростка челюсти в зоне вмешательства делают подсадку синтетической костной ткани.
Отсутствие своевременного лечения приводит к углублению десневых карманов и патологической подвижности зубов, что является показанием к их удалению.
В случае появления первых симптомов воспаления пародонта, не занимайтесь самолечением, а как можно быстрее обращайтесь в «Профессорскую Авторскую Стоматологическую Клинику на Арбате». Мы имеем современное и новейшее оборудование, специалистов с высоким уровнем профессиональных навыков и комплексно-системный академический подход к лечению воспалений пародонта.
Записаться на приём для консультации можно по телефону 8 (495) 695-59-60 или в форме электронной заявки, и Вам перезвонит администратор клиники для уточнения деталей записи!
Читайте также:
