Лучевая анатомия паравертебрального пространства
Обновлено: 24.04.2024
Единого мнения в вопросе о генезе гемангиом до настоящего времени не существует. Одни исследователи рассматривают этот процесс как порок развития (мальформация) или как результат вторичного расширения кровеносных сосудов в атрофированной кости пожилого человека. Большинство авторов считают гемангиомы опухолями, поскольку они имеют автономный рост и способность инфильтрировать окружающие ткани. Другие авторы считают, что гемангиомы являются врожденными образованиями.
Вертебральные гемангиомы обнаруживаются в 11% случаев всех аутопсий. Наиболее часто их находят в грудном отделе позвоночника, реже в шейном. Большинство гемангиом локализуется в теле позвонка, занимая иногда только его часть, в ряде случаев они проникают в позвоночный канал.
Гистологически гемангиомы подразделяются на капиллярные, кавернозные и смешанные.
Вертебральные гемангиомы могут прорастать в эпидуральное пространство, сдавливая спинной мозг, приводя к развитию медленно прогрессирующей миелопатии.
Как правило, гемангиома ничем себя не проявляет. Однако, менее чем у четверти пациентов данная патология сопровождается различной неврологической симптоматикой (включая болевой синдром) вследствие компрессии спинного мозга самой гемангиомой, гипертрофированной костью, эпидуральным кровоизлиянием, компрессионным переломом позвонка.
В настоящее время существует несколько способов лечения симптомных гемангиом: трансартериальная эмболизация, хирургическое удаление, лучевая терапия, чрескожное введение в ткань опухоли полиметилметакрилата (медицинского костного цемента).
Вертебропластика (цементирование) полости гемангиом позвонка используется наиболее часто. Впервые выполнена во Франции в 1984 г. у пациентки с гемангиомой С2 позвонка. При вертебропластике гемангиом позвоночника эффективность лечения достигается следующим: стабильностью пораженного гемангиомой позвонка, исчезновением болевого синдрома, воздействием химического вещества — полиметилметакрилата (медицинского цемента) на ткань гемангиомы.
Традиционно вертебропластика проводится под рентгеновской С-дугой. В некоторых случаях, когда требуется более точная навигация иглы в опухоль, ПВП проводится под контролем компьютерной томографии. При необходимости одновременно проводят биопсию опухоли.
Методика
Операция проводится под сочетанной анестезией (внутривенная + местная), состояние больного контролируется анестезиологом, проводится мониторинг пульса и артериального давления. Операции на шейном отделе позвоночника проводятся в положении на спине, на грудном и поясничном отделах — в положении на животе. Чаще всего операции проводятся на грудном и поясничном отделах. Операция проводится в оборудованной рентген-операционной.
Чрескожно пункционно через корни дуг позвонков в тело позвонка вводится игла под контролем рентгеновской С-дуги. Цемент замешивается и вводится в тело позвонка под лучевым контролем. Объем и распространение цемента постоянно контролирует хирург. После необходимого заполнения объема тела позвонка, игла или иглы извлекаются. Накладывается асептическая повязка. Пациент переводится в палату, где через 3 часа разрешается вставать. В дальнейшем пациент наблюдается оперирующим врачом.
Осложнения.
Как и любая операция, вертебропластика может сопровождаться осложнениями. К ним относятся утечка цемента (leakage) в вневертебральное и эпидуральное пространства, паравертебральные сосуды. В большинстве случаев утечка цемента в паравертебральное пространство не сопровождается какими-либо клиническими проявлениями. Проникновение цемента в эпидуральное пространство может вызвать синдром компрессии спинного мозга, поэтому хирург, проводящий вертебропластику должен владеть открытыми нейрохирургическими вмешательствами и операционная должна быть оборудована рентгеновской С-дугой и микроскопом. Истечение в сосуд может закончиться тромбоэмболией легочной артерии и привести к фатальному исходу. Это осложнение наиболее грозное, но, к счастью, довольно редкое.
Мы имеем достаточный опыт проведения чрескожной вертебропластики при различной патологии позвоночника (компрессионные переломы, опухоли, метастазы, гемангиомы позвонков, остеопорозные переломы позвонков) — более 600 операций.
Лучевая анатомия паравертебрального пространства
Лучевая анатомия паравертебрального пространства
а) Терминология:
1. Аббревиатура:
• Паравертебральное пространство (ПВП)
2. Синонимы:
• Превертебральное пространство:
о Под термином «превертебральное пространство» изначально понимались мягкие ткани за позвоночным столбом
о Адаптированный термин «ПВП»: все ткани под глубоким листком глубокой фасции шеи (ГЛГФШ) спереди и позади от позвоночного столба
3. Определения:
• Цилиндрическое пространство вокруг позвоночного столба, начинающееся у основания черепа и заканчивающееся в верхнем средостении, окруженное глубоким листком глубокой фасции шеи, разделенное на предпозвоночный и параспинальный компоненты
• ПВП: пери- (от греч. «вокруг») вертебральное пространство
На рисунке (аксиальный срез на уровне ротоглотки) показаны предпозвоночный и параспинальный компоненты паравертебрального пространства под глубоким листком глубокой фасции шеи. Обратите внимание, что фасция дугообразно отклоняется кнутри, соприкасаясь с поперечными отростками позвонков, разделяя паравертебральное пространство на предпозвоночный и параспинальный компоненты. Опасное и заглоточное пространства находятся спереди от паравертебрального пространства, в то время как заднее шейное пространство снаружи и сзади. На рисунке (сагиттальный срез) показано пространственное расположение структур шеи в срединной продольной плоскости. В превертебральной части паравертебрального пространства средин но находится лишь тела позвонков. Заглоточное и опасное пространства, лежащие сразу же перед позвоночным столбом, идут вниз в средостение. В параспинальной части паравертебрального пространства визуализируются лишь остистые отростки. На рисунке (аксиальный срез ротоглотки) показано объемное образование в паравертебральном пространстве надподъязычной области шеи, поражающее тело позвонка. Обратите внимание на деструкцию тела позвонка и смещение предпозвоночных мышц. Позвоночные артерии окружены опухолью. Кроме того, образование ограничено глубоким листком глубокой фасции шеи, перенправляющей опухоль центрально в эпидуральное пространство, где она сдавливает спинной мозг. На аксиальной КТ с контрастным усилением определяется контрастирующаяся злокачественная опухоль в предпозвоночной части паравертебрального пространства. Опухоль остается «запертой» в паравертебральном пространстве, ограниченном глубоким листком глубокой фасции шеи. В результате опухоль распространяется центрально в эпидуральное пространство, где может приводить к сдавлению спинного мозга.
б) Лучевая анатомия:
1. Границы паравертебрального пространства:
• От основания черепа до Th4 в заднем средостении
• Некоторые анатомы описывают ПВП как отдельное анатомическое пространство до уровня копчика
2. Анатомические отношения:
• Состоит из двух основных компонентов:
о Предпозвоночная часть (пространство)
о Параспинальная часть (пространство)
• Предпзвоночная часть ПВП находится непосредственно позади заглоточного пространства во всех экстракраниальных отделах головы и шеи:
о Спереди от предпозвоночной части ПВП: сонное пространство
о Сбоку от предпозвоночной части ПВП: передний край заднего шейного пространства
• Параспинальная часть ПВП находится глубже заднего шейного пространства и за поперечными отростками шейных позвонков
3. Внутреннее содержимое паравертебрального пространства:
• Предпозвоночная часть ПВП или предпозвоночное пространство:
о Предпозвоночные мышцы (длинная мышца головы и шеи)
о Лестничные мышцы (передняя, средняя, задняя)
о Корешки плечевого сплетения (ПС)
о Диафрагмальный нерв (СЗ-С5)
о Позвоночная артерия и вена
о Тела позвонков
• Параспинальная часть ПВП или параспинальное пространство:
о Параспинальные мышцы
о Задние элементы позвоночного столба
• Проксимальная часть ПС:
о ПВ имеет сложное пространственное строение
о Корешки С5-ТМ выходят из шейных межпозвонковых отверстий, проходят между передней и средней лестничными мышцами в предпозвоночном ПВП
о Корешки ПС проходят через отверстие в ГЛГФШ в заднее шейное пространство на своем пути к подмышечной области
4. Фасция паравертебрального пространства:
• ПВП полностью окружено ГЛГФШ:
о Передняя часть идет дугообразно от поперечных отростков шейных позвонков, окружая предпозвоночные мышцы, до поперечных отростков с противоположной стороны:
- Хирурги называют переднюю часть ГЛГФШ «ковром»
- По гладкой поверхности этого «ковра» гортань скользит вверх и вниз
- Прочная фасция перенаправляет инфекцию или опухоль ПВП в эпидуральное пространство
- А также предотвращает распространение злокачественных опухолей глотки в ПВП
о Задняя часть ГЛГФШ дугообразно изгибается над поверхностью параспинальных мышц, прикрепляясь к выйной связке остистого отростка позвонка
На первой из трех аксиальных КТ с КУ экстракраниальных отделов головы и шеи визуализируется паравертебральное пространство (норма). На уровне тела С2 в предпозвоночной части паравертебрального пространства визуализируются предпозвоночные мышцы, тело позвонка, позвоночные артерии. Спереди находится «полоска» жира в заглоточном пространстве. На аксиальной КТ на уровне подъ -язычной кости визуализируются основные структуры параспинальной части паравертебрального пространства: мышца, поднимающая лопатку, параспинальные мышцы, задние элементы позвонка. На аксиальной КТ на уровне перстневидного хряща визуализируются лестничные мышцы. Расположение диафрагмального нерва, который не виден на изображениях, указано слева в качестве памятки рентгенологу.
в) Особенности лучевой анатомии паравертебрального пространства:
1. Вопросы:
• Лучевые признаки первичного объемного образования предпозвоночного компонента ПВП:
о Образование находится в предпозвоночных мышцах или теле позвоночного позвонка
о Смещает предпозвоночные мышцы кпереди (образование в заглоточном пространстве смещает их кзади)
2. Подходы к визуализации:
• Рентгенография в боковой проекции:
о Для быстрой оценки отека предпозвоночных мягких тканей и целостности тел шейных позвонков
• КТ с КУ с мягкотканным и костным алгоритмом и сагиттальными реформациями:
о Метод выбора для оценки мягких тканей шеи и костей
• МРТ шейного отдела позвоночника: для оценки эпидуральных поражений
3. Ошибки визуализации:
• Гипертрофированная мышца, поднимающая лопатку (МПЛ): ошибочно принимается за контрастирующееся объемное образование или рецидив опухоли:
о Результат повреждения ЧМН XI (во время вмешательств на шее):
- Атрофия грудино-ключично-сосцевидной мышцы (ГКСМ) и трапециевидной мышцы
- Гипертрофированная МПЛ помогает поднимать руку
о Лучевые признаки:
- МПЛ увеличена; может накапливать контраст
- ГКСМ и трапециевидная мышца уменьшены, инфильтрированы жиром
г) Клинические особенности. Проявления:
• Предпозвоночная часть ПВП содержит важные структуры:
о Проксимальную часть ПС, диафрагмальный нерв, позвоночные артерии
• Большинство поражений ПВП (инфекционных или вторичных опухолевых) возникают в телах позвонков:
о При обнаружении поражения ПВП в телах позвонков уже обычно имеются патологические изменения
• При заболеваниях предпозвоночной части ПВП возможно поражение эпидурального пространства:
о При разрушении тел шейных позвонков с распространением опухоли или инфекции в предпозвоночную часть ПВП первой преградой становится ГЛГФШ
о Путь наименьшего сопротивления распространению гноя или опухоли-через межпозвонковые отверстия в эпидуральное пространство
о При обнаружении поражения ПВП лучевыми методами всегда оценивайте наличие распространения в эпидуральное пространство
Новообразования средостения (часть 1)
Стенограмма первой части видеолекции профессора Игоря Евгеньевича Тюрина о новообразованиях средостения из цикла передач Лучевая диагностика для терапевтов.
Игорь Евгеньевич Тюрин, профессор, доктор медицинских наук:
- Мы двигаемся дальше в сторону новообразования средостения как продолжение вопросов, которые уже затрагивала Ирина Александровна в своем выступлении.
Может быть, новообразования средостения – это не такая частая патология. Мы видим по статистике, что даже в структуре заболеваемости это достаточно редкая вещь. Во-первых, они всегда вызывают большие сложности в интерпретации.
Во-вторых, с моей точки зрения, еще более важное обстоятельство – это решение вопроса новообразований опухоли средостений или какие-то другие патологические изменения (заболевания сердца, сосудов, лимфатических узлов средостений).
Это всегда очень серьезная и ответственная работа врача-рентгенолога, врача, который предполагает использование нескольких диагностических методов. Конечно, методов лучевой диагностики, прежде всего, рентгеновского исследования.
Если посмотреть на структуру, то в тех лечебных учреждениях, где есть гематологические больные, гематологические отделения, на первом месте изменения лимфатических узлов средостений у больных с лимфомами. Сейчас это болезнь Ходжкина.
Помимо этого традиционный набор в виде герминогенных опухолей, тимом, нейрогенных опухолей. Они с разной частотой встречаются у детей и взрослых. У детей значительно чаще герминогенные опухоли, врожденные кисты, нейрогенные опухоли. У взрослых – это лимфомы, тимомы, внутригрудной зоб.
Диагностика отличается у детей и взрослых, топики этих патологических образований. Но мы можем выделить общие принципы. Есть определенные клинические проявления этой патологии. Мы будем говорить о наиболее характерных, типичных признаках. Это симптомы компрессии (сосуды, нервы, трахеи, бронхи), что выражается в кашле, резистентном к терапии, или в возникающих болевых ощущениях, резистентных к соответствующей терапии.
Иногда это системные проявления, такие как миастения или более известные проявления заболевания вилочковой железы. Болевые ощущения в грудной полости, увеличение периферических лимфоузлов. Это может сопровождать целый ряд состояний патологических средостений. Все это может сопровождать формирование патологического образования средостения.
Но вряд ли мы можем назвать какие-то прямые клинические признаки этого состояния. Чаще всего эти изменения выявляются при рентгенологическом исследовании. Основные – это рентгенография и компьютерная томография (КТ). Дополнительно в определенных ситуациях может использоваться магнито-резонансная томография (МРТ), ультразвуковое исследование (УЗИ), радионуклидное исследование, рентгеноскопия с контрастированием пищевода (когда речь идет о патологии пищевода или заднего средостения).
Но выявление – это рентгенологическое исследование в двух проекциях. Уточнение характера изменения – это компьютерная томография.
Зачем и когда компьютерная томография. Сегодня это актуальный вопрос, потому что количество оборудования, аппаратов в нашей стране увеличивается и очень существенно. Сегодня компьютерная томография стала в большинстве регионов, большинстве городов нашей страны доступным исследованием, которое можно выполнить пациентам, у которых подозреваются такие изменения в средостении.
Уточнение, локализация и структура патологических образований, видимых на рентгеновских снимках – это самое частое показание в тех случаях, когда выявляется случайно, может быть, при минимальных клинических проявлениях.
Мы должны понимать, что это еще и выявление патологических изменений, которые не видны на рентгеновских снимках, но которые могут быть у этого пациента в силу наличия тех или иных клинических проявлений.
Почему это может возникать, почему это случается.
Аксиальный срез. Томограмма на уровне бифуркации трахеи. В переднем средостении достаточно большое патологическое образование, исходящее из вилочковой железы перед восходящей аортой. Это образование не выявляется на обзорных снимках, потому что в прямой проекции контуры средостения определяются анатомическими структурами или патологическими образованиями, которые кондурируются воздухсодержащей легочной тканью. Являются краеобразующими в этом случае.
В этой ситуации верхняя полая вена справа и нисходящая аорта слева формируют контуры средостения. Увидеть такое образование на рентгеновском снимке очень сложно, практически невозможно. Если у этого пациента миастения, то это и есть прямое показание к выполнению компьютерной томографии.
Также как парез гортани и увеличение лимфатических узлов в аорто-пульмональном окне. Также как и определение стадии злокачественных опухолей в плане увеличения лимфатических узлов средостений (в лимфомах, в раке легкого, в пищеводе, в других злокачественных образованиях). При различных системных проявлениях, когда нас интересует либо состояние отдельных органов и тканей средостений, либо наличие увеличенных лимфатических узлов.
Там, где есть возможность выполнения МРТ, периодически возникает спор о том, что лучше, что хуже. На сегодняшний день нет какого-то единого однозначного мнения о том, как и когда нужно применять МРТ при патологии средостений.
Мы знаем сегодня, что возможность спиральной многосрезовой компьютерной томографии (МСКТ) (особенно, когда она выполняется с внутривенным контрастированием) и МРТ равны при некоторых минимальных преимуществах того и другого метода.
Учитывая, что КТ более распространено, более доступно в большинстве лечебных учреждений, на сегодняшний день она является первоочередным методом. Когда имеет смысл выполнять МРТ. Когда речь идет о патологии сердца и крупных сосудов средостения. Особенно у пациентов, у которых имеется реакция на рентгеноконтрастные препараты (их невозможно вводить или это опасно для пациента).
Когда речь идет о патологии паравертебральной области (нейрогенные опухоли или дифференциальная диагностика таких образований с патологией позвоночника. Натечник при туберкулезных спондилитах, лимфостатические поражения позвонков. Подозрения на кистозное образование. МРТ, как и УЗИ, гораздо лучше позволяет дифференцировать жидкостные образования от тканевых.
Рецидивы злокачественных опухолей – еще одно показание к магнитному резонансу. Это лимфомы, рецидивы рака легкого, когда использование этой технологии вместе с внутривенным контрастированием иногда помогает поставить правильный диагноз.
Один из типичных примеров. Преобразование кистозного образования энтерогенной кисты средостения при различных последовательностях МРТ делает совершенно понятным диагноз, что может вызывать затруднение при компьютерной томографии.
На чем основана диагностика патологии средостения и опухоли средостения вообще. Рентгенолог должен определить, где находятся эти патологические изменения – в средостении или в рядом расположенной легочной ткани, грудной стенке, плевре или плевральной полости. Иногда это достаточно сложная задача.
Во-вторых, если патология в средостении – это патологическое образование, опухоль. Или нет. Это может быть сосудистая патология. В качестве классического примера приводятся обычно аневризмы аорты или аномалии вариантов расположения сосудов.
Это разнообразные патологии пищевода. Расширение пищевода у больного с ахалазией пищевода, с другими патологическими неопухолевыми состояниями, которые тоже могут имитировать опухоль. Это патология костных структур (консолидированный перелом бедра или туберкулезный натечник при патологии грудных позвонков).
Это все может нам имитировать образование средостения при том, что к средостению это не имеет никакого отношения. В какой части расположено и какой характер или структура образования. Это узкоспецифические вопросы, которые решаются с помощью современных томографических исследований.
Ступенчато, последовательно врачи-рентгенологи пытаются решить эти вопросы. Когда мы все-таки выявляем патологические изменения в средостении, говорим, что это патология средостения, мы должны в этом случае либо подтвердить, либо исключить наличие опухоли в средостении.
Как правило, используются два основных принципа дифференциальной диагностики. Это дифференциальная диагностика по расположению, по локализации самой опухоли в средостении.
Сейчас с появлением томографических технологий (КТ и МРТ) – это плотностные (денситометрические, структурные) характеристики патологического образования, которые позволяют разграничивать эти изменения.
Долгое время, начиная еще с предвоенных лет, определение средостения осуществлялось по обзорной рентгенографии в боковой проекции. Врачи-рентгенологи, основываясь на снимке боковой проекции, традиционно выделяли среднее или центральное средостение, заднее средостение как основные отделы этой анатомической области для того, чтобы локализовать те или иные патологические изменения.
В середине прошлого века в 1950-е годы появилось еще горизонтальное разделение – разделение с помощью горизонтальных линий на верхнее, среднее и нижнее средостение. В результате на рентгенограмме можно было обнаружить 9 квадратиков и в каждый квадратик уложить наиболее часто встречающееся патологическое образование или патологический процесс.
Это существенно облегчало диагностику патологических изменений в грудной полости. С появлением компьютерной томографии магнитно-резонансная ситуация немножко изменилась. Хотя термины остались практически те же самые – передняя, центральная и задняя.
Но несколько изменилось представление о размерах той или иной области средостения. Переднее средостение превратилось в преваскулярное пространство, то есть фактически во все то, что располагается спереди от крупных сосудов и передней поверхности перикарда средостения.
Заднее средостение представляет из себя область, которая расположена позади перикарда, позади трахеи пищевода. Центральное средостение – это фактически перикард как мешок, в котором содержится сердце и крупные сосуды, и сосудистый пучок, который выходит из сердца и устремляется в верхнюю апертуру.
Таким образом, при КТ и МРТ чаще всего разграничиваются по локализации патологические процессы. Если исходить из такого подразделения, то мы можем в каждую часть средостения уложить тот или иной патологический процесс.
В переднем средостении самые верхние части, связанные с верхней апертурой – это внутригрудной зоб. Чуть ниже на уровне восходящей аорты, в средней части переднего средостения это лимфомы, герминогенные опухоли, гимомы. В нижней части кисты перикарда или мидиастинальные «липомы».
В зависимости от того, где мы видим патологические изменения – в центральном средостении, заднем средостении – мы можем говорить о том, что вероятнее всего мы видим на обзорной рентгенограмме, а теперь и на томограммах, которые получаются с помощью современных методов.
Я приведу несколько примеров дифференциальной диагностики, чтобы было понятно. Мы приблизительно знаем наиболее частые патологические процессы, которые здесь возникают. Они включают опухоли, доброкачественные и злокачественные (внутригрудной зоб, лимфомы). Неопухолевые процессы, такие как скопление жира в ретростернальной клетчатке, которые по традиции называют «липомы», или кисты перикарда, или какие-то другие патологические процессы.
Можем выделить среди них самые частые. Мы знаем клинические проявления этих патологических процессов. Мы имеем рентгеновский снимок, где можем определить тупику этих изменений. Мы можем с помощью современных томографических технологий выявить более-менее характерные проявления этого патологического процесса.
Тимомы – это обычно пациенты в возрасте старше 40-ка лет, которые нередко ассоциируются с миастенией и другими системными проявлениями. У многих пациентов это совершенно бессимптомное течение и случайная находка при флюорографическом, например, исследовании, при рентгенографии по другому поводу. Редко мы видим признаки инвазии.
Лучевые признаки этого процесса достаточно известны и понятны. Это средняя часть переднего средостения. Это нередко точечные или скорлуповидные обызвествления. Как правило, ассиметричное расположение. Во многих случаях они не определяются при рентгенографии. Но в силу наличия миастении или системных проявлений им выполняется компьютерная томография, и выявляются патологические изменения.
Если они видны при обычном рентгеновском исследовании, то мы хорошо видим, что тень средостения расширена влево на уровне дуги аорты. В ретростернальном пространстве (там, где должно быть скопление воздуха, содержащего легочную ткань) мы видим снижение пневмотизации, снижение прозрачности на боковом снимке.
Все это дает возможность предположить, что здесь есть патологические образования.
Томографическая картина. Мягкотканой плотности образования. В этом случае однородной структуры, овальной формы, с четкими контурами, расположенными перед восходящей аортой и общим стволом легочной артерии. Типичная характерная картина тимомы, которая, во-первых, нуждается в верификации, во-вторых, в соответствующем хирургическом лечении.
В каждом случае для врача-рентгенолога и для лечащего врача имеет значение определение того, доброкачественный или злокачественный этот процесс. Далеко не всегда мы можем ответить на этот вопрос или предположить характер этого процесса на основании рентгеновских или томографических данных.
Но, как правило, злокачественные опухоли увеличиваются значительно быстрее. Мы видим признаки местной инвазии в легочную ткань, в грудную стенку, в камеры сердца, в крупные сосуды и другие признаки распространенного патологического процесса. В большинстве случаев это более крупные опухоли.
В этом случае, продолжая патологию вилочковой железы, огромные размеры карциноидной опухоли вилочковой железы, которые занимают все переднее средостение, оттесняя сердце и крупные сосуды сзади аорты, вызывают накопление жидкости в правой плевральной полости. Это огромная неоднородная структура патологического образования с гиперваскулярными участками, со сдавлением верхней полой вены.
На снимке с трехмерной реформацией вы видите характерные симптомы расширения подкожных сосудов в следствие сдавления верхней полой вены. Все это говорит о злокачественной природе этого образования. Морфологический диагноз устанавливается во время операции.
Кисты и опухоли забрюшинного пространства
Забрюшинные внеорганные опухоли относятся к редкой патологии и составляют 0,2% по отношению ко всем опухолям человека. Забрюшинные опухоли чаще встречаются у женщин. Наибольшее число больных молодого и среднего возраста (21 — 50 лет).

Классификация опухолей забрюшинного пространства.
Наибольшее распространение получила классификация Ассегmann (1954), который называет разделение опухолей данной локализации условным и в основу его кладет гистогенетический принцип:
Опухоли мезодермального происхождения
A. Опухоли из жировой ткани: 1) доброкачественные — липомы, 2) злокачественные — липосаркомы.
B. Опухоли из гладких мышц: 1) доброкачественные — лейомиома, 2) злокачественные — лейомиосаркома.
C. Опухоли из соединительной ткани: 1) доброкачественные-фиброма, 2) злокачественные — фибросаркома.
D. Опухоли из поперечных полосатых мышц: 1) доброкачественные — рабдомиома, 2) злокачественные — рабдомиосаркома.
E. Опухоли из кровеносных сосудов: 1) гемангиома и ангиосаркома, 2) гемангиоперицитома — доброкачественная и злокачественная.
F. Опухоли из лимфатических сосудов: 1) доброкачественные — лимфангиома, 2) злокачественные — лимфангиосаркома.
G. Опухоли из первичной мезенхимы: 1) доброкачественные — миксома, 2) злокачественные — миксосаркома.
H. Опухоли недифференцированные, неясного происхождения — ксантогранулемы.
II. Опухоли нейрогенного происхождения
A. Опухоли из закладок нервных влагалищ: 1) нейрофиброма, без капсулы, 2) инкапсулированная нейролеммома, 3) злокачественная нейролеммома (злокачественная шваннома).
B. Опухоли из тканей симпатической нервной системы: 1) ганглионеврома, 2) симпатобластома, 3) нейробластома.
C. Опухоли из гетеротопных тканей коры надпочечников и хромаффинных тканей: 1) рак из клеток надпочечника, 2) злокачественная нейромаффинная парагангиома, 3) парагангиома, 4) активная феохромоцитома.
III. Опухоли из эмбриональных остатков почки
A. Злокачественные и доброкачественные тератомы.
IV. Злокачественные опухоли метастатического характера
Клиническое течение внеорганных забрюшинных опухолей.
Анатомические особенности забрюшинного пространства с наличием жировой клетчатки обусловливают длительный бессимптомный период. Развиваясь в свободной клетчатке забрюшинного пространства, эти новообразования постепенно могут достигать значительных размеров без каких-либо клинических проявлений, сдавливая прилегающие органы. В одних случаях развиваются расстройства мочеиспускания, в других — явления кишечной непроходимости, поражения нервов в виде стойкой боли в брюшной полости, поясничном отделе, нижних конечностях.
Иногда первыми признаками заболевания является лимфовенозный стаз в одной или обеих нижних конечностях, вторичное варикоцеле.
Общее состояние больных, даже при наличии больших опухолей, остается длительное время удовлетворительным. Быстрая утомляемость, слабость, потеря массы тела, повышения температуры тела, явления интоксикации свидетельствуют о длительном процессе.
Боль в животе является одним из ранних симптомов, наиболее характерна для опухолей небольших размеров, расположенных паравертебрально, в полости малого таза. Боль возникает в случае сдавливания опухолью нервов, которые идут от поясничного или крестцового сплетения, а также при условии растяжения париетального листка брюшины.
Определение опухоли во время пальпации живота является очень ценным клиническим симптомом, который чаще выявляется в случае злокачественных опухолей.
Нарушения венозного и лимфатического оттока клинически проявляются увеличением объема нижней конечности на стороне поражения, болью, расширением подкожных вен передней брюшной стенки. Сдавливание и деформация вен чаще влекут нейрогенные опухоли. Забрюшинные опухоли не сдавливают артериальные стволы, а смещают их.
Расстройство функции пищеварительного тракта проявляются тошнотой, тяжестью в животе, запором; расстройство мочевыделительной системы — дизурией, болью в поясничном отделе (в случае сдавливания и сдвига мочеточников, почки), затруднением во время мочеиспускания. Иногда может наблюдаться олигоурия (если сдавлены оба мочеточника).
Опухоли, которые локализуются в правой половине забрюшинного пространства, дают более раннюю клиническую картину венозного застоя.
В случае локализации опухоли в эпигастральной области (справа или слева), больные чаще жалуются на ощущение тяжести и боль, не связанную с приемом пищи. Симптомы кишечной непроходимости, предопределенные экстраорганным сдавлением, проявляются раньше на фоне новообразований, которые располагаются в нижних отделах левой половины забрюшинного пространства. В случае опухолей этой локализации наблюдается боль, которая иррадиирует в поясничную область, прямую кишку, паховую область и нижние конечности.
Для опухолей тазовой локализации характерно длительное и чаще бессимптомное начало развития заболевания, в связи с чем ранняя диагностика имеет значительные трудности. Неорганные забрюшинные опухоли малого таза не имеют специфических диагностических признаков, которые отличают их от опухолей или неопухолевых заболеваний этой же локализации.
Одним из самых ранних симптомов первичных неорганных опухолей малого таза есть боль внизу живота, которая наблюдается приблизительно в 50% случаев и чаще имеет постоянный характер. Ранними клиническими симптомами являются также нарушения дефекации и мочеиспускания. Отеки и расширения подкожных вен нижних конечностей наблюдаются обычно на фоне злокачественных опухолей.
Иррадиация боли в одну или обе нижние конечности предопределена давлением опухоли на корешки пояснично-крестцового сплетения, что необходимо учитывать во время дифференциальной диагностики неорганных опухолей малого таза и пояснично-крестцового радикулита.
Симптомом, который наблюдается почти у всех больных с первичными неорганными опухолями малого таза, является определение опухоли во время пальпации через прямую кишку или влагалище. Забрюшинные опухоли тазовой локализации могут способствовать возникновению промежностных грыж
Диагностика опухолей
Жалобы и анамнез заболевания, а также осмотр с перкуссией и пальпацией имеют важное значение для того, чтобы заподозрить наличие забрюшинной опухоли.
Диагноз заболевания уточняется после рентгеновского исследования, потому необходимо начинать с обзорной рентгенографии органов грудной и брюшной полостей, что может подтвердить наличие опухоли, но не дает возможности уточнить локализацию и отношение к органам. В связи с этим считают обязательным рентгеноконтрастное исследование органов пищеварительного тракта и мочевыделительной системы. Смещение желудка, толстой или тонкой кишки, почки, мочеточника свидетельствует о забрюшинной локализации опухоли и помогает определить функциональные нарушения этих органов. Особенное место в диагностике забрюшинных новообразований занимает ультрасонография, а также аортография, ангиография, каваграфия, внутривенная экскреторная урография, ирригоскопия, компьютерная томография, ядерномагнитнорезонансная томография, рентгенография грудной полости для исключения метастазов в легких.
На основании прямых и непрямых признаков отмеченные рентгенологические методы исследования позволяют уточнять биологический характер заболевания и расположения опухоли, определить ее взаимоотношение с соседними органами и магистральными сосудами, что необходимо для решения вопроса относительно плана лечения и характера хирургического вмешательства.
Ультразвуковая эхография помогает определить размеры и глубину расположения опухоли, выяснить ее связь с сосудами; компьютерная томография позволяет определить опухоли диаметром начиная с 1,5-2,0 см, точное их распространение, топографию, обнаружить увеличение лимфатических узлов.
К менее распространенным методам относят ангиосканирование опухолей забрюшинного пространства. Однако ни один из перечисленных методов исследования не позволяет определить гистологическую структуру новообразования, что необходимо для выбора метода лечения, особенно лучевого и химиотерапевтического.
В случае забрюшинних неорганных опухолях обязательно выполняют биопсию для цитологического и гистологического исследований. Чрезкожную аспирационную пункционную биопсию осуществляют в случае расположения забрюшинной опухоли на боковых стенках таза. В случае тазового расположения опухоли применяют пункционную биопсию через заднюю стенку влагалища или путем прокола ишиоректального участка. Помогают проводить прицельную биопсию эхография и компьютерная томография.
Пункционная биопсия позволяет уточнить характер процесса и определить морфологическое строение новообразования. Чаще пункционная биопсия является завершающим этапом обследования больного после уточнения локализации, размеров и взаимоотношения опухоли с соседними органами.
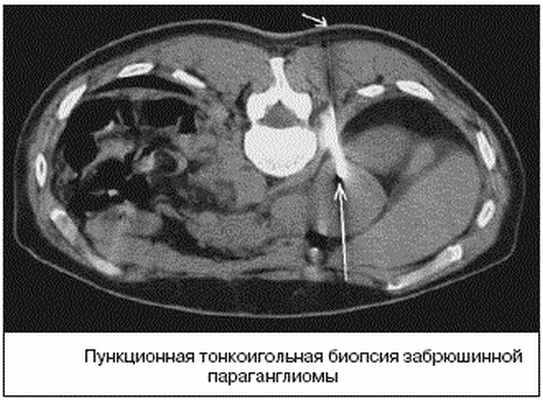
Лечение опухолей забрюшинного пространства
Основным методом лечения является хирургический. Операбельность при неорганных забрюшинных опухолях остается низкой. Операции удается выполнить лишь у 20 — 30% больных. Рецидивы возникают часто — у 35 — 50% оперированных.
Лучевая терапия. Лучевой метод лечения применяют у неоперированных больных в поздних стадиях заболевания результаты лечения малоутешительные. Для применения лучевой и комбинированной терапии необходима уверенность в злокачественной природе опухоли.
В настоящее время показания к лучевой терапии забрюшинных опухолей значительно расширены. Рентгенотерапия фибросарком, оперативное удаление которых было невозможным, значительно продлевает жизнь больным. Предварительная лучевая терапия кажущихся неоперабельными опухолей (типа фибросарком, липосарком, миксосарком) может в некоторых случаях уменьшить их настолько, что они становятся доступными удалению. Это объясняется различной степенью зрелости клеточных элементов упомянутых опухолей, что и является, в сущности, показанием к лучевой терапии. Предварительная лучевая терапия показана у тех больных, у которых по клиническим данным радикальное удаление является сомнительным, а природа злокачественности доказана.
Отдаленные результаты лечения при первичных злокачественных опухолях малоутешительны, 5-летний срок переживают не более 10% перенесших радикальные операции.
При доброкачественных опухолях результаты более стабильные, но возможны рецидивы, требующие повторных операций.
Государственная клиническая больница №29 им. Н.Э.Баумана – это современная многопрофильная высокотехнологичная больница с уникальной полуторавековой историей и традицией, оказывающая высококачественную медицинскую помощь в круглосуточном режиме.
Опухоли средостения: клиника и лечение
Средостение ( mediastinum ) – комплекс органов, расположенных в грудной полости между левой и правой медиастинальной плеврой, задней поверхностью грудины и грудным отделом позвоночника и шейками ребер.
Чаще всего средостение делится на 3 отдела (переднее — периваскулярное, среднее — висцеральное, заднее — паравертебральное). Опухоли и кисты — новообразования различного гистогенеза, объединенные в общую нозологическую группу благодаря расположению в одной анатомической области.
Патоморфологические формы характеризуются чрезвычайным многообразием. Развитие опухолей и кист среди жизненно важных органов в ограниченном пространстве приводит к сдавлению, смещению элементов средостения, создавая риск для жизни больного.
Опухоли могут исходить из самих органов, эктопированных и тканей между ними. Кисты являются следствием патологических процессов и пороков развития с формированием полостей.
Особенностями проблем опухолей и кист являются морфологические и анатомо-физиологические характеристики средостения, трудности морфологической верификации, неопределенность лечебной тактики при ряде заболеваний.
Цены на платные услуги
Клиника и методы диагностики опухолей средостения
В структуре онкологических заболеваний опухоли и кисты составляют 3–7 %, из них 80 % — доброкачественные, 20 % — злокачественные. Озлокачествление доброкачественных опухолей отмечается в 17–41 % случаев.
Чаще встречаются в возрасте 18–45 лет. Рак развивается из тканей органов средостения, нервной и соединительной ткани, клеток стволовых и появляющихся при нарушенном внутриутробном развитии.
Причины заболевания до конца не выяснены. По мнению большинства ученых-медиков, патология развивается из-за воздействия:
- ионизирующего излучения;
- контакта с канцерогенами в быту и профессиональной среде;
- вирусов Энштейна – Барра, ВИЧ и других.
- одышка, головные боли, синюшность губ, расширенные вены и отечность лица и шеи;
- истощение, утомляемость, мышечная слабость;
- нарушение сердечного ритма, его замедление или учащение;
- повышение температуры тела до 37 о С;
- плеврит;
- кашель;
- боль в грудной клетке и суставах;
- кровохарканье;
- значительная потеря массы тела – до 15 кг.
Заболевание может маскироваться под вялотекущий бронхит или пневмонию, что затрудняет диагностику. У трети больных на начальных стадиях симптомов нет.
В клинике опухолей и кист средостения выделяют два периода:
- скрытый бессимптомный — опухоль случайно выявлена на рентгене легких или компьютерной томографии;
- выраженную клинику — боль, затруднение дыхания, кашель, субфебрилитет, признаки компрессии органов (верхней полой вены, пищевода, трахеи, нервов и спинного мозга, сердца).
Для диагностики используют:

- рентгеноскопию грудной клетки в нескольких проекциях;
- УЗИ;
- КТ и МРТ, позитронно-эмиссионную томографию;
- эндоскопические методики – фибробронхоскопию, медиастиноскопию, видеоторакоскопию;
- пункционную биопсию, в том числе увеличенных лимфоузлов;
- лабораторные анализы.
Злокачественные опухоли средостения имеют короткий бессимптомный период развития, быстро увеличиваются в размерах, метастазируют, дают симптомы компрессии органов.
Лечение опухоли средостения
Тактика зависит от стадии заболевания. Хирургический метод приоритетен при всех формах опухолей и кист, за исключением лимфом, при которых тактика требует индивидуализации (приоритет — химиолучевой метод). При злокачественных опухолях средостения хирургический метод может сочетаться с лучевым, химиотерапией, которые повышают эффективность терапии.
Показанием к хирургическому лечению являются опухоли и кисты средостения независимо от наличия клиники, локального и местного распространения, за исключением лимфом. При герминогенных опухолях возможна неоадъювантная химиотерапия.
Показанием к хирургическому лечению являются опухоли и кисты средостения независимо от наличия клиники, локального и местного распространения, за исключением лимфом. При герминогенных опухолях возможна неоадъювантная химиотерапия.
Противопоказания к хирургическому лечению:
- выраженный синдром сдавления верхней полой вены (венозное давление выше 200 мм вод. столба.);
- генерализация злокачественного процесса;
- прорастание пищевода, трахеи, главных бронхов с невозможностью их резекции;
- сопутствующая органная недостаточность.
При невозможности хирургического лечения показано проведение химиолучевой терапии.
Читайте также:
