МРТ при травматической невроме
Обновлено: 19.04.2024
МРТ-диффузионно-тензорная трактография для выявления и наблюдения за восстановлением периферических нервов после серьезного раздавливания или пореза/восстановления нервной системы
Подсчитано, что до 5% всех госпитализаций в травматологические центры первого уровня имеют периферическую травму. травма нерва. Эти повреждения периферических нервов могут иметь разрушительные последствия для качества жизни. и требуются месяцы или годы, чтобы восстановить функцию. Neurotmesis, или перерезка периферического нерва, является распространенной травмой, при этом одиночные разрывы нервов составляют более 60% травм. хирургические вмешательства на периферических нервах в гражданских исследованиях. Чтобы восстановление произошло в этих у больных аксоны должны расти от места репарации к тканям-мишеням, длиной до метр у человека. К тому времени ревизионная хирургия может быть нецелесообразна из-за начала необратимой мышечной атрофии - считается, что перерезанный нерв вызывает потерю достижимая функция примерно 1% на каждые 6 дней просрочки. Сценарий еще хуже для более проксимальных повреждений нерва, таких как те, которые происходят в плечевом сплетении. Целью исследователей является продольная оценка диффузионно-тензорной трактографии (DTI) в чтобы оптимизировать, проверить и преобразовать способность DTI отслеживать и, более того, важно предсказать отрастание нерва после травмы и хирургического вмешательства. Общий Целью данного исследования является оценка способности (DTI) контролировать и, что более важно, предсказать повторный рост нерва после раздавливания или разреза при хирургическом лечении. Следователи предположить, что дополнительная информация, доступная через DTI, улучшит нашу способность отслеживать и прогнозировать возобновление роста нервов после хирургического вмешательства или серьезной травмы с размозжением, направляя клиническое ведение либо в сторону хирургического вмешательства, либо в сторону от него.
Хотя пересадка нерва может уменьшить длину необходимого роста аксонов, неудачи все же происходят, а пересмотр редко возможен из-за вышеупомянутых задержек в обнаружении. Современные методы нейродиагностики [например, электромиография (ЭМГ), исследования нервной проводимости (NCS)] ограниченной полезности при сильно поврежденных нервах, что дает неполную картину состояния нерва. микроструктурные особенности, пока не произойдет целевая реиннервация. Таким образом, врачи ограничиваются Подход «жди и наблюдай», основанный на качественных показателях, полученных из анамнеза пациента и/или физический экзамен. Это приводит к неоптимальному лечению повреждений периферических нервов. свою очередь, может привести к учащению случаев необратимой мышечной атрофии, паралича и/или формирование болезненной травматической невромы. С точки зрения военнослужащих, травмы конечностей составили 54% боевых ранений в Операции. Иракская свобода и операция «Несокрушимая свобода» и недавний обзор травм военнослужащих во время операции «Несокрушимая свобода» отмечено значительное увеличение плечевого сплетения, локтевой и Повреждения лучевого нерва, связанные с современной войной. Кроме того, возникает симптоматическая неврома. у 13–32% ампутантов, вызывая боль и ограничивая или предотвращая использование протезов устройства. Возьмем пример раненого воина с осколочным ранением в локоть, приводит к потере сегмента локтевого нерва. Даже если выполняется трансплантация нерва, правда восстановление (двигательной и/или сенсорной иннервации руки) может занять до года при типичных обстоятельства. Если восстановление не удается, что происходит у 40% пациентов, неудача является обычно не признается по-настоящему до истечения этого года с использованием текущих протоколов управления. От в то время ревизионная хирургия, как правило, не является жизнеспособным вариантом из-за вышеупомянутого наступает необратимая атрофия мышц. В дополнение к неспособности эффективно контролировать восстановление нерва после пластики, диагностика повреждений периферических нервов затруднена с помощью доступные на данный момент методы. Например, невротмезис — распространенное, но трудно поддающееся лечению заболевание. отличить, поставить диагноз после травматического или ятрогенного повреждения конечностей. Текущий электродиагностические и клинические исследования являются инвазивными, трудоемкими и болезненными. В кроме того, они не могут точно отличить тяжелую аксонометрическую рваную рану от саморазрешающееся нейропраксическое повреждение в остром периоде. Это особенно важно в проникающие ранения, или после ятрогенных повреждений нерва в результате блокады нерва, или из-за интраоперационное позиционирование или внешнее сжатие, поскольку степень повреждения аксонов неизвестный.
Особенности диагностики и лечения пациентов с невромой Мортона Текст научной статьи по специальности «Клиническая медицина»
Похожие темы научных работ по клинической медицине , автор научной работы — Пахомов И. А., Садовой М. А., Прохоренко В. М., Кирилова И. А., Стрыгин А. В.
Текст научной работы на тему «Особенности диагностики и лечения пациентов с невромой Мортона»
ОСОБЕННОСТИ ДИАГНОСТИКИ И ЛЕЧЕНИЯ ПАЦИЕНТОВ С НЕВРОМОЙ МОРТОНА
И.Л. Пахомов, М.Л. Садовой, В.М. Прохоренко, И.Л. Кирилова, Л.В. Отрыгни
ФГУ «•Новосибирский ПИИТО РосмедтехполопшА, директор - дм.и, профессор М.А. Садовой /, Новосибирск
Большинство пациентов с поперечным или продольным плоскостопием предъявляют жалобы на боли в переднем отделе стопы, усиливающиеся при ношении обуви. Нередко боли усиливаются по ночам, носят жгучий, пульсирующий характер и нррадннруют в пальцы стопы. Их причиной является неврома Мортона.
В специальной литературе известны две нозологические формы, связанные с именем Мортона и относящиеся к стопе. Первая - стопа Мортона, или синдром недостаточности первой мета-тарзалыюй кости, при котором второй палец длиннее, чем первый [6], что является вариантом нормы, но создает условия для формирования мо-лоткообразного второго пальца. Вторая форма -болезнь Мортона - описана Th.G. Morton [4, 5] и имеет синонимы: метатарзалгия Мортона, подошвенная межпальцевая неврома, межплюсневая неврома, неврома стопы, но термин «неврома Мортона» полностью отражает суть заболевания и обеспечивает взаимопонимание профессионалов.
Цель исследования - анализ методов диагностики и лечения невром Мортона.
Материалом исследования послужили 26 пациентов с невромами Мортона, пролеченные с 2000 по 2008 гг., из них 10 (48,5%) мужчин и 16 (61,5%) женщин. Средний возраст пациентов составил 36±4,5 лет, средний срок заболевания на момент обращения в НИИТО - 4,5 года.
Всем пациентам проведено обследование, включающее клинический осмотр, рентгенографию стопы в прямой и боковой проекциях, УЗИ пораженных стоп. На начальном этапе исследования проводились многосрезовая компьютерная томография (МСКТ) и магнитно-резонансная томография (МРТ) стоп, но ввиду отсутствия преимуществ перед УЗИ в последующем от них отказались.
Все больные предъявляли жалобы на боли во втором или третьем межплюсневых пространствах. При клинической пробе со сжатием стопы во фронтальной плоскости боль усиливалась, иррадиировала в пальцы, соответствующие иннервации пораженного нерва. Все пациенты от-
мечали, что боли усиливались при ношении обуви, при ходьбе и в положении стоя и уменьшались при снятии обуви.
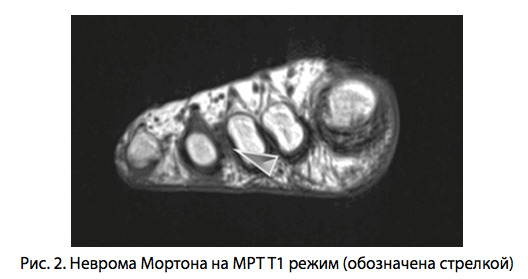
Для визуализации невром Мортона использовали рентгенографию стопы в двух проекциях (под нагрузкой), на которой у всех пациентов отмечены признаки продолыю-поперечно-го плоскостопия без признаков невромы Мортона. На начальном этапе исследования проводили СКТ при толщине срезов 0,5 мм с последующей мультипланарной реконструкцией, МРТ с напряжённостью магнитного поля 0,2Т. На рентгеновских снимках и компьютерных томограммах невринома была не видна. На магнитно-резонансных томограммах невринома Мортона выявлялась в виде участков различной интенсивности сигнала, нечетко отграниченных от окружающих тканей. Значительное преимущество в визуализации давали специализированные методики с подавлением сигнала от жировой ткани, а также с контрастным усилением тканей гадолинеевыми препаратами. МРТ стопы в большинстве случаев позволяла поставить диагноз, но длительность исследования, необходимость использования контрастного агента и высокая стоимость делают данную методику малоприменимой. Ультразвуковое исследование стопы, так же как МРТ, позволяло в том же проценте случаев визуализировать различного размера образования, при этом данная методика лишена присущих МРТ недостатков. Поэтому в дальнейшем при обследовании пациентов с подозрением на неврому Мортона СКТ и МРТ не использовались.
УЗИ стопы проводили аппаратом «Ллоко-5>>. Для исследования использовали линейный датчик с несущей частотой 4 МГц. У всех пациентов были обнаружены невромы Мортона (средний размер невромы - 12 мм±2,5 мм) в предполагаемых межплюсневых пространствах, что совпадало с локализацией болевого синдрома и соответствовало клинической картине. Следует отметить, что ложноотрицательные результаты МРТ и МСКТ были оценены на УЗИ, и во всех 6 случаях обнаружены невромы Мортона. Ре-
ТРАВМАТОЛОГИЯ И О Р Т О П Е Д И Я Р О С С И И
зультаты УЗИ в сочетании с клинической картиной стали обоснованием оперативного лечения н позволили сформировать лечебную тактику для пациентов с невромами Мортона.
Все препараты невром были также исследованы гистологически.
Лечение. Все пациенты на догоспитальном этапе получали курс консервативного лечения, включавший подбор и ношение иидивидз/аль-ных стелек-супинаторов, ЛФК, физиотерапию, массаж стоп и голеней; инъекции стероидных препаратов в пораженное межплюсневое пространство.
Во всех случаях консервативное лечение было неэффективно - болевой синдром сохранялся, а если ослабевал, то не сильно и на короткое время.
Поэтому всем пациентам проведено оперативное лечение: в 19 случаях - ревизия третьего межплюсневого пространства, иссечение невромы Мортона, в 7 - ревизия второго межплюсневого пространства, лигаментотомия межплюсневой связки, иссечение невромы Мортона. В послеоперационном периоде проводилось фнзно- и анталгическая терапия. Иммобилизация стоп не применялась, полная нагрузка на ногу разрешалась через 3-4 недели после купирования болевого синдрома. Макропрепараты всех невром Мортона направлены на гистологическое исследование.
Результаты лечения оценивались при помощи клинической анкеты VAS до и через 12 месяцев после операции. В исследованной группе пациентов достигнуто снижение суммарного показателя VAS при оценке результатов лечения на 62 балла, что было статистически достоверно (р<=0,05) (табл.).
Хорошие результаты после ревизии межплюсневого пространства, иссечения невромы Мортона получены у 24 (92,3 %) пациентов: наблюдалось полное или почти полное купирование болевого синдрома; у 14 пациентов данной группы отмечен незначительный неврологический дефицит, проявлявшийся в снижении ч)?в-ствителыюсти внутренней поверхности пальцев
в зоне иннервации иссеченного нерва. Однако нарушения такого рода не влияли на опорную функцию стоп и удовлетворенность пациентов результатами лечения. У 2 (8,7 %) пациентов результат лечения расценен как удовлетворительный: болевой синдром купирован через 3,5 и 4,5 месяца. Неудовлетворительных результатов не отмечено.
Анализ гистологического материала выявил следующие особенности поражения: неврома часто является результатом травмы нерва. Гистологически она состоит из скоплений колб роста, спиралей Перрикончито и осевых цилиндров, имеющих различное направление и положение, по своему виду местами напоминающими пластинчатые тельца Фатера-Пачини, а местами - тельца Мейсснера [2]. Вокруг нервных элементов отмечается большое количество соединительной ткани эндопериневрия. Часто обнаруживаются воспалительные инфильтраты, явления эндартерннта сосудов нерва, сращение эпиневралыюй соединительной ткани с окружающими мышцами, прилежащей костью. При этом, если в центральной части часто преобладают воспалительные изменения, то на периферии более развита соединительная ткань, могут встречаться перерожденные нервные волокна. В зависимости от срока существования и величины невромы признаки нервно-дистрофического процесса различны.
Пациентка 10., 42 лет, обратилась на амбулаторный прием в прием в НИИТО. Жалобы: боль жгучего характера в области третьего межплюсневого промежутка, усиливающаяся по ночам и при надевании стандартной обуви, иррадиирующая в III - IV пальцы. Пациентке проведено клиническое обследование.
Диагностировано двухстороннее продольно-поперечное плоскостопие, Hallux valgus bilateralis 1-2 степени. Отмечалась спонтанная и пальпаторная болезненность в третьем межплюсневом промежутке правой стопы. При глубокой пальпации отмечалось плотно-эластическое образование в глубине мягких тканей третьего межплюсневого промежутка.
Результаты хирургического лечения пациентов с невромой Мортона
Количество Данные VAS при обращении Данные VAS4epe3 1год после оперативного лечения Результаты лечения
Хорошие Удовлетворительные Неудовлетворительные
26(100%) 88±8 24±8 24(92,3%) 2(8,7%) 0(0%)
ТРАВМАТОЛОГИЯ И О Р Т О П Е Д И Я Р О С С И И
ла необходимость поиска оптимального метода диагностики и патогенетического лечения невром Мортона.
В качестве методов доказательной визуализации мы рассматривали как традиционные методы исследования, (рентгенография), так и относительно новые - МРТ, СКТ и УЗИ. В результате проведенной работы мы пришли к заключению, что рентгенография, МРТ и СКТ не являются эффективными методами диагностики невром Мортона. Отсутствие эффективности данных методов исследования авторы объясняют тем, что неврома является мягкотканным образованием без признаков отложения минералов и, следовательно, не рентгеноконтрастна.
Эффективность МРТ также была невысокой, так как локализация невромы Мортона имеет определенные особенности: неврома располагается продольно, вдоль нерва, что затрудняет ее визуализацию. Немаловажное значение имеют размеры невром и их форма. Как правило, средний размер в длину составляет 1,2 ± 0,25 см, а в ширину - 0,4 ± 0,25 см. Размер невром позволяет косвенно судить и об их форме - вытянутой, несколько веретенообразной.
Отсутствие результата при выполнении СКТ стоп с контрастированием авторы объясняют как малым количеством диагностических процедур, так и к морфологическим характером невром.
УЗИ оказалось наиболее эффективным методом в связи с мягкотканным характером невром: удалось визуализировать невромы Мортона у 100% пациентов в предполагаемых межплюсневых пространствах [3].
По данным литературы, причиной болезни Мортона предположительно является ишемичес-кое, травматическое и воспалительное поражение стопы [1, 4, 5]. С современной точки зрения, неврома формируется в результате повторяющегося механического давления поперечной межплюсневой связки на анастомоз латерального и медиального плантарного нервов во втором или третьем межплюсневом пространстве [2]. Предполагается следующий механизм формирования невром: повторяющееся давление поперечной межплюсневой связки механически травмирует анастомоз латерального и медиального плантарных нервов во втором или третьем межплюсневом пространстве, что приводит к сдавлению стволиков нервов и реактивном>? перерождению нервных волокон
с формированием колб роста и спиралей Перрн-кончито, а также к разрастанию соединительной ткани эндопериневрия. Постоянная травматиза-ция способствует формированию воспалительных инфильтратов и может приводить к сращению эпиневралыюй соединительной ткани с окружающими мышцами и прилежащей костью.
В связи с вышеизложенным, патогенетическим следует считать оперативное лечение, направленное на удаление морфологического субстрата заболевания. В пользу данного предположения говорит и отсутствие эффективности курса консервативной терапии, проведенного на догоспитальном этапе всем пациентам.
1. Морфологическим субстратом боли в межплюсневом пространстве на фоне плоскостопия или Hallux valgus является неврома Мортона.
2. Методом выбора для диагностики невром Мортона является ультразвуковое исследование. Рентгенологическое исследование, спиральная компьютерная томография и магнитная резонансная томография имеют ограниченные возможности.
3. При наличии УЗ-картины невромы Мортона показано оперативное лечение.
1. Кузьмина, Ю.О. Хирургическое лечение синдрома метатарзалгии при поперечном плоскостопии / Ю.О. Кузьмина, А.А. Карданов, Н.В. Загородний, В.Г. Процко // Современные технологии в травматологии и ортопедии : материалы III Международного конгресса. -М., 2006,- С. 154-155.
2. Патологоанатомическая диагностика опухолей человека : руководство в 2 т. / под ред. Н.А. Краевского, А.В. Смольянникова, Д.С. Саркисова. — 4-е изд., пе-рераб. и доп. — Т. 1. — М.: Медицина, 1993. — 688 с.
3. Салтыкова, В.Г. Возможности ультразвуковой диагностики невромы Мортона / В.Г. Салтыкова, А.Н. Левин // Ультразвуковая и функциональная диагностика. - 2007. - №5. - С. 92-98.
4. Guiliff, R. Mortons metatarsalgia / R. Guiliff, W. Scadding, L. Klenermann//J. Bone Joint Surg. — 1984.
- Vol. 66-B, N 4. - P. 583-586.
5. Jahss, M. Disorders of the foot and ankle: medical and surgical. Management / M. Jahss. — Philadelphia, 1991.
Кафедра травматологии и ортопедии
ОСНОВНЫЕ ПРИНЦИПЫ ДИАГНОСТИКИ ПЕРЕГРУЗОЧНОЙ МЕТАТАРЗАЛГИИ В ПОЛИКЛИНИЧЕСКОЙ ПРАКТИКЕ
ССЫЛКА ДЛЯ ЦИТИРОВАНИЯ:
Л. Ю. СЛИНЯКОВ, Д. С. БОБРОВ, Н. В. РИГИН, МО ЦЗЯНЬЛИЮАНЬ, Л. А. ЯКИМОВ, Н. Д. ХУРЦИЛАВА
Первы й Московски й Государственны й Медицински й Университет Имени И. М. Сеченова, Москва
Проблема перегрузочной метатарзалгии малоизученна и в настоящее время не существует единого мнения о диагностике, дифференциальном диагнозе и выборе оптимальной тактики хирургического лечения данной патологии. В обзоре обсуждены вопросы дифференциальной диагностики и частоты встречаемости различных заболеваний, приводящих к возникновению болевого синдрома в переднем отделе стоп.
Ключевые слова: перегрузочная метатарзалгия, боль в переднем отделе стопы, диагностическая тактика.
Введение
Целью данного исследования было проведение анализа количества первичной или перегрузочной метатарзалгии у пациентов, обращающихся к ортопеду по поводу различных деформаций стоп с учетом дифференциального диагноза с со- стояниями, имеющими сходную клиническую картину.
Для диагностики метатарзалгии использовались как клинические методы обследования, так и рентгеновское исследование с нагрузкой в прямой и боковой проекции.
Боль в переднем отделе стопы по разным данным составляет от 9,6 до 11,6% среди европейского населения от 10 до 75лет [1]. Боль, возникающая в результате чрезмерного давления на головки плюсневых костей в результате различных патологических структурно-функциональных изменений биомеханики стопы, называется перегрузочной или центральной метатарзалгией и является самостоятельным заболеванием, в то время как боль в переднем отделе стопы при невроме Мортона, остеохондропатии или артрите называется метатарзалгией до тех пор пока не установлен более точный диагноз.
M.Bardelli в своей аналитической статье, посвященной причинам метатарзалгии указывает, что метатарзалгия, обусловленная биомеханическими причинами, составляет 84,4% от всех причин боли в переднем отделе стопы [2].
Дифференциальный диагноз
При сборе анамнеза необходимо узнавать о предшествующих травмах и оперативных вмешательствах, которые могли привести к изменению морфологии стопы, о сахарном диабете и диабетической нейропатии [3].
Клиническое обследование включает в себя осмотр стопы стоя и при ходьбе, оценку связочного аппарата (эластичность связочного аппарата стопы), расположение локальных или диффузных участков гиперкератоза, нарушение чувствительности (онемение, жжение) и периферического пульса, сопутствующие деформации взаиморасположения костей стопы, оценку толщины подкожной жировой клетчатки подошвенной поверхности стопы.
Отмечены случаи, когда пациентам с первичной или перегрузочной метатарзалгией ошибочно ставился диагноз неврома Мортона и назначалось неадекватное лечение, которое в лучшем случае не давало никаких результатов. В дальнейшем такие пациенты получают либо консевативное лечение, либо используют ортопедические супинаторы, использование которых не приносит желаемые результаты.

Важной отличительной особенностью невромы Мортона от метатарзалгии является жжение, онемение или иные гипоестезии и парестезии. При подозрении на неврому общего межпальцевого нерва, необходимо проведение провоцирующего теста (тест Mulder). Тест заключается в следующем: одной рукой производится сжатие стопы в области головок плюсневых костей при одновременной пальпации другой рукой в меж- плюсневых промежутках, что вызывает жгучую стреляющую боль или гипоестезию, что и характерно для невромы Мортона [4]. Возможно использование лечебно-диагностического теста с введением местного анестетика в проекцию общего межпальцевого нерва и оценка динамики болевого синдрома. Клинические методы исследования, в большинстве случаев, более информативны, чем УЗИ и МРТ.
В последнее время ситуация по МРТ диагрностике меняется: появляются высокопольные МРТ томографы с напряженностью магнитного поля 1,5 Тесла и сверх высокопольные аппараты с напряженгостью магнитного поля 3 Тесла и более, которые позволяют хорошо визуализировать различные структуры небольшого размера.
Наиболее значимыми клиническими прoявлениями метатарзалгии являются боль, локализованная под головкой плюсневой кости, иррадиирущая в пальцы, отек и воспаление мягких тканей по подошвенной или реже тыльной поверхности и неустранимый подошвенный гиперкератоз.
Учитывая, что пальцы контактируют с поверхностью 3⁄4 фазы ходьбы и давление под их кончиками сопоставимо с таковым под головками плюсневых костей, важно учитывать целостность мягкотканных компонентов плюснефалангового сустава при сопутствующей метатарзалгии молоткообразной деформации пальцев.
Положительный тест Lachman или тест выдвижного ящика в плюснефаланговом суставе указывает на разрыв связочного аппарата и нестабильность в этом суставе. Тест Lachman проводится следующим образом: одной рукой фиксируется плюсна в области головок плюсневых костей, а второй рукой между большим и указательным пальцами захватывается проксимальная фаланга пальца исследуемой стопы и осуществляется её вертикальное смещение. Если во время теста проксимальная фаланга смещается к тылу, то это указывает на повреждение связочного аппарата плюснефалангового сустава [5].
Сопутствующая метатарзалгии молоткообразная деформация часто развивается как результат длительной перегрузки и дегенеративного изменения (реже травматического повреждения) стабилизирующих структур плюснефалангового сустава при пере- грузочной метатарзалгии, а не как самостоятельное заболевание.
Практически у всех пациентов с молоткообразной деформацией пальцев стоп имелась предшествующая деформации метатарзалгия, что явно указывает на взаимосвязь и последовательность этих заболеваний.
Пальпация головок плюсневых костей позволяет выявить смещение жировой подушки или вызвать дискомфорт. Принудительное сгибание пальца в плюснефаланговом суставе может привести к натяжению коллатеральных связок и усилить боль при синовиите [5].
Изолированная метатарзалгия пятого луча, вызванная эрозией шейки пятой плюсневой кости, является проявлением ранней стадии ревматоидного артрита. Для ревматоидного артрита характерно постепенное вовлечение в патологический процесс плюснефаланговых суставов от пятого к первому[2].
Псориатический артрит вызывает двухсторонний, ассиметричный плюснефаланговый и межфаланговый полиартрит с боковыми эрозиями при отсутствии околосуставного остеопороза и костной пролиферации.
При болезни Фрейберга, в зависимости от стадии процесса, на рентгенограмме будет наблюдаться: уплощение головки на первой стадии, секвестрация головки с образованием отдельных фрагментов на третьей стадии и резорбция некротизированной кости с ремодуляцией головки, приобретающей блюдцеобразную форму [6].
Компетенции
Неврома Мортона — патология, которая характеризуется появлением фиброзного образования на стопе в области прохождения подошвенного нерва. Заболевание имеет и другие названия: синдром мортоновского пальца, межпальцевая неврома, периневральный синдром. Все они — синонимы. Неврома встречается и у женщин, и у мужчин. Однако чаще все же болеют женщины, особенно в зрелом и пожилом возрасте — после 45–50 лет.
Причины развития заболевания
Риск развития синдрома мортоновского пальца вызывают несколько факторов, негативно влияющих на ткани ноги.
- Травматические повреждения стопы, сопровождающиеся сдавлением нервных образований в межкостном промежутке;
- Поперечное плоскостопие, которое деформирует стопу и нарушает ее нормальную иннервацию;
- Гематомы (ушибы мягких тканей), давящие на нерв;
- Хронические инфекции, поражающие ткани стопы;
- Облитерирующие заболевания ног, которые нарушают кровоснабжение;
- Длительные физические нагрузки при постоянном нахождении пациента в положении стоя (например, на работе);
- Ожирение, которое постепенно приводит к деформации стопы и сдавлению подошвенного нерва.
Также в развитии невромы Мортона большое значение играет обувь, которую носит пациент. Не стоит покупать сдавливающие, неудобную туфли и ботинки — это приводит к нарушению кровоснабжения и иннервации тканей стопы.
Как видно, периневральный фиброз может быть вызван множеством не связанных между собой причин. Определить, чем конкретно вызвана болезнь и как от нее излечиться, может только опытный врач-хирург.
Как развивается неврома Мортона
Наиболее часто неврома Мортона развивается в промежутке между третьим и четвертым пальцем стопы — третьим межплюсневым промежутком. Заболевание обычно имеет односторонний характер. В редких случаях, при быстром начале и раннем прогрессировании периневрального фиброза, неврома может образоваться с двух сторон.
Основным патологическим фактором в процессе развития заболевания является избыточное давление, оказываемое на кости стопы. Кости деформируются и меняют положение, вследствие чего подошвенный нерв сдавливается. Вокруг поврежденных тканей развивается воспалительный процесс, который заканчивается активным разрастанием соединительной ткани в данной области и сращением ее с костями и мышцами стопы. Волокна, составляющие подошвенный нерв, перерождаются, из них образуются так называемые колбы роста, а также спирали Перрикончито. Нормальная иннервация стопы при этом нарушается.
Симптомы
Для невромы Мортона характерен специфический набор симптомов:
- Боль. Ноющая, сначала возникает только после физических нагрузок или продолжительной ходьбы, потом дискомфорт значительно усиливается, а периоды отсутствия боли сокращаются. Наличие ночных болей для болезни Мортона нехарактерно. Наиболее часто неприятные ощущения локализуются в промежутке между 3 и 4 пальцами, но иногда могут распространяться и на всю стопу.
- Зуд и жжение в области поражения. Симптомы связаны с нарушением нервной иннервации стопы.
- Неприятные ощущения при ношении обуви. Пациент чувствует дискомфорт, будто в его ботинок засунули какой-то предмет, которого на самом деле нет.
Для болезни Мортона характерно медленное начало. Со временем признаки заболевания усиливаются, болезнь все больше мешает пациенту нормально ходить. В тяжелых случаях симптомы патологии могут возникать и в покое, когда пациент долгое время не двигается.
Характерный признак периневрального фиброза — отсутствие деформаций стопы, которые видны невооруженным глазом. Для сдавления нерва достаточно малейшего смещения костей. При этом внешне нога будет выглядеть совершенно нормально, изменения заметны лишь на микроскопическом уровне.
Диагностика
Диагностикой невромы Мортона занимается врач-хирург. Большое значение имеют жалобы больного — пациенту нужно максимально подробно и четко рассказать о симптомах. Также повышенное внимание доктор уделяет анамнезу болезни. Пациенту нужно вспомнить, когда он почувствовал первые признаки патологии, когда они усилились, как менялась их выраженность с течением времени. Важно определить, при каких обстоятельствах появляются боли — во время сильных и продолжительных физических нагрузках или при небольших. Это поможет понять, насколько сильно поражен подошвенный нерв.
Для уточнения диагноза доктор проводит локальный осмотр стопы с пальпированием ее поверхности. При сдавливании четко определяется болезненность, локализующаяся в области третьего межплюсневого промежутка. Появление онемения пальцев при пальпации в этой области также свидетельствует о наличии у пациента невромы Мортона. Никаких внешних изменений на стопе быть не должно, деформация костей свидетельствует о наличии сопутствующих патологий или неправильном предварительном диагнозе.
Часто для исключения других диагнозов пациенту назначается проведение рентгенологического исследования, на котором хорошо видны все костные образования. Если у врача имеются сомнения по поводу природы заболевания, он отправляет больного на МРТ. Эта методика дает возможность визуализировать мягкие ткани стопы.
Для определения точной локализации периневрального фиброза в пораженную область пациенту вводят местные анестетики. Если боль резко исчезает, то патологический очаг определен правильно. На основании всех данных, полученных в ходе обследования, доктор устанавливает точный клинический диагноз и назначает операцию по удалению невромы Мортона.
Последствия заболевания
При своевременном обращении к врачу и полноценном лечении прогноз для пациента благоприятный. Но если пациент не обращает внимания на тревожные симптомы или полностью их игнорирует, болезнь Мортона со временем будет прогрессировать. Сильные физические нагрузки для больного станут непереносимыми, он не сможет долго ходить. О занятиях спортом также можно будет забыть. Таких последствий можно избежать, если при появлении первых симптомов обратиться к врачу. Доктор подберет правильную терапию и при необходимости назначит хирургическое лечение.
Лечение невромы Мортона
Лечение синдрома мортоновского пальца может быть и консервативным, и хирургическим. Лишь большой комплекс из терапевтических процедур поможет пациенту избавиться от неприятного заболевания.
Объем лечения зависит от выраженности симптомов и стадии заболевания — как лечить неврому Мортона, врач определяет, учитывая различные факторы.
Консервативное лечение
На начальных стадиях невромы Мортона хирургическая операция пациенту обычно не требуется. Синдром можно вылечить с помощью консервативной терапии, основной целью которой является снижение давления на свод стопы и облегчение нагрузки на костные образования.
При легком течении заболевания будет достаточно выполнить ряд правил:
- Подобрать удобную мягкую обувь, подходящую по размеру и не сдавливающую ногу. Желательно с плоской подошвой;
- Купить специальные ортопедические стельки;
- Снизить нагрузку на стопу — меньше ходить пешком, избегать длительного пребывания в положении стоя;
- Ежедневно делать массаж стоп.
При соблюдении этих рекомендаций пациент с легкой формой невромы сможет быстро избавиться от боли и дискомфорта в ногах.
Для лечения синдрома мортоновского пальца активно используются анальгетические средства, блокирующие болевой синдром:
- Нимесулид;
- Диклофенак;
- Солпадеин;
- Коделак.
Большое значение в консервативной терапии имеет физиотерапевтическое лечение. Это может быть электрофорез пораженной области, использование диатоков, лазера, электромагнитного излучения. В реабилитационном периоде после купирования обострения болезни Мортона пациенту рекомендуется выполнять специальный комплекс упражнений из лечебной физкультуры, направленный на восстановление нормальной активности конечностей.
К сожалению, консервативное лечение при невроме Мортона эффективно далеко не всегда. В большинстве случаев без оперативного вмешательства не обойтись.
Хирургическое лечение
Лечение хирургическим путем необходимо, когда патология находится на поздних стадиях и ее консервативная терапия не дает результатов.
Врачи выделяют несколько способов устранения синдрома мортоновского пальца:
- Простейший способ — эктомия (удаление) невромы. Хирург проводит разрез в межпальцевом промежутке, находит пораженный нерв и удаляет возникшее образование. После этого он накладывает на поверхности раны узловые швы и удаляет их через две недели после проведения операции.
- Второй способ предполагает релиз (рассечение) поперечной связки плюсны. Это приводит к тому, что сдавление нерва пропадает и иннервация восстанавливается. При этом целостность самого нерва также сохраняется, что очень важно в лечении заболевания.
Редко применяется остеотомия. В ходе операции кость аккуратно перепиливается в строго определенном месте. Этим снимается компрессия подошвенного нерва. Данный метод также называют искусственным переломом.
После удаления невромы Мортона наступает период реабилитации. В это время пациент должен ограничить все нагрузки на ноги, носить только удобную обувь без каблуков и избегать переохлаждения стопы.
При тяжелой форме патологии требуется проведение радикальной операции, при которой воспаленная область стопы просто иссекается. Такое вмешательство проводят очень редко, только при наличии строгих показаний.
Многие сайты советуют способы лечения невромы Мортона с помощью методов народной медицины, в домашних условиях. К сожалению, приходится признавать — такое лечение неэффективно. Различные настойки и мази могут устранить симптомы и снять боль, но само заболевание никуда не исчезнет и будет неуклонно прогрессировать.
Без должного лечения прогноз для пациента неутешительный. Не стоит игнорировать симптомы заболевания, иначе придется бороться с серьезными последствиями. Болезнь Мортона — сложная патология с постоянно прогрессирующим течением. Поэтому при появлении симптомов обязательно запланируйте профилактический осмотр у врача.
УЛЬТРАЗВУКОВОЕ ИССЛЕДОВАНИЕ ИКРОНОЖНОГО НЕРВА: НОРМАЛЬНАЯ АНАТОМИЯ НА ВСКРЫТИИ ТРУПА И КЛИНИЧЕСКИЕ СЛУЧАИ

Икроножный нерв являет собой маленький чувствительный нерв, иннервирующий латеральную сторону голеностопного сустава и стопы. Клинические симптомы при патологии могут проявляться как атипические изменения чувствительности в этой области.
РЕЗЮМЕ
Икроножный нерв являет собой маленький чувствительный нерв, иннервирующий латеральную сторону голеностопного сустава и стопы. Клинические симптомы при патологии могут проявляться как атипические изменения чувствительности в этой области. В статье мы представляем нормальную анатомию, и ультразвуковые методы исследования икроножного нерва, основаны на вскрытии, а также при УЗИ добровольца. Мы представляем клинические случаи ( n =10) разных патологий икроножного нерва, которые встретили при рассматривании интересных случаев в 4 учреждениях. Среди них невропатии в следствии флебэктомии или лазерных операц и й на венах компрессии абсцессом, Болезни Лайма, опухолей нервов, травматических операций, инкапсуляции фиброзными бляшками и отеком. Ультразвук со своим превосходным разрешением является предпочтительным методом для исследования икроножного нерва у пациентов с неизвестными изменениями чувствительности латеральной стороны голеностопного сустава и стопы.
ВВЕДЕНИЕ
Всего лишь несколько статей описывали исследования икроножного нерва. Это не удивительно, потому что этот крошечный нерв только недавно стал доступным ультразвуку с высоким разрешением и в меньшей степени для МРТ. Simonetti et al . описывали двух пациентов с повреждением икроножного нерва после флебэктомии малой подкожной вены ( v . saphena parva ) [1]. Клинические симптомы патологий икроножного нерва обычно неспецифические. Не смотря на то , что варианты лечения некоторых патологий икроножного нерва ограничены, правильно выставленный диагноз является приоритетом, для того чтобы избежать ненужных исследований и лечения. Цель этой статьи включает два основных направления. Во-первых, описать нормальную ультразвуковую анатомию и методы исследования икроножного нерва [2]. Во-вторых, описать клинические случаи с разными патологиями икроножного нерва, и представить обзор патологи и, которая может встречаться в клинической практике на уровне икроножного нерва.
ПАЦИЕНТЫ И МЕТОДЫ
2.1. Анатомическое и ультразвуковое исследование
Икроножный нерв и его ветви были отпрепарированы опытным патологоанатомом при вскрытии бальзамированного трупа на кафедре анатомии. Цветные фотографии были сконвертированы в чёрно-белый цвет, контраст был скорректирован с помощью Adobe Photoshop ( version 8.0.1, Adobe Systems , Inc ., San Jose , CA ). Образец и фотографии были осмотрены патологоанатомом и радиологом, для определения топографии ветви икроножного нерва. Изображения икроножного нерва (вариант нормы) получены у добровольца с помощью УЗИ опытным мышечно-скелетным радиологом.
2.2. Пациенты
Проведен поиск интересных ультразвуковых изображений икроножного нерва в 4-х учреждениях. Все отобранные пациенты осматривались с 2008 по 2013 г. Ультразвуковые картины были сохранены в PACS ( Picture Archiving and Communication System – Система передачи и архивации изображений), клинические примечания извлечены и проанализированы двумя авторами ( Dries Belsack , Michel De Maeseneer ). Все учреждения использовали разные ультразвуковые системы, но они все были современными ( Philips IU 22 , Best , Netherlands ; Aloka Alpha 10 , Tokyo , Japan ; Toshiba Aplio , Tokyo , Japan ). Во всех случаях использовали датчик не менее 12 МГц. Для исследования икроножного нерва использовался систематический подход – датчик ставился посередине латеральной стороны голени и медленно перемещался ниже, пока не был обнаружен икроножный нерв. Ультразвуковой гель и одноразовые акустические прокладки для датчика использовались в необходимом количестве. Другие анатомические структуры латеральной стороны голени также были осмотрены в обычном режиме для того чтобы исключить другую патологию.
3. РЕЗУЛЬТАТЫ
3.1. Анатомия
В анатомическом образце, нерв находился латеральнее Ахиллова сухожилия с латеральной стороны голени рядом с малой подкожной веной ( v . saphena parva ). Определить исходную позицию нерва при жизни было невозможно. На этом уровне диаметр нерва был примерно 1,5 мм. Затем нерв делился на 3 ветви выше латеральной лодыжки.
Во время УЗИ икроножный нерв был виден вблизи малой подкожной вены ( v . saphena parva ) с варьируемой позицией относительно нее, и продолжался до латеральной лодыжки голеностопного сустава. Во время УЗИ, икроножный нерв был определен как структура толщиной 1,5 мм. Нерв обладал типическими ультразвуковыми качествами периферического нерва. В поперечной плоскости наблюдалась овоидная структура, состоящая из маленьких гипоэхогенных вкраплений с гиперэхогенными областями (по типу «медовых сот»). В продольной плоскости можно было наблюдать фибриллярную структуру, состоящую из параллельных гиперэхогенных линий, окружающих гипоэхогенные трубчатые нервные пучки.
3.2. Пациенты
4. ОБСУЖДЕНИЕ
Ультразвуковая оценка дистальных периферических нервов, таких как икроножный нерв, требуют УЗ аппаратуру с высоким разрешением. Также необходимы глубокие знания нормальной анатоми и периферических нервов. Периферические нервы состоят из многочисленных аксонов, сгруппированных в нейронные пучки и покрытых тонким шаром периневрия. Эти пучки встроены в епиневрий, который состоит из соединительной ткани, кровеносных сосудов, и лимфатических протоков. При УЗИ, пучки выглядят гипоэхогенными, а интерфасцикулярный эпиневрий – гиперэхогенным. По сравнению с сухожилиями, периферические нервы менее подвержены к анизотропным артефактам и остаются неподвижн ы ми во время динамических проб .
Рис. 1. Анатомическое вскрытие трупа неизвестного возраста (правая нога). Обратите внимание на малую подкожную вену ( V ) и соседний икроножный нерв ( S ). В области за лодыжкой (ретромаллеолярно) икроножный нерв делится на 3 ветви (1-3).
Икроножный нерв – это чувствительный периферический нерв, который иннервирует кожу латеральной стороны голеностопного сустава и стопы. Этот нерв состоит из ветвей, которые отходят от коре шков нервов крестцового сплетения S 1- S 2. На уровне подколенной ямки седалищный нерв делится на большеберцовый и общий малоберцовый нервы. Дистальнее, медиальный кожный нерв икры отходит от большеберцового нерва, и после сплочения с общим малоберцовым нервом продолжается как икроножный нерв.
Наша работа направленная исключительно на исследование икроножного нерва. При изучении полученных результатов мы пришли к выводу, что нерв наиболее вероятно можно найти примерно на 10 см выше пяточной кости, рядом с малой подкожной веной и латеральнее Ахиллова сухожилия. Его толщина около 1 мм. Доплеровские изображения могут помочь определить окружающую венозную структуру, если, конечно же, пациент не прооперированный. С этого ориентира нерв продолжается дистальнее. На уровне голеностопного сустава нерв делится на 3 более мелкие ветви, которые тяжело визуализировать даже с помощью новейшей аппаратурой. (Рис. 1,2). Таким образом, если нервы в этой области четкие и утолщённые, это признаки патологического изменения.
Патология икроножного нерва в клиническом представлении имеет неспецифические симптомы, поскольку он лишь небольшой чувствительный нерв. У исследованных пациентов наблюдались такие симптомы, как парестезия, онемение или боль в области латеральной стороны голеностопного сустава и стопы без нарушения моторных функций.
Наша работа показала, что с помощью ультразвука можно установить точную причину появления симптомов при патологии икроножного нерва. Хотя во многих случаях эти знания могут не повлиять на ход лечения, однако можно избежать ненужных исследований и неправильного лечения. При случаях патологии икроножного нерва использовали методы лечения, которые назначают при других невропатиях – пиридоксин, амитриптилин, ГКС, и НПВС. Инфекции лечили антибиотиками.
Чаще всего, наблюдалось гипоэхогенное утолщение (8/10 случаи) нерва. Гиперэхогенное утолщение наблюдалась у двух пациентов с укусами клещей. У одного пациента потвердели Болезнь Лайма, его нерв был утолщен на протяжении 10 см на месте хронической мигрирующей эритемы ( erythema migrans chronicum ) (Рис. 3). Это открытие до нашей публикации не было описанное в литературе.
Читайте также:
