Ранняя прогрессирующая доминантная нейросенсорная глухота
Обновлено: 24.04.2024
Врач - оториноларинголог Дементьев Максим Александрович
Отосклероз относят к наследственным болезням с аутосомно-доминантным типом наследования. Морфологическим субстратом заболевания является ограниченный остеодистрофический процесс, при котором в костных капсулах обоих лабиринтов параллельно протекают два процесса: резорбция кости под влиянием остеокластов (отоспонгиоз) и ее новообразование (отосклероз). Вновь образованные участки костной ткани имеют чужеродную структуру, они больше по объему.
При локализации отосклеротического очага вне окна преддверия процесс обнаруживается при гистологическом исследовании секционного материала у 10% популяции. Однако лишь у одного человека из 10 гистологически подтвержденный отосклероз приводит к клинически значимой потере слуха. Таким образом, клинически манифестированный отосклероз встречается у 1% популяции.
Заболевание начинается, как правило, в возрасте 18–30 лет.
Основные симптомы отосклероза:
1) снижение слуха (100% случаев);
2) шум в ушах (75–93% случаев);
3) головокружение и расстройство равновесия (5–25% случаев).
Снижение слуха развивается исподволь, постепенно прогрессирует, хотя скорость этого процесса весьма вариабельна.
По скорости прогрессирования тугоухости выделяют:
• медленно текущие формы (социально непригодный слух развивается в среднем в течение 9–10 лет от начала заболевания);
• молниеносные формы (в течение нескольких месяцев развивается почти полная глухота за счет вовлечения в процесс нервных элементов внутреннего уха);
• затянувшиеся формы (дебют в пожилом возрасте).
Особенности проявления тугоухости
1. Тугоухость почти всегда двусторонняя, но нередко больной жалуется на одностороннее снижение слуха, поскольку тугоухость всегда асимметрична и больному лучше слышащее ухо кажется здоровым. Разница в остроте слуха обоих ушей обычно незначительна.
2. При отосклерозе не бывает полной глухоты, больной слышит себя даже при высокой степени тугоухости, в связи с чем не развивается деформация речи, как это бывает при нейросенсорной тугоухости.
3. Начало развития заболевания у женщин часто связано с беременностью и родами.
4. Характерно улучшение слуха в шумной обстановке (paracusis Willisii), понижение разборчивости речи при глотании и жевании (deprecusis Scheer), одновременном разговоре нескольких лиц (симптом Тойнби) и при напряженном внимании (симптом Урбанича – Вальбе).
Шум в ушах обычно имеет тенденцию к усилению по мере прогрессирования тугоухости, переносится больными значительно тяжелее, чем при других формах тугоухости. В ряде случаев ушной шум лишает больных сна и аппетита и порой доводит до отчаяния, близкого к самоубийству.
Субъективный ушной шум чаще всего бывает низкотональным и напоминает шум падающей воды, ветра, прибоя, шелест листвы, гул проводов, может походить на жужжание, шипение, щелканье. Шум большей частью имеет постоянный характер, но может усиливаться под влиянием алкоголя, психических волнений, переутомления, во время насморка, после физической работы, спортивных занятий.
Выраженность субъективного шума имеет 3 степени:
I степень – ушной шум больного почти не беспокоит, и наличие этого симптома выявляется при активном опросе;
II степень – жалобы на шум в ушах предъявляются наряду с другими жалобами;
III степень – ощущение шума в ушах является ведущей жалобой больного.
Головокружение у больных с отосклерозом встречается достаточно редко. Жалобы пациента варьируют от неопределенной неустойчивости до приступов системного головокружения. Характерно позиционное головокружение, возникающее в определенном положении, при определенном повороте головы, при быстрых наклонах и запрокидывании головы, быстром вставании с постели. Причиной головокружений считают интоксикацию нервных окончаний статокинетического рецептора при распространении отосклероза на полукружные каналы и внутренний слуховой проход, а также физическую или физиологическую обструкцию водопровода преддверия, биохимические изменения состава перилимфы при вовлечении костной капсулы внутреннего уха, гидропс лабиринта в начальной стадии развития заболевания.
Диагноз отосклероза устанавливают на основании анамнеза, упомянутых выше симптомов, течения болезни и данных исследования слуха.
Главными клиническими критериями отосклероза являются:
1) двусторонняя кондуктивная тугоухость;
2) нормальные барабанные перепонки;
3) хорошая проходимость слуховых труб;
4) семейный анамнез.
Описанные в литературе отоскопические признаки отосклероза (широкие наружные слуховые проходы – симптом Тилло – Верховского; уменьшение или отсутствие продукции серы – симптом Тойнби – Бинга; пониженная чувствительность кожи наружного слухового прохода и барабанной перепонки – симптом Фрешельса; повышенная подвижность барабанной перепонки, ее истончение – симптомы Холмгрена, Лемперта) в настоящее время утратили свое диагностическое значение. Симптом просвечивания через барабанную перепонку гиперемированной слизистой оболочки промонториума (симптом Шварца) также не рассматривается как признак активности отосклероза.
Диагностика отосклероза основана на результатах клинического и аудиологического исследования.
Клинические формы отосклероза подразделяют на тимпанальную, кохлеарную и смешанную.
При тимпанальной форме происходит фиксация основания стремени в окне преддверия, его подвижность нарушается. При тональной аудиометрии у больных тимпанальной формой отосклероза определяется повышение порогов слуха по воздушной проводимости при сохранении слуха по костной проводимости, наличие костно-воздушного интервала (табл. 1). Возможно наличие зубца Кархарта – повышения порогов слуха по костной проводимости на 20–30 дБ в области 2000 Гц. Зубец Кархарта не является следствием поражения звуковоспринимающих структур и исчезает после успешного хирургического лечения.

При кохлеарной форме отмечаются прогрессирующая потеря слуха не только относительно низких, но и относительно высоких тонов, нисходящий тип кривой, отсутствие костно-воздушного интервала (рис. 1).
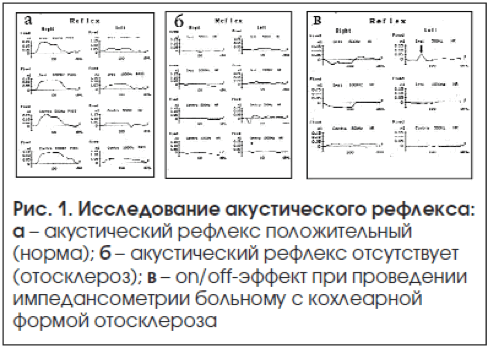
Основные диагностические критерии кохлеарной формы отосклероза:
1) семейный анамнез, подтвержденный стапедопластикой;
2) симметричная прогрессирующая двусторонняя сенсоневральная тугоухость с фиксацией стремени в одном ухе;
3) необычно хорошая разборчивость речи для сенсоневральной тугоухости;
4) начало развития тугоухости в соответствующем возрасте и прогрессирование без видимых причин;
5) на КТ – признаки деминерализации капсулы лабиринта;
6) оn/off-эффект при проведении импедансометрии (см. рис. 1в).
Аудиометрические изменения при кохлеарной форме отосклероза определяют необходимость проведения дифференциального диагноза с нейросенсорной тугоухостью (табл. 2).

Смешанная форма отосклероза характеризуется повышением порогов слуха как по воздушной, так и по костной проводимости, нисходящий тип кривой, костно-воздушный интервал сохранены.
Тимпанометрия. При отосклерозе подвижность барабанных перепонок сохранена, в 95% случаев обнаруживается тип тимпанограммы А (по J. Jerger). У 5% больных фиксация стремени приводит к некоторому снижению податливости звукопроводящей системы, которое сопровождается снижением амплитуды тимпанометрической кривой, и закруглению ее пика. Такую тимпанограмму относят к типу As. В некоторых случаях регистрируется тимпанограмма типа Аd, отражающая повышение амплитуды колебания барабанной перепонки при ее истончении.
Акустическая рефлексометрия является весьма информативным методом исследования для диагностики отосклероза, основана на регистрации изменений податливости звукопроводящей системы, происходящих при сокращении стременной мышцы. Адекватными стимулами для реализации акустического рефлекса служат тональные и шумовые сигналы, интенсивность которых превышает пороговые (для конкретного испытуемого) значения. Действие акустического стимула на одно ухо сопровождается сокращением мышц стремени с обеих сторон.
Определение акустического рефлекса стременной мышцы основано на регистрации изменений акустического импеданса, вызванных сокращением мышцы стремени. Необходимым условием для успешного выполнения акустической рефлексометрии является достаточный уровень стимулирующего звука. В норме порог акустического рефлекса составляет 80–90 дБ над индивидуальным порогом слуховой чувствительности (см. рис. 1а). При нейросенсорной тугоухости, сопровождающейся феноменом ускоренного нарастания громкости, пороги рефлекса значительно снижаются, достигая 35–60 дБ, а в ряде случаев 10–15 дБ. Акустический рефлекс при отосклерозе при звуковой стимуляции интенсивностью 110–115 дБ отсутствует (см. рис. 1б.) или оказывается инвертированным, что считается признаком отосклеротической фиксации стремени.
В последние годы появились данные о возможности использования рентгенологического метода диагностики отосклероза, который выявляет мельчайшие детали морфологического строения височной кости и обнаруживает характерные изменения в области окон преддверия и улитки, полукружных каналов и внутреннего слухового прохода.
Методика выполнения спиральной компьютерной томографии (СКТ): аксиальные и коронарные срезы с толщиной среза 0,5–0,6 мм и интервалом 0,2 мм.
Компьютерная томография позволяет обнаружить очаги новообразованной костной ткани вокруг овального, круглого окна и/или отосклеротические фокусы в костной капсуле лабиринта. Этот симптом в англоязычной литературе получил название halo sign – симптом ореола.
• капсула улитки имеет пониженную плотность;
• толщина стремени более 0,6 мм;
• увеличение толщины передней части основания стремени (треугольная форма);
• истончение ножек стремени.
В типичных случаях диагностика отосклероза не представляет трудности. Однако в некоторых случаях (атипичное течение, односторонняя форма заболевания, малый костно-воздушный интервал на аудиограмме, вестибулярные нарушения, нарушение разборчивости речи) заподозрить отосклероз бывает непросто. Помимо этого, многие заболевания, характеризующиеся наличием кондуктивной тугоухости, могут проявляться симптомами, весьма сходными с отосклерозом.
Диффенциальная диагностика отосклероза
Патология среднего уха
Отосклероз следует дифференцировать с рядом заболеваний среднего уха, сопровождающихся кондуктивной тугоухостью. В этих случаях, помимо отсутствия семейного анамнеза, выявляют ряд опорнодиагностических признаков, характерных для конкретной патологии.
Экссудативный отит характеризуется наличием прогрессирующей тугоухости, на ранних стадиях – кондуктивной, на более поздних – смешанной. Заболевание часто начинается после перенесенного ОРВИ. Важным дифференциально-диагностическим признаком является тимпанограмма: тип В, сохранение ипси– и контралатерального акустического рефлекса. На СКТ височных костей наблюдатся патологическое содержимое в клетках сосцевидного отростка и барабанной полости без костных изменений.
Последствия перенесенного гнойного отита (адгезивный средний отит, тимпаносклероз), чаще – одностороннего. При отоскопии обнаруживаются очаги мирингосклероза или участки атрофии барабанной перепонки, ретракционные карманы. Тимпанограмма: тип Е или D, ипси- и контралатеральный акустический рефлекс на исследуемом ухе могут отсутствовать.
Разрыв цепи слуховых косточек. В анамнезе травма, односторонний характер тугоухости. Возможны изменения барабанной перепонки при отоскопии. На аудиограмме определяется равномерное повышение порогов по воздушной проводимости по всей тон-шкале, с большим костно-воздушным интервалом, при проведении тимпанометрии – тип Ad, отсутствие ипси– и контралатерального акустического рефлекса.
Фиксация молоточка (наковальни). Процесс, как правило, односторонний. На аудиограмме: кондуктивная тугоухость, возможен зубец, подобный зубцу Кархарта, на частоте 0,5 кГц. Тимпанограмма с наличием on/off-эффекта (в момент начала «включения» рефлекса имеется узкий пик). При проведении СКТ височных костей возможна дислокация молоточка и визуализация оссифицированной наружной связки (что является наиболее частой причиной фиксации).
Врожденные пороки развития среднего уха. Односторонний процесс, развивается с раннего детства. При осмотре часто встречается патология ушной раковины или изменения слухового прохода. На аудиограмме: кондуктивная тугоухость без сенсоневрального компонента. Тимпанограмма: тип А или Ad, ипси- и контралатеральный акустический рефлекс отсутствует. При проведении СКТ выявляются поражения костных структур барабанной полости в виде дисплазии или аплазии слуховых косточек, дистопии канала лицевого нерва, костные изменения в области окон лабиринта.
Гидродинамические нарушения лабиринта
Перилимфатическая фистула может возникать в следующих ситуациях:
1) травмы среднего и внутреннего уха (черепно-мозговые травмы с повреждением височной кости, акустические травмы и баротравмы, ятрогенные повреждения, возникшие в ходе операций на ухе);
2) перепады внутричерепного давления (внутричерепная гипертензия при черепно-мозговых травмах, нарушение венозного оттока, значительное физическое или психоэмоциональное напряжение, сморкание);
3) хронические отиты, сопровождающиеся холестеатомой и деструкцией костных стенок лабиринта;
4) врожденные аномалии строения внутреннего уха (например, синдром расширенного водопровода преддверия).
Непосредственной причиной перилимфатической фистулы могут быть: разрыв мембраны круглого окна, разрыв кольцевидной связки, перелом подножной пластинки, перелом промонториума, разрыв стенки перепончатого лабиринта в области дефекта костной стенки полукружного канала. Примерно у половины пациентов проявления перилимфатической фистулы представлены развитием внезапной глухоты, ушного шума, головокружения и рвоты. В остальных случаях могут наблюдаться изолированные вестибулярные или слуховые нарушения различной степени выраженности. Головокружение появляется при громком звуке (феномен Туллио), при натуживании, чихании, кашле, при пробе Вальсальвы, при повышении давления в наружном слуховом проходе или при надавливании на козелок (фистульная проба).
Слуховые расстройства, как правило, носят характер смешанной тугоухости (наличие костно-воздушного интервала на тональных аудиограммах, приемущественно на низких частотах), часто в сочетании с выраженным ушным шумом.
Синдром Минора – синдром дегисценции костной̆ стенки верхнего полукружного канала – может возникнуть в результате травмы, новообразования или в результате врожденной аномалии развития височной кости. Характеризуется слуховыми и вестибулярными нарушениями. Больные жалуются на заложенность, пульсирующий шум в ухе, гиперакузию и аутофонию. Снижение слуха носит флюктуирующий характер, на аудиограмме отмечается кондуктивная тугоухость, стапедиальные рефлексы сохранены. Вестибулярные нарушения в виде головокружения, сопровождающегося тошнотой, осциллопсией, нистагмом, появляются при громких звуках, а также при изменении давления в барабанной полости (при сморкании, в самолете). На СКТ во фронтальной или в косой коронарной̆ проекции определяется наличие дегисценции верхнего полукружного канала, возможно, в сочетании с дегисценцией крыши барабанной полости.
Синдром расширенного водопровода преддверия («фонтанирующее окно», синдром gusher) является врожденной изолированной аномалией развития височной кости. Проявляется вестибулярными нарушениями и тугоухостью, которая в 90% бывает двусторонней. Потеря слуха может быть стабильной, флюктуирующей или прогрессирующей. Возможен вариант клинического течения с развитием остро наступившей, прогрессирующей тугоухости, развивающейся после минимальных травм головы или после тяжелых физических нагрузок. Такие случаи объясняются развитием перилимфатической фистулы. Наибольшие трудности в диагностике отмечаются в случаях стабильной тугоухости. На аудиограммах обнаруживается нейросенсорная или смешанная тугоухость с кондуктивным компонентом на низких частотах. Отсутствие акустического рефлекса в этих случаях значительно затрудняет дифференциальную диагностику данного патологического состояния с отосклерозом. При попытке выполнения стапедопластики хирург сталкивается с проблемой «фонтанирующего окна» после перфорации основания стремени.
Тугоухость, как правило, сопровождается изменениями со стороны других органов и систем: болезнь Paget (смешанная тугоухость в сочетании с поражением костей черепа и нижних конечностей); оsteogenesis imperfecta (голубые склеры и ломкость костей).
Ранняя прогрессирующая доминантная нейросенсорная глухота
Ранняя прогрессирующая доминантная нейросенсорная глухота
В некоторых семьях описана форма наследственной глухоты, характеризующаяся выявлением и прогрссснрованием нейросенсорных нарушений слуха в детстве или в молодости. Наиболее обширные родословные представили Stephens и Dolowitz, Johnsen, Huizing с соавт., Teig, Lenzi, Nance и Sweeney. Другие, возможно такие же, семьи были описаны Schneider и Wedenberg.
Teig, изучая семью с 25 больными, обнаружил у них такие же нарушения слуха. Дальнейшие исследования на протяжении 15 лет подтвердили прогрессирование глухоты. Восстановительные тесты, произведенные у 8 больных, были положительными. Положительные восстановительные тесты предполагают наличие дегенеративных изменений в улитке. Варьирующие результаты tone-decay — теста указывают на возможность ретрокохлеарного поражения. Однако этот тест может быть положительным и в случаях с исключительным поражением только улитки. Повторно около 80% этих же случаев были изучены Lenzi.
Вестибулярная система. Лишь небольшому числу больных были произведены вестибулярные пробы. Ford в 2 случаях обнаружил нормальную вестибулярную реакцию. Мы идентифицировали и частично обследовали шесть семей с доминантно наследующейся прогрессирующей нейросенсорной глухотой и в некоторых семьях выявили вестибулярные нарушения. Muller также обнаружил изменения со стороны вестибулярного аппарата. Nance и Sweeney сообщили о головокружениях и звоне в ушах у больных. Возможно, эта категория нарушений слуха включает в себя несколько отдельных заболеваний, различающихся по возрасту выявления, тяжести поражения слуха и вовлечению вестибулярной системы.

Лабораторные данные. Рентгенологические данные не описаны. Патология. Gussen описал изменения в височной кости у 80-летней больной с поздно выявившимся нарушением слуха. У одной дочери из 4 ее детей отмечалась прогрессирующая нейросенсорная глухота, выявившаяся в 17-летнем возрасте. Эта женщина имела 2 сыновей, у которых нарушения слуха проявились в 4- и 6-летнем возрасте. У первой же больной потеря слуха выявилась, когда ей было около 65 лет. На аудиограмме, которая была произведена в 65-летнем возрасте, обнаружена резкая потеря слуха от 60 до 100 дБ с нарушением восприятия па всех частотах.
Гистологическое исследование ее височных костей выявило с обеих сторон различные стадии одного и того же процесса. В левой височной кости была обнаружена водянка саккулюса, правый же саккулюс оказался спавшимся, что, возможно, свидетельствовало о более поздней стадии дегенеративного процесса. В связи с тем что улитковый ход был частично спавшимся, левый гидропированный мешочек выпячивался в лестницу преддверия. Правый улитковый ход был расширен. В области сенсорных рецепторов саккулюса, утрикулюса и в ампулярных аппаратах также были обнаружены дегенеративные изменения от умеренной до выраженной степени. Эти изменения были резче выражены с правой стороны. Отверстие водопровода улитки было закрыто плотной фиброзной тканью. Отмечалась двусторонняя утрата нервных клеток спирального узла.
Наследственность. В семье Мормон, изученной Stephens и Dolowitz, в шести поколениях было 62 больных. В семье, описанной Teig, в пяти поколениях обнаружено 25 больных. Huizing с соавт. описали семью с 67 глухими в пяти поколениях. У всех больных отмечалась прогрессирующая нейросепсорная глухота. Заболевание в каждой семье наследовалось по доминантному типу. Больные передавали этот дефект примерно половине своих детей.
Диагноз. У пожилых больных с этим типом глухоты обнаруживают изменения, совершенно схожие с теми, что наблюдаются при доминантной низкочастотной и доминантной среднечастотной глухоте. Следовательно, для определения, какой из этих трех типов глухоты имеет место в данном конкретном случае, необходимо обследовать молодых больных из той же семьи.
Лечение. Лучшим лечением глухоты является применение слуховых аппаратов.
Прогноз. Нарушения слуха медленно прогрессируют и к 60—70 годам жизни наступает полная глухота.
Выводы. Характеристика включает: 1) аутосомно-доминантное наследование; 2) выявляющуюся в детстве прогрессирующую симметричную нейросенсорную глухоту, начинающуюся с потери восприятия на высоких частотах и ведущую к полной глухоте в пожилом возрасте.
Нейросенсорная несиндромальная тугоухость, GJB3 м.
Ген GJB3 – ген коннексина 31 (GAP JUNCTION PROTEIN, BETA-3). Ген расположен на хромосоме 1 в регионе 1p34.3. Мутации в данном гене приводят также к развитию синдрома аутосомно-доминантной глухоты тип 2B, аутосомно-доминантной глухоте с периферической нейропатией, аутосомно-рецессивной глухоте, вариабельной прогрессирующей эритрокератодермии. При рецессивной несиндромальной тугоухости мутации обнаруживаются также в генах EYA4, GJB2, GJB6, SLC26A4, DFNB1.
Тугоухость — ослабление слуховой функции — может быть лёгкой (порог слышимости звуков частотой 500—4000 Гц выше нормы на 50 дБ), средней (50—60 дБ) и тяжёлой (более 60—70 дБ). В первом случае восприятие разговорной речи происходит с расстояния 4—6 м, во втором — от 1 до 4 м, в третьем — 0,25—1 м. Ещё большая потеря слуха определяется как глухота[1]. Иногда при повышении порога слышимости разговорной речи до 70—90 дБ говорят о глубокой тугоухости, более 90 дБ — о глухоте. Как правило, нейросенсорная тугоухость обусловлена дефектами сенсорно-эпителиальных (волосковых) клеток спирального (кортиева) органа улитки внутреннего уха. Нечасто встречаются сенсоневральные нарушения слуха, связанные с повреждением преддверно-улиткового (VIII черепного) нерва или слуховых центров мозга. И крайне редко повреждениями затронуты лишь центральные отделы слухового анализатора. При патологии последних порог слуховой чувствительности в норме, но качество восприятия звуков настолько низкое, что невозможно понимать речь.
Заболевание проявляется с рождения и характеризуется снижением слуха высоких степеней. В 80% случаев отмечается тугоухость четвертой степени, в 17%-третьей степени и только в 3% - второй степени. Отсутствие своевременной диагностики приводит к нарушению речевого развития (часто возникает отсутствие речи) и в ряде случаев, снижению интеллекта.
Частота всех врожденных форм нейросенсорной тугоухости составляет 1:700 новорожденных. Приблизительно половина всех случаев нейросенсорной тугоухости имеет наследственную природу (некоторые врожденные формы могут иметь ненаследственную природу – в частности – быть следствием перенесенной внутриутробно коревой краснухи) В 85% случаев заболевание наследуется по аутосомно-рецессивному типу. Наиболее частый генетический вариант среди аутосомно-рецессивных форм нейросенсорной тугоухости обусловлен мутациями именно в гене GJB2, продукт которого белок коннексин 26 функционирует в слуховом нерве. В неcкольких странах Западной Европы и Азии описаны случаи дигенного наследования тугоухости, при котором у пациента выявляются одновременно мутации в гене GJB2 и в гене GJB3 в компаунд-гетерозиготном состоянии. Кроме того известно несколько доминантных мутаций в гене GJB3.
Литература
Специальной подготовки к исследованию не требуется.
Обязательны к заполнению:
*Заполнение «анкеты молекулярно-генетического исследования» необходимо для того, чтобы врач-генетик, на основании полученных результатов, во-первых, имел бы возможность выдать пациенту максимально полное заключение и, во-вторых, сформулировать для него конкретные индивидуальные рекомендации.
ИНВИТРО гарантирует конфиденциальность и неразглашение предоставляемой пациентом информации в соответствии с законодательством Российской Федерации.
Литература
Несиндромальная нейросенсорная тугоухость (особенно при рецессивном типе наследования). Так как мутации в этом гене встречаются относительно редко, то для диагностики рецессивной тугоухости данный профиль целесообразно использовать в том случае, если выявлена мутация в гетерозиготном состоянии в гене GJB2 для уточнения дигенного наследования, либо если мутации в гене GJB2 не выявлены при аутосомно-рецессивном типе или в спорадических случаях.
Литература
Интерпретация результатов исследования содержит информацию для лечащего врача и не является диагнозом. Информацию из этого раздела нельзя использовать для самодиагностики и самолечения. Точный диагноз ставит врач, используя как результаты данного обследования, так и нужную информацию из других источников: анамнеза, результатов других обследований и т.д.
Нейросенсорная тугоухость: симптомы и лечение
Нейросенсорная тугоухость – это поражение одного или нескольких отделов слухового анализатора. Симптомы: снижение слуха, шум в ушах, головокружение и нарушение равновесия.
3.91 (Проголосовало: 11)
Нейросенсорная тугоухость — снижение слуха, при котором поражается какая-либо из звуковоспринимающих структур слухового анализатора. Может быть нарушено преобразование энергии звуковой волны в Кортиевом органе улитки (в некоторых источниках определяется как сенсоневральная тугоухость), либо проведение нервных импульсов в кору головного мозга. Своевременная коррекция патологических изменений позволяет замедлить или предотвратить прогрессирование заболевания и избежать развития полной глухоты.
Что такое нейросенсорная тугоухость?
Восприятие звуков обеспечивает слаженная работа всех отделов органа слуха. Наружное ухо (раковина и слуховой проход) проводят звуковые волны в среднее ухо. Барабанная перепонка преобразует волну в механические колебания. Слуховые косточки передают эти колебания во внутреннее ухо. Движение жидкости в улитке раздражает волосковые клетки, которые преобразуют механические импульсы в нервные. Слуховые проводящие пути передают сигналы в височные доли головного мозга, где расположен центральный отдел слухового анализатора. После обработки импульсов церебральными структурами человек понимает услышанное.
Виды нейросенсорной тугоухости
В международной классификации болезней (МКБ-10) выделены следующие формы нейросенсорной тугоухости:
- Н90.3 — двусторонняя;
- Н90.4 — односторонняя с сохраненной функцией второго уха;
- Н90.5 — неуточненная.
- Н91.0 —ототоксическая потеря слуха;
- Н91.1—пресбиакузис;
- Н93.3— поражение слухового нерва.
В клинической практике выделяют врожденную, или раннюю, форму сенсоневральной потери слуха и приобретенную (все остальные случаи). Исходя из длительности заболевания, тугоухость может быть:
- внезапной (слух снижается в течение 12 часов);
- острой (тугоухость возникает за 1–3 дня, нарушение сохраняется около месяца);
- подострой (снижение слуха происходит за 1–3 месяца);
- хронической (процесс затягивается на 3 месяца и более).
С учетом характера протекания тугоухость может быть обратимой, стабильной и прогрессирующей.
Степени нейросенсорной тугоухости
Исходя из порогов слышимости, выделяют 4 степени сенсоневральной тугоухости:
- Первая. Проблема восприятия звуков заметна только в некоторых ситуациях (шумное помещение, разговор сразу с несколькими собеседниками и пр.) Порог повышен до 25–40 дБ.
- Вторая. Серьезно затрудняется восприятие тихой речи и шепота. Порог повышен до 41–55 дБ.
- Третья. Возникают проблемы с разговорной речью. Порог слышимости составляет 56–70 дБ.
- Четвертая. Больной слышит только громкие звуки от источников, расположенных в непосредственной близости. Порог повышен до 71–90 дБ.
Глухоту констатируют, если человек не слышит даже очень громкие звуки, более 91 дБ.
Причины развития сенсоневральной тугоухости
Сенсоневральная тугоухость у детей может быть обусловлена:
- аномалиями развития головного мозга;
- нарушениями развития улитки уха;
- неблагоприятными воздействиями на организм матери во время беременности (интоксикации, перенесенные инфекции и пр.);
- генетическими мутациями;
- тяжелыми родами.
Приобретенная форма тугоухости может быть связана со следующими факторами:
- травмы головы;
- акустические травмы (самая распространенная – прослушивание музыки в наушниках на большой громкости);
- баротравмы;
- перенесенные интоксикации;
- вирусные заболевания;
- острые и хронические отиты;
- лечение ототоксичными средствами;
- локальные и системные метаболические расстройства;
- опухоли;
- сосудистые патологии;
- труд во вредных условиях;
- аутоиммунные заболевания.
Причинами острой нейросенсорной тугоухости чаще выступают травмирующие факторы (черепно-мозговые травмы, воздействие токсинов, инфекция и пр.). Если лечение начинается вовремя, в первые 3 суток, есть шансы на полное восстановление слуха.
Хроническая нейросенсорная тугоухость чаще связана с прогрессирующими изменениями в структурах внутреннего уха. Лечение требует устранения провоцирующих факторов, применения консервативных методов для замедления развития патологии и проведения реабилитационных мероприятий (коррекция слуха).

Как проявляется заболевание
Проблемы со слухом могут проявляться ярко или развиваться незаметно для больного. Для острой сенсоневральной тугоухости характерна внезапная потеря или нарастающее снижение слуха на одно или оба уха, а также один или комбинация следующих симптомов:
- шум в ушах различного характера (высокочастотный звон или писк, низкочастотный шум и пр.);
- вестибулярные дисфункции (головокружение, тошнота, рвота, нарушения координации и пр.);
- вегетативные дисфункции (потливость, ускоренное сердцебиение, перепады артериального давления и др.).
В начале развития хронической патологии клиническая картина может быть стертой. Пациента должны насторожить следующие ситуации:
- при обычном или телефонном разговоре постоянно приходится переспрашивать;
- возникают трудности общения в обстановке с фоновым шумом (на улице, в общественных местах и т.п.);
- понимание собеседника требует наблюдения за его губами;
- отмечаются регулярные проблемы с определением источника шума.
Внимание близких людей должны привлекать курьезы в беседе (например, человек неправильно слышит слова или не улавливает смысл сказанного), просмотр телевизора на чрезмерной громкости, отсутствие реакции на события, сопровождающиеся шумом (вне поля зрения больного) и другие.
Куда обращаться при симптомах тугоухости?
Диагностикой нейросенсорной тугоухости занимается врач-отоларинголог или сурдолог. Первый этап включает опрос, сбор анамнеза и осмотр ушных раковин с помощью специального прибора.
Лабораторное обследование подразумевает проведение общего анализа крови, по показаниям назначают коагулограмму, биохимию крови, тесты на гормоны. Инструментальная диагностика включает следующие варианты комплексного исследования слуха:
- тесты с шепотной и разговорной речью;
- камертональные пробы;
- тональная пороговая аудиометрия;
- импедансометрия;
- регистрация слуховых вызванных потенциалов;
- отоакустическая эмиссия;
- экстратимпанальная электрокохлеография.
Для оценки гемодинамики в структурах слухового анализатора назначают дуплексное сканирование брахиоцефальных сосудов. Для исключения серьезных причин тугоухости (осложнения травмы, патологии сосудов, опухоли и пр.) проводят КТ и/или МРТ головы и шеи.
Как лечат сенсоневральную тугоухость
В соответствии с клиническими рекомендациями, острую нейросенсорную тугоухость лечат под пристальным наблюдением сурдолога, который в динамике оценивает эффективность терапии и при необходимости проводит ее коррекцию. Лечебные мероприятия включают:
- щадящий для слуха режим;
- гормонотерапию;
- комплексную терапию препаратами для улучшения микроциркуляции и реологических свойств крови, антиоксидантами и антигипоксантами.
При хронической сенсоневральной тугоухости в первую очередь лечат сопутствующие заболевания. Дважды в год пациенту необходимо проходить курсы медикаментозного лечения с применением средств для улучшения внутримозгового и лабиринтного кровообращения, коррекции метаболизма. Параллельно проводится слухопротезирование с помощью слухового аппарата.

Неудовлетворительная эффективность слухопротезирования при тяжелой нейросенсорной тугоухости выступает поводом для проведения кохлеарной имплантации.
Сурдологи «Клиники уха, горла и носа» успешно проводят диагностику и лечение нейросенсорной (сенсоневральной) формы тугоухости. Клиника располагает оборудованием для проведения полной диагностики патологий слуха. Лечебную программу составляют с учетом причины и особенностей развития нарушений. По показаниям проводится слухопротезирование. Врачи нашего медицинского центра оказывают помощь как взрослым, так и маленьким пациентам.
Видео: Особенности сурдологического приема
Лор-сурдолог клиники Константинова Наталья Ефимовна рассказывает и показывает этапы проверки снижения слуха.
Своевременное обращение к врачу поможет сохранить Ваше здоровье.
Не откладывайте лечение, звоните прямо сейчас. Мы работаем круглосуточно в Москве.
Нейросенсорная тугоухость – классификация, проявление и лечение
Потеря слуха редко волнует молодых людей – тугохость традиционно считается уделом пожилого населения. Однако, по данным Всемирной организации здравоохранения, от потери слуха в мире страдает более 460 000 000 человек. И вот, что настораживает врачей по всему свету: эта проблема затрагивает все более молодых людей. Самый частый диагноз при этом – нейросенсорная потеря слуха.
Что такое нейросенсорная потеря слуха
При нейросенсорной потере слуха поражается один из участков нашей слуховой системы: волосковые клетки, структуры внутреннего или среднего уха, участки мозга, которые отвечают за слух. Отличительная черта этого вида снижение слуха – развитие патологии нервных клеток внутреннего уха, слухового нерва или центральной нервной системы.
Если упустить момент и не заняться болезнью вовремя, то она может развиться до полной глухоты. Это может произойти в течение семи лет или семи часов. Особое внимание следует обратить на то, что потеря слуха по нейросенсорным причинам является необратимой, однако такая тугоухость поддается протезированию. Чтобы узнать, есть ли у вас нарушение слуха, необходимо пройти диагностику.

Причины возникновения нейросенсорной тугоухости
Нейросенсорная тугоухость бывает двух видов: врожденной и приобретенной, к тому же это заболевание передается по наследству. Если среди ваших родственников есть слабослышащие люди с таким диагнозом, вам следует обратить особое внимание на защиту вашего слуха от шума – болезнь может не дожидаться ваших преклонных лет и может проявиться даже в молодом возрасте.
Причинами нейросенсорной потери слуха чаще всего становятся:
- вирусные заболевания, в т.ч. грипп;
- бактериальные заболевания, например отиты;
- применение ототоксичных препаратов;
- травмы ушей, головы, шеи, позвоночника и т.д.
- болезни сосудов.
Все эти факторы вызывают нарушение циркуляции крови в сосудах головного мозга, которые снабжают кислородом слуховую систему человека, из-за чего гибнут нервные ткани.
Главным признаком нейросенсорной тугоухости является потеря остроты слуха. Шум в ушах, тошнота, головокружение, нарушение координации могут быть сопутствующими симптомами.

Формы нейросенсорной потери слуха
Нейросенсорная тугоухость проявляется в двух формах: острой и хронической. Диагноз острой формы ставится в том случае, если симптомы появились и развились за 30 дней. Если проблемы со слухом тревожат человека дольше – то мы имеем дело с хронической формой тугоухости. Следует отметить, что острая форма нейросенсорной потери слуха быстро переходит в хроническую, именно поэтому при первых признаках снижения остроты слуха следует немедленно обратиться за помощью к специалистам.
Нейросенсорная потеря слуха двусторонняя что это такое?
Также нейросенсорная тугоухость делится на одностороннюю и двустороннюю. Нейросенсорная потеря слуха односторонняя – случай, когда патология коснулась только одно уха, а двусторонняя – обоих ушей.
Лечение нейросенсорной потери слуха
Чтобы поставить диагноз «нейросенсорная потеря слуха», специалист должен провести тональную пороговую аудиометрию – объективное исследование слуха пациента при помощи аудиометра. На человека надеваются специальные наушники, и он берет в руки специальный пульт с кнопкой. В каждое ухо пациента по очереди подают звуки разной частоты и громкости, если человек слышит их, он реагирует нажатием на кнопку. Таким образом формируется аудиограмма – график, отражающий степень и характер нарушения слуха.
Лечение нейросенсорной тугоухости может быть успешным только на самых ранних стадиях. Как мы помним, слух начинает снижаться из-за того, что нервные клетки слухового анализатора плохо снабжаются кислородом. Задача пациента и специалиста своевременно среагировать до того, как они погибнут. Поэтому лечение будет направлено на улучшение циркуляции крови в проблемных зонах. Если человек не получит квалифицированную помощь вовремя, то нейросенсорная потеря слуха станет необратимой.
Как и любую болезнь нейросенсерную тугоухость проще предупредить, чем лечить: здоровый образ жизни, своевременное лечение отитов и вирусных заболеваний, свежий воздух и внимательное отношение к защите от окружающего шума позволит вам сохранить слух здоровым.
В случае если болезнь перешла в хроническую форму – не нужно отчаиваться. Да, последствия необратимы, да, человек уже никогда не сможет слышать сам, но сегодня существуют такие технологии, которые позволяют слабослышащему человеку не только вернуться к живому общению, но и сохранить остаточный слух.
Нейросенсорная потеря слуха, инвалидность
На сегодняшний день в России инвалидность при нейросенсорной потере слуха назначается при 4-й степени снижения. Это самая глубокая степень, за которой следует только полная глухота. Детям статус инвалида присваивают при 3-й степени. Также на инвалидность довольно часто могут рассчитывать, у кого хроническая нейросенсорная потеря слуха, двусторонняя, 3-ей степени и ниже.

Слухопротезирование при нейросенсорной тугоухости
Учитывая опыт нашей практики, можно сказать, что лечение нейросенсорной тугоухости бывает успешным только в 10% случаев, но остальные 90%, хоть и являются необратимыми, поддаются слухопротезированию.
Слухопротезирование сегодня – одна из наиболее активно развивающихся отраслей на грани медицины и новейших технологий. Современные цифровые слуховые аппараты созданы с учетом возможности индивидуальной настройки под каждый случай тугоухости индивидуально. Устройство будет обеспечивать пользователю максимальный комфорт при общении, как если бы он смог снова полноценно слышать.

Кропачева Елена Юрьевна
Врач сурдолог-оториноларинголог. Осуществляет консультативный и диагностический прием по оториноларингологии, сурдологии, слухопротезированию
Читайте также:
