Таламус эмбриона. Развитие гипоталамуса плода
Обновлено: 18.04.2024
Таламус эмбриона. Развитие гипоталамуса плода
Зрительный бугор — это группа ядерных масс, развивающихся в боковых стенках промежуточного мозга. Его можно подразделить на дорзальную часть зрительного бугра и вентральную часть зрительного бугра, или субталамус. Передней границей дорзальной части зрительного бугра является бороздка на боковых стенках желудочков (sulcus hypothalamus).
Основную часть этой бороздки ряд исследователей рассматривает как продолжение sulcus limitans в этой части головного мозга. Однако ее переднее раздвоение оставляет вопрос спорным.
Дорзальная часть зрительного бугра. Дорзальная часть зрительного бугра содержит ядра, служащие местом передачи различного рода афферентных импульсов, проходящих к коре головного мозга. Одно ядро (вентральное ядро дорзальной части зрительного бугра) является центром передачи проприоцептивных, тактильных, болевых и температурных импульсов.
Другое ядро (латеральное коленчатое тело) получает зрительные импульсы и передает их к зрительным центрам коры головного мозга. Третье ядро (медиальное коленчатое тело) является участком зрительного бугра, воспринимающим и передающим к коре головного мозга слуховые импульсы. Кроме названных, в дорзальной части зрительного бугра имеются и другие центры; однако уже приведенные примеры показывают общее функциональное значение этой части промежуточного мозга.
Согласно Стритеру, основные проводящие пути, вступающие в зрительный бугор и выходящие из него, можно обнаружить на исходе второго месяца. К концу третьего месяца центры зрительного бугра уже настолько увеличиваются, что это ведет к заметному выпячиванию медиальных поверхностей стенок промежуточного мозга.

Утолщение боковых стенок промежуточного мозга вызывает значительное уменьшение ширины его просвета. В своей центральной части обе стенки могут срастись, перегораживая третий желудочек в виде massa intermedia. В это срастание, если оно происходит, вовлекается серое вещество дорзальных частей зрительных бугров.
Вентральная часть зрительного бугра. Вентральная часть зрительного бугра является местом перехода и в некоторой степени — местом синаптической передачи импульсов, идущих из глубоких частей полушарий к эфферентным центрам. Находится он под покрышкой среднего мозга.
Развитие гипоталамуса плода
Hypothalamus развивается из базальных пластинок и дна промежуточного мозга. С ним интимно связан гипофиз, нервная доля которого образуется из дна промежуточного мозга. В дне и в крыше промежуточного мозга среднюю линию пересекают большие группы волокон. Наиболее важные из них находятся в зрительной хиазме, где часть волокон зрительных нервов перекрещивается и вместе с неперекрестившимися волокнами составляет зрительные тракты.
Следует повторить, что глазные пузыри возникают в ходе развития очень рано в виде выростов из вентро-латеральных стенок переднего мозгового пузыря. Когда передний пузырь разделяется на конечный и промежуточный мозг, глазные стебельки открываются в мозг рядом с новой границей. Срединное вдавление в дне мозга против места их входа является вентральным ориентиром (recessus opticus), который определяет линию раздела между конечным и промежуточным мозгом. Утолщение хиазмы появляется непосредственно за recessus opticus.
Оно обычно становится заметным у пятинедельных эмбрионов человека и четко обозначается к шестой неделе.
Плащевой слой области hypothalamus промежуточного мозга дифференцируется в ряд ядер. Наиболее заметными среди них являются парные сосцевидные тела (corpora mammillaria), которые появляются в ходе развития относительно рано и образуют круглые выступы на вентральной поверхности области hypothalamus в ее каудальной части.
Ядра hypothalamus служат в качестве обонятельно-висцеральных центров, где обонятельные импульсы согласовываются с висцеральными (например, с вкусовыми). У приматов в этой области, по-видимому, большее значение имеют некоторые ядра, обладающие регуляторным действием по отношению к парасимпатическим центрам ствола мозга, и ядра, выполняющие такую же функцию по отношению к симпатическим центрам спинного мозга. Таким образом, вся эта область в целом связана с регуляцией висцеральных функций — таких, как поддержание нормального сердечного ритма и нормальной температуры, а также с деятельностью мускулатуры всех внутренних органов.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Отключение нейронов таламуса заставило мышей-наркоманов забыть про морфин

Американские ученые обнаружили ключевой участок головного мозга, отвечающий за формирование ассоциаций между факторами окружающей среды и наркотическими веществами у зависимых. Им оказалось паравентрикулярное ядро таламуса: ингибирование его связей с миндалевидным телом и прилежащим ядром привело к тому, что зависимые от морфина мыши либо не могли привыкнуть к той комнате, в которой им давали наркотик, либо быстро теряли к ней интерес. Обнаруженные связи можно использовать для разработки методов лечения зависимостей — по крайней мере, опиоидных, пишут ученые в журнале Neuron.
В формировании зависимостей одну из ключевых ролей играет связь между объектом аддикции и сопутствующими ощущениями: при наркозависимости, например, потребление вещества связано с получением удовольствия, а отсутствие вещества — с абстинентным синдромом разной степени тяжести. Возникает такая связь очень быстро, хотя и не всегда ведет к зависимости: здесь свою роль играют сторонние факторы, которые могут, например, активировать компенсаторные механизмы, препятствующие тому, чтобы зависимость все же появилась.
Промежуточным звеном здесь могут быть факторы окружающей среды: при уже сформированной связи между объектом аддикции и получаемыми ощущениями такие факторы могут усиливать желание. Так, например, у зависимых от табака связаны стремление покурить и запах сигаретного дыма или вид курящих людей. Влияние на это промежуточное звено — один из самых действенных способов избавления от зависимостей, но он не всегда работает одинаково эффективно: для того, чтобы перестать связывать то, что происходит вокруг, с объектом зависимости и удовольствием, которое приводит к его потреблению, мало только избавиться от внешних факторов.
С другой стороны, помочь может таргетирование воспоминаний, которые как раз связывают внешние факторы и зависимость, в особенности — на уровне головного мозга. Ученые из Стэнфордского университета под руководством Сяокэ Чэнь (Xiaoke Chen) предположили, что ключевую роль в формировании таких воспоминаний может играть паравентрикулярное ядро таламуса (проекции его нейронов связывают его участвующими в зависимости отделами: прилежащим ядром и миндалевидным телом) и именно его необходимо таргетировать для избавления от зависимости.
Чтобы это проверить, ученые провели эксперимент на мышах. Для этого они использовали классическую парадигму условного предпочтения места. Мышей пускали в клетку с двумя комнатами и после того, как они выберут одну, вводили им физраствор и держали там же в течение 45 минут в течение четырех дней каждый день. После этого мышам вводили морфин и повторяли процедуру, но уже с другой комнатой. По окончании периода привыкания мышам позволяли выбирать, в какую комнату пойти: зависимые от морфина мыши всегда выбирают ту комнату, в которую их садили сразу после того, как вещество было введено.
Активность мозга мышей изучали с помощью кальциевой визуализации: для этого в паравентрикулярное ядро таламуса мышам ввели аденоассоциированный вирус, экспрессирующий индикатор, который связывается с ионами кальция при возникновении у нейронов потенциала действия. В другие терминалии других участков — миндалевидное тело и прилежащее ядро — мышам имплантировали оптическое волокно. Таким образом, ученые фотометрически измеряли появление ионов кальция (и, соответственно, активности нейронов) как в паравентрикулярном ядре, так и в нейронных путях от него к другим участкам.
Ученые выяснили, что активность пути между паравентрикулярным ядром таламуса и центральным ядром миндалевидного тела необходима для формирования связи между определенной комнатой и тем, что именно в ней мышь может получить морфин. Мыши, которым ингибировали путь искусственными препаратами, предварительно внедрив DREADD-рецепторы, значительно (p < 0,001) реже проявляли интерес к морфиновой комнате во время тренировки (то есть тогда, когда их пытались «подсадить» на вещество). Интересно, что такой эффект сохранялся и на следующий день, когда активность пути никак не ограничивали.
При этом активация этого пути оптогенетически — с помощью внедрения каналродопсина-2, возбуждаемого лазером с длиной волны в примерно 470 нанометров — не привела к тому, что мыши начали активнее искать проход к морфиновой комнате. Это означает, что связь между паравентрикулярным ядром и миндалевидным телом не связана с поиском вознаграждения как таковым, а как раз помогает связать факторы внешней среды с веществом, формируя ассоциацию.
Post mortem анализ тканей головного мозга (а точнее — экспрессии фактора c-Fos, указывающего на активность мозга) показал, что ингибирование пути между таламусом и прилежащим ядром снижает активность 22 разных участков по всему головному мозгу. Среди них оказалась латеральная часть гипоталамуса («командного центра» памяти), роль которого в формировании воспоминаний о веществе ученые изучили далее. Для этого ученые отследили активность проекций нейронов из паравентрикулярного ядра таламуса в прилежащее ядро и из прилежащего ядра в гипоталамус у новой группы мышей, зависимых от морфина: оказалось, что у зависимых мышей проекции нейронов из первого ядра ко второму пути (из прилежащего ядра в гипоталамус) переключаются с возбуждения на ингибирование. Дополнительные эксперименты на других мышах показали, что в случае, если путь между прилежащим ядром и гипоталамусом вновь сделать возбуждающим, то рецидива не происходит точно так же, как в случае, когда был ингибирован путь между таламусом и прилежащим ядром.
Авторы пришли к выводу, что паравентрикулярное ядро таламуса играет ключевую роль в формировании зависимости (по крайней мере, опиоидной), причем роль эта — двойная. За счет своей связи с несколькими участками, участвующими в формировании зависимости, это ядро не только руководит изначальным формированием ассоциации между внешними факторами и веществами, но и помогает ей сохраниться в памяти, повышая риск того, что зависимый снова столкнется с чем-то, что заставит его употреблять. Разумеется, это означает, что на связи между паравентрикулярным ядром и остальными участками можно воздействовать с целью избавления от аддикции: по сути, их ингибирование (активирование — в случае с путем между прилежащим ядром и гипоталамусом) «стирает» воспоминания о связи между внешними факторами и зависимостью, помогая предотвратить рецидив.
Нарушить аддиктивную связь могут и внешние факторы: например, в ноябре прошлого года ученым удалось снизить у мышей зависимость от кокаина с помощью нового товарища. В этом случае, однако, активность уже участвующих в зависимости участков мозга не менялась — но к ней добавлялась активность зубчатой извилины, которая участвует в формировании воспоминаний о социальных связях.
Промежуточный мозг – что общего между отделом ЦНС и гормональным балансом?

Центральная нервная система содержит много структурных единиц. Каждая из них обладает собственным сложным строением и выполняет специфические функции. Промежуточный отдел мозга тоже состоит из нескольких сегментов. Они регулируют преимущественно эндокринную систему организма и гормональный баланс.
Особенности промежуточного мозга
На латыни название описываемой области – диэнцефалон. В переводе это означает «находящийся внутри головы». Промежуточный отдел формируется в период эмбрионального развития. Он образован из вторичного мозгового пузыря, объединяясь из двух частей (задней и передней) в одну. Данная структура имеет небольшие размеры, но сложное строение, выполняет жизненно важные задачи в организме.
Промежуточный мозг – расположение
Своим названием рассматриваемый участок обязан своей локализации. Промежуточный мозг – «мост» между большими полушариями, с которыми он граничит спереди и сверху, и средним отделом, с ним он соприкасается снизу и сзади. В отношении третьего желудочка диэнцефалон располагается латерально (по бокам). Если смотреть его локализацию в разрезе, промежуточный мозг находится в глубине и почти в центре черепной коробки. Наглядно расположение представлено на рисунке.

Промежуточный мозг – строение
Диэнцефалон упрощенно классифицируется на 2 части. Промежуточный мозг состоит из таламической и гипоталамической области. Между ними есть небольшая щелевидная полость, называемая третьим желудочком. Основные структуры промежуточного мозга дополнительно делятся на еще несколько сегментов. Таламическая часть:
- Эпиталамус. Самая верхняя задняя зона, тесно связанная с базальными ядрами и лимбической системой. Эпиталамус состоит из шишковидной железы, хабенулы, треугольника поводка, спайки и подспаечного органа.
- Таламус. Альтернативное название – зрительные бугры. Представляет собой скопление серого вещества. Является парной структурой, состоящей из двух симметричных половинок.
- Метаталамус. Ранее этот сегмент считался отдельным участком, в современной анатомии относится к задней части таламуса под названием «коленчатые тела».
- Субталамус. «Подложка» таламуса, сформированная из нескольких ядер серого и структур белого вещества.
Промежуточный мозг в гипоталамической области делится на такие единицы:
- Гипоталамус. Центральное связующее звено между нервной и эндокринной системой. Гипоталамус содержит более 40 пар ядер, связан почти со всеми отделами головного мозга, включая кору.
- Гипофиз (задняя доля). Питуитарная железа – еще одно название. Представляет собой мозговой придаток округлой формы, располагается в костной впадине (турецкое седло). Тесно связан с гипоталамусом, «подчиняется» ему.
Возрастные особенности промежуточного мозга
Отделы описываемого участка развиваются гетерохронно (не параллельно) друг с другом. Промежуточный мозг человека закладывается на 2-ом месяце внутриутробного развития в виде зрительного бугра. К 20-ой неделе беременности формируются нервные волокна, которые тянутся к коре. В 6 месяцев возникают ретикулярные формации. Таламус развивается существенно быстрее. В 4-хлетнем возрасте наблюдается его усиленный рост, но сенсорные ядра работают с рождения. Функциональное развитие таламуса заканчивается к 14 годам.
Промежуточный мозг – функции
Диэнцефалон отвечает за регуляцию важнейших процессов и участвует в высшей нервной деятельности. Указанные выше отделы промежуточного мозга выполняют специфические функции, которые определены ядрами серого вещества, содержащегося в их структуре. Они взаимодействуют друг с другом, благодаря чему поставленные задачи осуществляются скоординировано и правильно.
Таламус – функции
По строению и механизму работы зрительные бугры считаются мини-версией больших полушарий. В таламусе сосредоточены нейронные ядра промежуточного мозга, которые классифицируются на 3 типа:
- специфические;
- неспецифические;
- ассоциативные.
Функцией специфических ядер является передача сигналов в соответствующие центры коры головного мозга. Они получают данные от рецепторов:
- кожи;
- ушей;
- мышц;
- глаз;
- внутренних органов.
Эти ядра участвуют в процессах терморегуляции, определяют тактильную и болевую чувствительность, зрительные и слуховые ощущения. Неспецифическая группа представляет собой продолжение среднего в промежуточный мозг, таламус является «площадкой» для образования из них ретикулярной формации. Они необходимы для правильного распределения нервных импульсов, идущих к коре. Пульсация неспецифических ядер дополнительно поддерживает возбудимость нейронов, отвечающих за формирование сознания.

Ассоциативные ядра связаны с теменной, височной и лобной долей коры. Они играют роль «фильтра», отбирающего самые важные сигналы и передающего их в корректные центры обработки данных. Функции ассоциативных ядер – обеспечивать нормальную деятельность участков коры больших полушарий, ответственных за:
- восприятие и генерацию речи;
- слух;
- получение и анализ зрительной информации.
Гипоталамус – функции
Рассматриваемый отдел тоже содержит многочисленные ядерные центры промежуточного мозга. Эти скопления серого вещества и определяют, за что отвечает гипоталамус. По упрощенной классификации ядра делятся на переднюю, среднюю и заднюю группу. Они тесно взаимодействуют друг с другом, обмениваясь информацией, и регулируют следующие процессы в организме:
- сердечные сокращения;
- пищевое поведение;
- моторика желудка и кишечника;
- артериальное давление;
- производство и отдача тепла;
- все типы обмена веществ;
- энергетические затраты;
- беременность и лактация;
- репродуктивное поведение;
- кислотно-щелочной баланс;
- запоминание;
- формирование эмоций;
- образование гормонов (вазопрессина и окситоцина);
- управление работой гипофиза.
Эпиталамус – функции
Базовой задачей данного участка является обеспечение стабильной взаимосвязи между лимбической системой и базальными ядрами с другими отделами головного мозга. Эпиталамус служит своеобразным мостом между окружающими его структурами. В данной области промежуточный мозг регулирует:
- колебания интенсивности разных физиологических процессов в зависимости от времени суток;
- секрецию гормонов гипоталамусом и гипофизом;
- выделение мелатонина;
- двигательные функции;
- возникновение положительных и отрицательных эмоций; и память.
Метаталамус – функции
Указанное название уже считается устаревшим и редко используется в медицине. Современная наука метаталамус включает в структуру таламуса. Он относится к его задней части и называется коленчатыми телами. Главной задачей описываемой зоны является первичная обработка сенсорной информации, ее анализ и объединение, и последующее перенаправление в соответствующие центры коры головного мозга.
Субталамус – функции
Особенностью этого участка диэнцефалона считается его прямая связь с конечным мозгом. Самой крупной и выраженной структурой является субталамическое ядро, нейроны которого способны оказывать стимулирующее воздействие на бледный шар и черную субстанцию. Благодаря этому субталамус входит в экстрапирамидную систему мозга – совокупность отделов, регулирующих:
- двигательную активность;
- равновесие;
- удержание тела в определенной позе;
- стимуляцию мышечного тонуса;
- ориентацию в пространстве.
Гипофиз – функции
Питуитарная железа считается главным органом в эндокринной системе. За большинство важных процессов жизнедеятельности отвечает гипофиз, функции и гормоны, которые он выделяет, регулируют:
- ;
- рост тела;
- репродуктивные способности (особенно у женщин);
- работу надпочечников;
- психическое состояние.
Промежуточный головной мозг – структура взаимосвязанных друг с другом компонентов. Деятельность гипофиза находится в прямой зависимости от работы гипоталамуса. Вместе они образуют единую функциональную систему, где один элемент выполняет регулирующую, а второй – эффекторную роль. Нейроны гипоталамуса вырабатывают трансмиттеры, которые стимулируют или угнетают продукцию гормонов гипофизом.
Третий желудочек головного мозга – функции
Описываемый орган располагается между зрительными буграми, по срединной линии. Он представляет собой полость промежуточного мозга, выстланную изнутри тонкой эпителиальной мембраной и заполненную цереброспинальной жидкостью (ликвором). В стенках этой структуры находится центральное серое вещество. Основная функция, которую выполняет третий желудочек головного мозга – обеспечение постоянной циркуляции ликвора.
Строение головного мозга представляет собой сложную совокупность множества элементов, тесно взаимосвязанных друг с другом, и выполняющих разные функции. Понять работу управляющего органа нервной системы проще, если разобраться в его структуре.
Аневризма головного мозга относится к самым опасным поражениям кровеносных сосудов. Патология в большинстве случаев оканчивается смертью на операционном столе, поэтому важно знать симптоматику заболевания и своевременно обратиться к неврологу.
Продолговатый мозг имеет сложное внешнее и внутреннее строение. В составе центральной нервной системы он выполняет важнейшие функции – отвечает за рефлексы, равновесие, ориентацию в пространстве, регулирует дыхание и многое другое.
Атеросклероз сосудов головного мозга – одна из самых распространенных причин человеческой смертности. Это серьезная патология, которую важно выявить вовремя. Сделать это можно, только зная ее особенности.
Физиология плода. Функциональная система Мать-Плацента-Плод.

Во внутриутробном развитии человека условно выделяют два периода: эмбриональный (зародышевый) и фетальный (плодовый). К эмбриональному периоду относят первые 8 нед существования зародыша. В этот промежуток времени образуются зачатки всех важнейших органов и систем. Фетальный период начинается с 9-й недели беременности и заканчивается рождением плода. В этот период происходит развитие органов и систем, находившихся в зачаточном состоянии, совершается становление новых функциональных систем, обеспечивающих жизнедеятельность плода и новорожденного.
Развитие организма до рождения происходит чрезвычайно динамично. Темп роста плода значительно выше, чем организма в любые периоды его жизни после рождения. В течение короткого времени оплодотворенная яйцеклетка превращается в новорожденного, происходит генетически обусловленная строгая последовательность формирования органов и систем, которые проходят путь от начальной дифференциации до определенной стадии развития, обеспечивающей переход к внеутробному существованию. П.К. Анохин и его сотрудники создали теорию системогенеза на основании функциональных систем, необходимых для выживания новорожденных, но в которых во время внутриутробного развития нет жизненной необходимости. К таким системам относятся функциональная система дыхания, способность к акту сосания и т.д. Однако в эмбриогенезе происходит гетерохронное созревание функциональных систем плода не только в зависимости от их значения для выживания новорожденных, но и для выживания зародыша и плода на разных этапах внутриутробного развития, причем некоторые из них существуют только в период до рождения.
На первых порах непосредственным регулятором работы сердца является небольшой сгусток своеобразной специфической ткани, закладывающейся в самом раннем онтогенезе, и сердце сокращается, еще не имея иннервации, с помощью местных механизмов. На границе 4-й и 5-й недель внутриматочной жизни доиннервационный период развития сердца заканчивается, к нему подрастают первые нервные волокна. Развитие иннервации сердца начинается с врастания в него ветвей блуждающих нервов при длине зародыша 7,5 мм. Позднее, в конце 7-й недели развития зародыша, длина которого составляет 17 мм, врастают симпатические волокна. К этому моменту заканчивается внутриорганное развитие сердца и происходит развитие проводящей системы миокарда. Полагают, что первым звеном иннервации сердца является афферентное звено. Устанавливается связь между сердцем и продолговатым мозгом, после чего начинается афферентная импульсация с сердца, способствующая развитию ядер блуждающего нерва и имеющая значение в развитии сердечно-сосудистого центра.
Постепенно созревает и система регуляции сосудистого русла плода с превалированием симпатического влияния над парасимпатическим.
Кровообращение плода (рис. 1.1). У плода часть хорошо оксигенированной крови (pO2 = 3 мм рт.ст.) из плаценты поступает в печень и по печеночным венам - в нижнюю полую вену. Второй поток плацентарной крови минует печень и поступает в нижнюю полую вену через венозный проток, расположенный на задней поверхности печени: около 2/3 крови из нижней полой вены поступает в сердце по так называемому левому пути, то есть из правого предсердия через овальное отверстие в левое предсердие, а затем через левый желудочек в восходящую часть аорты.
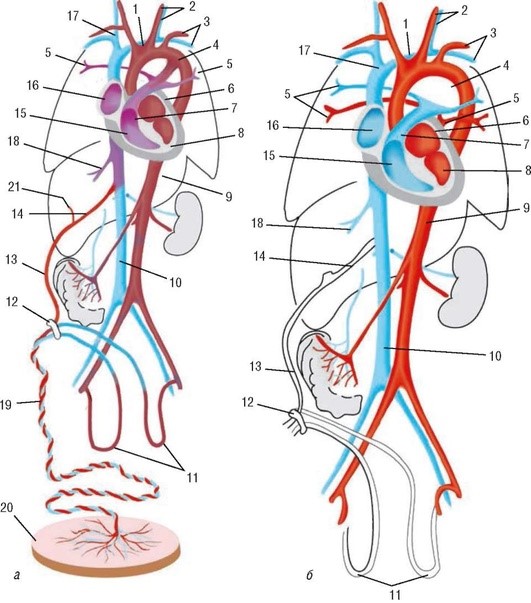
Рис. 1.1. Кровообращение плода (а) и новорожденного (б): а - схема плацентарного кровообращения у плода (кровь артериальная - красного цвета, кровь смешанная - лилового цвета, кровь венозная - синего цвета): 1 - дуга аорты; 2 - сонная артерия и вена; 3 - подключичная артерия и вена; 4 - боталлов проток; 5 - легочные сосуды; 6 - левое предсердие; 7 - легочная артерия; 8 - левый желудочек; 9 - нисходящий отдел аорты; 10 - нижняя полая вена; 11 - пупочные артерии; 12 - пупочное кольцо; 13 - пупочная вена; 14 - аранциев проток; 15 - правый желудочек; 16 - правое предсердие; 17 - верхняя полая вена; 18 - печеночная вена; 19 - артерии пуповины; 20 - плацента; 21 - венозный синус; б - схема легочного кровообращения у новорожденных (кровь артериальная - красного цвета, кровь венозная - синего цвета): 1 - дуга аорты; 2 - сонная артерия и вена; 3 - подключичная артерия и вена; 4 - остаток запустевшего боталлова протока; 5 - легочные сосуды; 6 - левое предсердие; 7 - легочная артерия; 8 - левый желудочек; 9 - нисходящий отдел аорты; 10 - нижняя полая вена; 11 - запустевшие пупочные артерии; 12 - пупочное кольцо; 13 - запустевшая пупочная вена; 14 - запустевший аранциев проток; 15 - правый желудочек; 16 - правое предсердие; 17 - верхняя полая вена; 18 - печеночная вена
Этой более оксигенированной кровью (pO2 = 25-28 мм рт.ст.) снабжаются коронарные сосуды сердца и сосуды, питающие мозг. Из верхней полой вены кровь поступает также в правое предсердие. Через овальное отверстие проходит около 3% этой крови, остальная часть смешивается с 2/3 количества оксигенированной крови из нижней полой вены, не прошедшей через овальное отверстие, и идет по так называемому правому пути - через правое сердце, артериальный проток и нисходящую аорту, из которой 40-50% крови поступает в плаценту (pO2 = 19-22 мм рт.ст.). Остальная часть крови снабжает нижнюю часть туловища. Через легкие проходит только часть крови, составляющая 5-10% общего сердечного выброса. Это связано с высоким сосудистым сопротивлением в этом органе, обусловленным небольшой величиной pO2 в крови, протекающей через легкие. В сосудах легких по мере прогрессирования беременности значительно больше развивается мышечный слой по сравнению с таковым в сосудах других областей.
Костный мозг начинает функционировать на 11-12-й неделе внутри-маточного развития. Относительно рано клетки приобретают способность синтезировать иммунологически активные белки. Несмотря на раннее становление биосинтеза ряда протеинов комплемента, их концентрация и биологическая активность в конце беременности не превышают 50% активности комплемента взрослого человека. Активный синтез некоторых классов иммуноглобулинов начинается также рано: IgM - на 10-11-й неделе, IgG - на 11-12-й неделе развития плода. Однако продукция их в течение беременности остается на низком уровне и увеличивается постнатально под влиянием стимуляции экзогенными антигенами. На 11-й неделе развития лимфоциты с мембранными поверхностными иммуноглобулинами (В-лимфоциты) G, М и А находятся в периферической крови, костном мозге, селезенке и печени, на 14-й неделе их количество становится таким же, как у взрослых. Низкий уровень синтеза иммуноглобулинов связан не с недостаточным количеством В-лимфоцитов, а, видимо, с ограниченной антигенной стимуляцией в течение внутриматочной жизни. Каждый иммуноглобулин имеет свои характерные черты. Обычно при иммунизации матери образуются глобулины типа G и М, А, которые свободно переходят через плаценту к плоду, причем в таком количестве, что их концентрация в сыворотке крови плода достигает концентрации в крови плода. Физиологическое значение передачи этих иммуноглобулинов от матери к плоду заключается в создании у плода и новорожденного пассивного иммунитета к микроорганизмам, против которых используется главным образом клеточный тип иммунитета. IgA считают «местным» АТ, важным для защиты слизистых оболочек дыхательного и желудочно-кишечного трактов. IgM представляет наибольший интерес, поскольку этот класс АТ доминирует в реакциях плода и новорожденного на антиген. Антигенами для них являются также АВ0- и Rh-агглютинины.

Желудочно-кишечный тракт. Начало образования желудка можно заметить уже в конце 4-й недели развития. К началу 9-10-й недели гестации сосудистая система печени принципиально сформирована. Печень плода находится на пути мощного потока крови, поступающего к сердцу по пупочной и воротной венам, и благодаря сильно развитой капиллярной сети ее паренхимы играет значительную роль в регуляции венозного возврата к сердцу и объема крови. Сосудистая система печени может функционировать в качестве временного депо крови, предотвращая перегрузку сердца плода. Правая доля печени получает венозную кровь в основном из системы портальной вены, левая доля - из пупочной вены.
У плода, как и у взрослого человека, пищевые вещества поступают сначала в печень. Однако у плода они попадают в воротное кровообращение не из кишечника, а из плаценты.
По мере прогрессирования беременности, с 20-й по 40-ю неделю, объем печени увеличивается почти в 17 раз. Темп прироста ее объема прогрессивно возрастает, особенно после 34-й недели беременности. Левая доля печени всегда относительно больше правой, что связано с особенностями ее кровоснабжения и присущей ей функцией депонирования крови у плода.
В середине беременности печень является основным источником гемо-поэза. Билирубин обнаруживается в АЖ на 12-й неделе беременности, и его концентрация достигает максимальных значений между 16-й и 30-й неделями беременности. Билирубин удаляется из ОВ через плаценту.
Гликоген определяется в печени впервые около 10-й недели беременности, затем по мере прогрессирования беременности количество его постоянно увеличивается. В последнем триместре содержание гликогена в печени возрастает очень резко, и его количество в 2 раза превосходит таковое у взрослого человека. Оно снижается до уровня взрослого (или несколько ниже) в течение нескольких часов после рождения.
На 15-й неделе беременности в печени появляются ферменты, участвующие в липидном обмене.
Поджелудочная железа появляется как вырост эндодермы двенадцатиперстной кишки. Из дорсальной панкреатической почки образуются тело и хвост железы. Вентральная панкреатическая почка располагается в углу, образованном двенадцатиперстной кишкой и дивертикулом печени. Из нее развиваются общий желчный проток и головка поджелудочной железы. Дорсальная и вентральная почки срастаются около 7-й недели развития эмбриона. Эндокринные клетки островков происходят из почкующихся и ветвящихся эпителиальных тяжей. Дифференциация клеток ацинусов происходит на 3-м месяце беременности, когда имеются уже панкреатические островки (Лангерганса). Дифференциация клеток островков на α- и β-клетки происходит у эмбриона, величина которого 130 мм. В конце беременности в поджелудочной железе 60% островков состоит из β-клеток и 30% - из α-клеток. Около 24-й недели беременности в железе отмечается уже протеолитическая активность, но липаза и амилаза на этой стадии отсутствуют. Липаза появляется с 13-14-й недели беременности.
Инсулин может быть получен из поджелудочной железы около 12-й недели гестации. Содержание инсулина в крови у плода сопоставимо с его содержанием в крови новорожденного. Инсулин из крови матери не проходит или почти не проходит через плаценту в кровь плода. В конце беременности плод реагирует на увеличение глюкозы в его крови усилением выработки инсулина, однако эта реакция выражена очень слабо. Она выражена значительнее у плодов и новорожденных, матери которых больны СД.
Инсулин является основным гормоном роста плода. Он также имеет большое значение в углеводном обмене, окислительном метаболизме, в регуляции перехода аминокислот в клетки.
В процессе эмбрио- и фетогенеза происходит развитие функциональных систем, обеспечивающих развитие плода на каждом этапе внутриутробного существования, а также создающих условия для выживания новорожденных.

Для каждой функциональной системы зародыша и плода важно не только ее созревание, но и развитие функций, сопряженных с другими функциональными системами. Для нормального развития ЦНС плода имеет значение афферентная импульсация от сердца, являющегося первым работающим органом у плода. Афферентная система сердца развивается раньше эфферентной. Процесс миелинизации в ЦНС начинается с афферентных нервов. После 7-й недели, когда появляются двигательные реакции плода, импульсация поступает с рецепторов скелетных мышц. После начала дыхательных движений (12-я неделя беременности) начинается импульсация в дыхательные центры. При недостаточной двигательной активности плода происходит недоразвитие его мышечной системы (или недоразвитие мышечной системы приводит к снижению двигательной активности), что сочетается с недостаточной импульсацией в ЦНС. Это приводит к замедлению развития центров, регулирующих деятельность мышц (в том числе дыхательных) и другие функции развивающегося плода. Функциональные системы, необходимые для жизни новорожденного (например, легочное дыхание, пищеварение), не только формируются до рождения, но и проходят периоды тренировки (дыхательные движения плода, заглатывание и переваривание АЖ). Тренируется и координация функций ЦНС - согласованность глотательных движений и дыхания, мышечной работы и сердечной деятельности. Отклонение от нормального темпа развития всех этих процессов приводит к нарушению развития плода и его адаптации к новым условиям жизни после рождения.
В образовании и интеграции функциональных систем, необходимых для приспособления плода к внешней среде, участвует не только плод, но и мать. Организм матери во время беременности приспосабливается к плоду, что отличает функциональную систему мать-плод от известных в биологии форм жизни двух организмов. Генетически запрограммирована строгая последовательность не только развития органов и систем плода, но и процессов адаптации к беременности материнского организма, которая происходит в полном соответствии с этапами внутриутробного развития.
Например, получение кислорода извне обеспечивается гемодинамической функциональной системой мать-плацента-плод, являющейся подсистемой общей функциональной системы мать-плод. Она развивается первой в самом раннем онтогенезе. В ней одновременно формируется фетоплацентарное и МПК.
В плаценте существуют два потока крови:
1) поток материнской крови, обусловленный главным образом системной гемодинамикой матери;
2) поток крови плода, зависящий от реакций его сердечно-сосудистой системы.
Поток материнской крови шунтируется сосудистым руслом миометрия. В конце беременности процент крови, поступающей к межворсинчатому пространству, колеблется между 60 и 90. Эти колебания кровотока зависят главным образом от тонуса миометрия. Вокруг артерий и вен в ворсинках развивается параваскулярная сеть, которую рассматривают как шунт, способный пропускать кровь в условиях, когда через обменную часть плаценты кровоток затруднен. Фетоплацентарное кровообращение и МПК сопряжены, интенсивность кровотока одинакова. В зависимости от изменений состояния активности матери и плода у каждого из них происходит перераспределение крови таким образом, что оксигенация плода остается в пределах нормы.
Своеобразно развитие эндокринной функциональной системы плод-плацента-мать, что особенно четко прослеживается на примере синтеза эстриола. Ферментные системы, необходимые для продукции эстрогенов, распределены между плодом (его надпочечниками и печенью), плацентой и надпочечниками матери. Первый этап в биосинтезе эстрогенов во время беременности (гидрок-силирование молекулы холестерина) происходит в плаценте. Образовавшийся прегненолон из плаценты поступает в надпочечники плода, превращаясь в них в дегидроэпиандростерон (ДГЭА). ДГЭА поступает с венозной кровью в плаценту, где под влиянием ферментных систем подвергается ароматизации и превращается в эстрон и Е2. После сложного гормонального обмена между организмом матери и плода они превращаются в эстриол (основной эстроген фетоплацентарного комплекса).
Рост плода является интегративным показателем его развития. Рост плода до рождения неравномерен. Он определяется двумя факторами: основным - генетически закодированным внутренним потенциалом роста и добавочным - состоянием матери и плаценты (интенсивность МПК). Рост плода происходит линейно, но темп его в разные триместры беременности различен. Инкремент роста (прирост на единицу массы) вначале очень интенсивен, на 10-й неделе беременности он равен 70% в неделю, затем уменьшается.
У матерей высокого роста (164 см и выше) новорожденные весят на 250 г больше, чем у матерей меньшего роста (158 см и ниже). При первой беременности масса плода меньше, чем при повторной беременности, это различие определяется с 32-й недели. Разница равна 120 г к 36-й неделе и 200 г к 40-й неделе беременности. Мужской плод с 20-й недели растет быстрее женского. В 32 нед разница составляет 50 г, а на 40-42-й неделе она достигает 150 г.
Основной стимулятор роста плода - инсулин. Он усиливает липогенез, оказывает анаболическое влияние на белковый метаболизм. Гиперинсулинизм у плода является основной причиной увеличения его массы при СД у матери.
Для определения срока беременности по длине плода предлагались различные схемы. Наиболее распространена и удобна для запоминания схема Гаазе (Haase). В первые 5 мес беременности длина плода (в сантиметрах) соответствует числу месяцев, возведенному в квадрат, а начиная с 6-го месяца и до конца беременности - числу месяцев, умноженному на коэффициент 5. В табл. 1.1 представлены длина и масса плода в разные сроки беременности (в неделях).
Таблица 1.1. Длина и масса плода в зависимости от срока беременности
| Срок беременности, нед | Длина плода, см | Масса плода, г |
| 4 | 1 | - |
| 8 | 4 | - |
| 12 | 9 | 20 |
| 16 | 16 | 120 |
| 20 | 25 | 300 |
| 24 | 30 | 700 |
| 28 | 35 | 1000 |
| 32 | 40 | 1600 |
| 36 | 45 | 2500 |
| 40 | 50 | 3000-3500 |
Источник: Акушерство: учебник / Э. К. Айламазян [и др.]. - 10-е изд., перераб. и доп. - М.: ГЭОТАР-Медиа, 2019.
Лечение заболеваний гипоталамуса и гипофиза
Гипоталамус и гипофиз представляют собой единую взаимосвязанную систему организма. Гипоталамо-гипофизарная система отвечает за работу всех желёз внутренней секреции.
Гипоталамус — высший регулятор нейроэндокринный системы, расположенный в базальном отделе головного мозга. Он участвует в регуляции вегетативных функций организма, отвечающих за артериальное давление, проницаемость сосудов, теплорегуляцию и теплоотдачу, аппетит, обменные процессы, регуляцию сна и психической деятельности. Гипоталамус осуществляет регуляцию деятельности периферических желёз внутренней секреции через гипофиз.
Найти врача по направлению Лечение заболеваний гипоталамуса и гипофиза



Нарушение работы гипоталамо-гипофизарной системы влияет на все органы и ткани нашего организма.
Гипофиз — железа внутренней секреции, расположенная в турецком седле основной кости черепа. Гипофиз состоит из передней и задней доли. Передняя доля — аденогипофиз, задняя доля — нейрогипофиз. Нарушения работы гипофиза проявляется в виде усиления выработки гормонов (например, как при аденомах гипофиза) и недостаточности выработки гормонов. Это в свою очередь приводит к нарушению эндокринно-обменных процессов и внутреннему дисбалансу.
В аденогипофизе вырабатываются гормоны: АКТГ, ФСГ, ЛГ, ТТГ, СТГ, пролактин. При нарушении их выработки диагностируются такие заболевания, как болезнь Иценко- Кушинга, пролактинома, акромегалия, тиреотропинома и тд.
В нейрогипофизе вырабатывается вазопрессин (антидиуретический гормон). При нарушении выработки этого гормона развивается несахарный диабет.
Аденома гипофиза — доброкачественная опухоль, которая вырабатывает гормоны в избыточном количестве.

При гиперпродукции гормонов гипофиза могут наблюдаться следующие симптомы: повышение температуры тела, артериального давления, сахара в крови, увеличение массы тела, изменение кожных покровов (например, багровые стрии), выделение молока из молочных желез, нарушение менструального цикла, гинекомастия, изменения черт лица.
При недостаточной выработке гормонов гипофиза снижается температура тела, артериальное давление, масса тела, нарушается менструальный цикл. А также угасает половое влечение и потенция.
При появлении вышеперечисленных симптомов надо обратиться к врачу-эндокринологу!
В Группе компаний «Мать и Дитя» вы можете записаться на первичную консультацию к эндокринологу, который проведёт осмотр, соберёт анамнез, назначит необходимое лабораторное обследование (гормональный анализ крови, мочи или слюны, биохимический и клинический анализ крови). Направит на проведение МСКТ головного мозга с интерпретацией результата. При необходимости вас проконсультирует нейрохирург.
Читайте также:
