Холедохолитаз и холангит
Обновлено: 25.04.2024
Холелитиаз - во внутри- и внепеченочных желчных протоках первично встречаются коричневые пигментные камни, являющиеся в большинстве случаев следствием инвазивпых методов исследования и хирургического вмешательства на желчных путях. Камни, мигрирующие из желчного пузыря в холедох, как правило, холестериновые. Конкременты, образовавшиеся первично в желчных протоках, - чаще пигментные, включающие из билирубината кальция. Кроме того, холестериновые и черные камни желчного пузыря могут мигрировать в желчные протоки, вследствие чего у ряда пациентов (15 %) камни одновременно оказываются и в желчном пузыре, и в желчных протоках.
Распространенность. В 70-80 % случаев в желчных протоках обнаруживаются мигрировавшие холестериновые конкременты. В последние годы наблюдается рост заболеваемости холепитиазом на 40 %.
Симптомы Холелитиаза
Важнейшим клиническим симптомом холелитиаза является желтуха, обусловленная обструкцией желчных протоков. Конкременты могут самопроизвольно поступать в кишечник, выделяясь с каловыми массами. Диаметр камня во многом обусловливает его миграцию: так, конкременты диаметром 0,7 см Способны выйти в пузырный проток, до 2,5 см - достичь подвздошной ищки. Расположение конкремента дистальнее вирсунгова протока провоцирует развитие билиарного панкреатита. Камни диаметром до 5 см способны обтурировать просвет подвздошной кишки. Часто наличие конкрементов желчных протоков не дает клинических проявлений в течение многих лет Характеристика болевого синдрома при наличии камней в желчных протоках аналогична таковой при ЖКБ Триада Шарко (перемежающаяся билиарная лихорадка Шарко), при которой отмечаются боли в правом верхнем квадранте живота и эпигаст-рии, появление механической желтухи после болевого синдрома гектической лихорадки (часто с температурными "свечами", ознобами обильным потоотделением), является классическим синдромом и наблюдается в 70 % случаев. Холангит при холедохолитиазе возникает чаще, чем при злокачественной обструкции желчных протоков.
К осложнениям данного состояния относятся закупорка желчного протока, холестаз, вторичный билиарный цирроз, холангит, сепсис, абсцессы печени, острый панкреатит, разрывы желчного протока и формирование свищей, гемобилия, кишечная непроходимость, обусловленная желчным конкрементом, холангиокарцинома. Обструктивная желтуха вследствие холедохолитиаза, как правило, сопровождается болевым синдромом. Желтуха, обусловленная опухолевым процессом в желчных протоках, чаще безболезненна. Клиническая картина холедохолитиаза может проявляться симптомами инфекции. У больных с холан-гиогенным сепсисом наблюдаются лихорадка, лейкоцитоз, ознобы.
Диагностика
Диагностика холедохолитиаза достаточно сложна. В случае "немых" конкрементов желчных протоков лабораторные показатели практически не изменяются, в отличие от ситуаций, характеризующихся закупоркой желчных протоков с развитием восходящего холангита. При этом наблюдается повышение активности сывороточных аминотрансфераз (АлАТ, АсАТ) и ферментов холестаза (щелочная фосфатаза, у-глутамилтранспептидаза). При наличии признаков воспаления необходим посев крови. Наиболее частые этиопатогенетические факторы - энтерококки, кишечные грамотрицательные бактерии. УЗИ желчных протоков информативно лишь в 20-50 % случаев, что может быть обусловлено плотным прилеганием конкрементов к стенке желчного пузыря и их несмещаемостью. К1 имеет большую разрешающую способность визуализации камней холедоха, чем УЗИ. При использовании КТ следует избегать первоначального применения пероральных контрастных веществ, поскольК) они могут замаскировать камни в дистальном отделе протока Конкре менты внутрипеченочных желчных протоков визуализируются лучш по сравнению с конкрементами внепеченочных желчных протоко Кальцификаты паренхимы печени могут лоцироваться в любом участвке: камни размером от 1-2 мм до 1,5 см могут образовывать скопления повышенной эхогенности с нечеткими контурами, часто оставляющие акустическую тень. Рядом с камнем видны эхонегативная дорожка й расширенный участок протока. Иногда вследствие перифокального воспаления вокруг камня или их скопления лоцируется эхонегативныи ореол, который в процессе лечения может исчезать.
Информативными методами диагностики являются пероральная и внутривенная холеграфия, а также чрескожная чреспеченочная холангиография. Магнитно-резонансная холангиопанкреатикография (МРХПГ) считается одним из наиболее информативных методов, так как камни желчных протоков визуализируются в 100 % случаев, однако данное исследование уступает эндоскопической ретроградной холангиопанкреатографии (ЭРХПГ), которую можно проводить не только с диагностической, но и с лечебной целью. Эндоскопическое УЗИ (ЭУЗИ) по диагностической значимости при холедохолитиазе сопоставимо с ЭРХПГ, УЗИ и КТ, как правило, выявляют расширение желчных протоков, но отсутствие этого признака не исключает наличие холедохолитиаза. Основное ограничение УЗИ - недостаточная визуализация дистального отдела холедоха. Указанные методы обеспечивают нужную визуализацию при расширенном холедохе. Магнитно-резонансное гепатобилиарное сканирование в данной ситуации обладает большей разрешающей способностью.
Холедохолитиаз
Холедохолитиаз - одна из форм проявления желчнокаменной болезни, при которой конкременты обнаруживаются не в желчном пузыре, а в желчных протоках. Чаще всего - в холедохе, общем желчном протоке.
Причём они либо попадают туда из желчного пузыря, либо образуются непосредственно в холедохе. Как правило, лечение такого заболевания оперативное. Отметим, что заболевание является достаточно серьёзным особенно в тех случаях,когда развиваются тяжёлые осложнения в виде перекрытия протока, тогда возникает угроза жизни пациенту.
Как камни появляются в желчном протоке?
Обычно они формируются в желчном пузыре и перемещаются с током желчи через пузырный проток. При этом общий вид камней, находящихся в пузыре и в протоках, их микроструктура и химический состав идентичны. Доказательством пузырного происхождения конкрементов считается наличие на их поверхности граней, которые формируются вследствие соприкасания нескольких камней в желчном пузыре. Вероятность перемещения камней в холедох тем больше, чем шире диаметр пузырного протока. В некоторых случаях камнеобразование может происходить непосредственно в просвете самого холедоха. Это возникает при условии затруднения оттока желчи по протокам.
Причинами образования камней в желчевыводящих путях могут быть:
- Стеноз терминального (конечного) отдела холедоха.
- Проникновение из двенадцатиперстной кишки некоторых гельминтов (аскариды, кошачья двуустка).
- Выработка желчи с особо высокими литогенными свойствами в некоторых географических регионах (т.н. дальневосточный холедохолитиаз). Механизм образования такой желчи пока неизвестен. В этих случаях холедохолитиаз считается первичным.
- Иногда камни в желчных протоках выявляют спустя некоторое время (несколько месяцев, иногда несколько лет) после холецистэктомии,проведенной ранее. Это могут быть как не обнаруженные до операции и при ее выполнении камни («резидуальные» или «забытые»), так и вновь образованные («рецидивирующий» холедохолитиаз), которые сформировались в желчных протоках уже после хирургического вмешательства из-за нарушений обмена веществ, застоя желчи или наличия инфекции.
Диагностика холедохолитиаза не может основываться только на клинике. Пузырные камни в общем желчном протоке клинически выявляются не всегда, и могут существовать бессимптомно длительное время. Только появление приступа печеночной колики с последующей желтухой наводит на мысль о возможной проблеме в желчевыводящих путях. Характер печеночной колики при холедохолитиазе ничем не отличается от таковой, исходящей из желчного пузыря. Хотя иногда боль может локализоваться несколько выше и медиальнее, чем при холецистолитиазе, в надчревной области. Еще реже наблюдается непереносимая боль при внезапной закупорке камнем области дуоденального сосочка (так называемый “сосочковый илеус”).
При наличии мелких (менее 5-7 мм) конкрементов в желчном пузыре у любого больного с желчнокаменной болезнью следует подозревать присутствие камней в холедохе, так как такие размеры позволяют им беспрепятственно мигрировать через пузырный проток. Особенно следует насторожиться при билирубинемии (даже небольшом повышении билирубина в сыворотке крови). Обычно одновременно повышается уровень щелочной фосфатазы, вероятно повышение уровня аминотрансфераз. Однако, после устранения обструкции (закупорки), уровень аминотрансфераз, как правило быстро нормализуется. Тогда как уровень билирубина нередко остается повышенным в течение 2 недель, еще дольше сохраняется повышенный уровень щелочной фосфатазы.
Лабораторная диагностика.
Бессимптомный холедохолитиаз может не сопровождаться изменениями в лабораторных анализах. При развитии воспаления в крови повышается уровень лейкоцитов, СОЭ. При нарушении оттока желчи наблюдают повышение концентрации билирубина (за счёт прямой фракции), повышение уровня аминотрансфераз (трансаминаз) и щелочной фосфатазы в биохимическом анализе крови, увеличивается содержание жёлчных пигментов в моче. Может отсутствовать стеркобилин в кале. Очень грозным лабораторным симптомом является повышение амилазы крови, так как это говорит о поражении поджелудочной железы.
Инструментальная диагностика.
Ультразвуковое исследование органов брюшной полости (УЗИ) - наиболее доступный метод обследования желчных путей, по сути скриннинг-метод. Чувствительность его на предмет выявления расширения общего желчного протока составляет до 90%. Однако, не всегда специалисту ультразвуковой диагностики удается осмотреть терминальный отдел холедоха (зону слияния общего желчного и панкреатического протоков, и их впадения в двенадцатиперстную кишку), т. е. очень важный для постановки правильного диагноза отдел. Осмотру может мешать газ или жидкость (даже в небольшом количестве), находящиеся в кишке.
Поэтому во многих случаях приходится прибегать к дополнительным методам:
- Эндоскопическое УЗИ (эндосонография). Осмотр проводится специальным эндосонографическим датчиком через просвет желудка и двенадцатиперстной кишки. При таком осмотре эффективность правильной диагностики повышается до 85-100%.
- MPT-холангиография. Точность данного метода исследования составляет до 97%. При выполнении МРТ- холангиографии получают изображение желчного пузыря и пузырного протока, сегментарных, долевых желчных протоков, общего печеночного протока, холедоха и панкреатического протока. Появляется возможность точной визуализации камней в просвете протоков, их сужения или расширения. К большим преимуществам МРТ-холангиографии относится ее неинвазивность и отсутствие необходимости в использовании контрастных веществ.
Следующие два метода диагностики являются инвазивными, поэтому могут применяться только при нахождении пациента в стационаре. Речь идет об эндоскопической ретроградной холангиопанкреатографии (ЭРХПГ) и чрескожной чреспеченочной холангиографии (ЧЧХГ).
- ЭРХПГ - стандартный способ диагностики холедохолитиаза, в руках опытного врача-эндоскописта эффективен в 90 - 95% случаев. Однако этот метод сопряжён с возможным развитием серьезных осложнений: гиперамилаземии, холангита, панкреатита, забрюшинной перфорации двенадцатиперстной кишки, кровотечения. Поэтому его использование должно быть обоснованным.
- Чрескожную чреспеченочную холангиографию применяют у больных с обтурационной желтухой при невозможности выполнения ретроградной панкреатохолангиографии. При этом под контролем УЗИ или рентгеновской установки через кожу пунктируют расширенный проток правой или левой доли печени. После эвакуации желчи в просвет желчного хода вводят контрастное вещество и выполняют серию снимков. Это позволяет получить четкое изображение желчных путей, определить причину механической желтухи и уровень препятствия.
К дополнительным методам обследования можно отнести компьютерную томографию и видеодуоденоскопию.
- Компьютерная томография (КТ) брюшной полости используется при подозрении на сдавление желчных протоков извне, или наличия новообразования в их просвете.
- Видеодуоденоскопия - эндоскопическое исследование, при котором используется специальный эндоскоп с боковой оптикой, позволяющий хорошо осмотреть область большого дуоденального сосочка или «фатерова сосочка» (место впадения желчных протоков в двенадцатиперстную кишку). Это очень важное исследование, поскольку иногда причиной холедохолитиаза является патология именно фатерова сосочка (воспаление, рубцовая стриктура, опухоль, или вклиненный конкремент).
Основные проявления холедохолитиаза
Приступ желчной колики.
Конкременты в гепатикохоледохе травмируют его стенку. Повреждение слизистой происходит особенно легко в наиболее узкой части - в области большого дуоденального сосочка. Поэтому главный и самый яркий симптом печеночной колики - это боль. Ощущение боли при холедохолитиазе практически не отличается от колики при холецистолитиазе. Характерна иррадиация её в спину или поясницу. Боль может приобретать опоясывающий характер в том случае, если перекрытие конкрементом произошло в области фатерова сосочка, расположенного в 12-перстой кишке. В таком случае происходит нарушение оттока и желчи, и панкреатического сока, в результате страдает поджелудочная железа.
Механическая (подпеченочная) желтуха.
Когда камни обтурируют проток, то в желчевыводящих путях повышается давление, последние расширяются, но закупорка камнем мешает поступлению желчи в кишечную трубку, появляется так называемый ахоличный стул (осветление кала) и темная моча (цвета пива).
Таким образом, развивается механическая желтуха. Затруднение оттока желчи по желчевыводящим путям приводит к тому, что в крови появляется билирубин - желчный пигмент, которым насыщаются ткани больного человека. Кожа человека, его склеры, слизистые оболочки приобретают желтую окраску.
Однако полная закупорка и постоянная желтуха при холедохолитиазе бывают не так часто. В то же время любое препятствие оттоку желчи создает благоприятные условия для развития инфекции и воспалительного процесса в протоках. Возникает холангит, который легко развивается на фоне повреждений слизистой оболочки. Вследствие многократной травмы и воспаления могут сформироваться сужения просвета протока на его протяжении и в области большого дуоденального сосочка - стенозирующие холангит и папиллит. Распространение воспалительного процесса вверх, в сторону печени, может привести к тяжелому осложнению: холангиогенному абсцессу печени. Следует также отметить, что диаметр общего желчного протока, конечно, отражает состояние гипертензии в нем, но так бывает далеко не всегда - при нешироких протоках также может образоваться холедохолитиаз. Воспалительный процесс проявляется повышением температуры тела, ознобами, кожным зудом. В типичных случаях холангит сопровождается септической лихорадкой. Менее типичны для холедохолитиаза малые температурные пики, сопровождающие приступы болей.
При латентном холедохолитиазе характерны жалоба на тупую боль под правой реберной дугой.
При диспептической форме холедохолитиаза больной жалуется на нехарактерную давящую боль под правой реберной дугой или в надчревной области, на диспепсию, тошноту, отрыжку, газы и непереносимость жирной пищи.
1. Холангит. Как говорилось ранее, при наличии камней в желчных протоках инфекция имеет условия для своего развития, это приводит к воспалению - холангиту. При возникновении этого осложнения появляется высокая температура с ознобами и проливными потами, сильные боли в правом подреберье, тошнота, рвота. выраженная общая слабость. Опасность данного осложнения связана с тем, что на фоне развивающейся инфекции нарушается функция печени. Кроме того, если лечение не проводить своевременно, существует опасность формирования абсцесса печени, как говорилось выше, а в дальнейшем - развития общего сепсиса и печеночной недостаточности.
2. Желтуха. Всегда имеет застойный характер. Закупорка, как правило, бывает неполной и интенсивность повышения билирубина колеблется. Подозрительной в отношении холедохолитиаза должна быть не только любая желтуха на фоне печеночной колики, но и мимолетная субиктеричность, особенно, если она часто повторяется. Однако, даже тяжелый холедохолитиаз далеко не всегда проявляется желтухой. Еще Kehr отмечал, что иногда при нагромождении камней желчь, «словно горный ручей, свободно переливается через камни». Более чем у 1/3больных холедохолитиазом желтухи не бывает. Значительно реже случается проявление желтухи без сопутствующей ей желчной колики.
3. Острый панкреатит. Общий желчный проток и проток поджелудочной железы у людей в 70% случаев сливаются в одно русло и вместе впадают в 12-перстную кишку. Когда этот общий канал перекрывается камнем (обычно это случается в месте выхода в 12-перстную кишку), то и желчь, и ферменты поджелудочной железы теряют возможность выделяться в кишечник. Происходит повышение давления в желчных и поджелудочных протоках, что приводит к тяжелому осложнению - острому панкреатиту. Острое воспаление поджелудочной железы - очень тяжелое заболевание, часто смертельное. Требуется немедленное хирургическое лечение для того, чтобы устранить это препятствие, а также проведение других лечебных мероприятий.
Камни в желчных протоках - операция
Лечение холедохолитиаза может быть только хирургическим. Однако, это не означает обязательного выполнения большой операции с большим разрезом на животе.
Наиболее часто при холедохолитиазе проводится удаление конкрементов желчных протоков эндоскопическим способом.
В стационаре пациенту проводят ЭРХПГ для уточнения наличия камня, его локализации и других параметров. Если диагноз холедохолитиаза подтвержден, это исследование превращается из диагностического в лечебное. Выполняется рассечение суженной зоны Фатерова сосочка (папиллосфинктеротомия), дробление камней (литотрипсия) или их удаление (экстракция). Тактика хирурга зависит от размеров камня. Камни более 2 см обычно дробят, менее 1 см чаще отходят самостоятельно в течение 2 суток. Но как показывает практика, в большинстве случаев, чтобы удалить или обеспечить самостоятельное отхождение камней, приходится прибегать к эндоскопической папиллосфинктеротомии. Редко удается этого избежать.
Когда невозможно удалить камень эндоскопическим методом, прибегают к хирургической операции. Операцию выполняют классическим методом или путем лапароскопии. Во время операции проводят рассечение холедоха (холедохотомию) специальным инструментом и удаление камней. Во всех случаях лечения холедохолитаза одномоментно проводят удаление желчного пузыря (если он не был удален ранее). В дальнейшем после хирургического лечения необходимо проходить послеоперационное обследование, соблюдать рекомендации по режиму, питанию и приему медикаментов, которые будут назначены лечащим врачом в стационаре.
В любом случает тактика обследования и лечения должна определяться специалистом и направляться от простых методов диагностики и лечения к более сложным.
В нашей Клинике выполняется полный спектр диагностики, хирургического и эндоскопического лечения желчнокаменной болезни и ее осложнений. Оперативное лечение в большинстве случаев проводится малоинвазивно с применением лапароскопических и эндоскопических технологий.
Оформите заявку на сайте, мы свяжемся с вами в ближайшее время и ответим на все интересующие вопросы.
Холангит лечение и диагностика
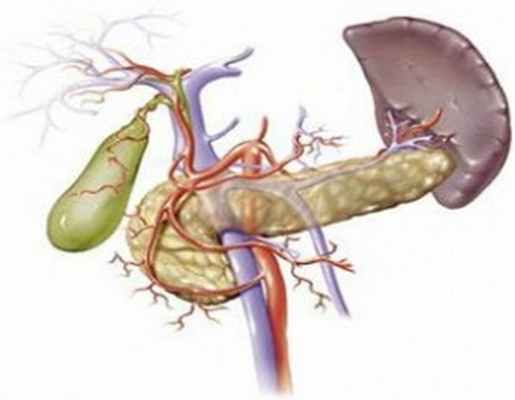
Холангит – это серьезное заболевание, которое характеризуется неспецифическим поражением и воспалением желчных протоков – они находятся как в внутри печени, так и вне ее . Такое заболевание редко развивается беспричинно, чаще всего оно является следствием различных болезней желчного пузыря, таких как холецистит, раковые заболевания желчных протоков и самого желчного пузыря, а также желчнокаменной болезни. Холангит – это болезнь, которая требует обязательного лечения, потому как бездействие может стать причиной тяжелых последствий и даже смерти больного.
Причины холангита
По этиологии различают две группы заболевания: инфекционный и асептический холангит . Инфекционный может быть спровоцирован:
- Бактериями. Чаще всего это стафилококки, кишечная палочка, энтерококки, протеи, анаэробные инфекции. Реже возбудителями выступают бледная спирохета, туберкулезная, брюшнотифозная палочки. Бактерии оказываются в желчных путях через 12-перстную кишку, воротную вену, а также при панкреатите, холецистите, энтерите.
- Вирусами. Как правило, причиной становится вирусный гепатит.
- Паразитами. В этом случае патологию провоцируют аскаридоз, стронгилоидоз, фасциолез, описторхоз, клонорхоз, лямблиоз.
Асептический холангит часто возникает под влиянием активированного панкреатического сока, который раздражает стенки желчных ходов и выделяется во время панкреатобилиарного рефлюкса. Сначала развивается асептическое воспаление, на более поздних этапах присоединяется инфекция. Таким же образом возникает склерозирующий холангит . Его причина – воспалительные процессы в желчных протоках аутоиммунного характера.
Предпосылкой для возникновения заболевания называют холеостаз – замедленное либо полностью прекратившееся выделение желчи. Причинами могут стать сбои в ее синтезе печенью , непроходимость желчных путей. Холеостаз – это «спутник»:
- онкологических патологий, поражающих желчный пузырь , желчные пути;
- других заболеваний желчных путей;
- дискенезии;
- кисты холедоха;
- стеноза фатерова сосочка;
- холедохолитиаза.
Кроме того, развитие холангита могут спровоцировать механические повреждения стенок протоков при эндоскопических исследованиях, хирургических манипуляциях – их называют ятрогенными.
Холангит: симптомы и лечение
Хронический холангит характеризуется менее выраженными симптомами. Ноющие боли в правом подреберье, чувство дискомфорта в области живота. При хроническом холангите также может возникнуть пожелтение кожных покровов и склер, но развивается оно значительно позже, чем при остром заболевании. Также основным симптомом является небольшое повышение температуры, общая слабость, утомляемость, раздражение, сонливость.
Различают еще и склерозирующий холангит, он встречается гораздо реже, чем хронический и острый. Симптомы и последствия такого заболевания очень серьезные и могут привести к смертельному исходу.
Классификация
Острое течение холангита имеет несколько форм:
- Катаральная. Симптомы – покраснение и отечность слизистых в желчных путях, повышенное содержание лейкоцитов в стенках, десквамация (отслаивание) эпителия.
- Гнойная. Сопровождается абсцессами вследствие расплавления стенок желчных путей.
- Дифтеритическая. На стенках образовываются фибринозные пленки.
- Некторическая. Самая тяжелая форма, для которой характерно отмирание тканей.
Хронический воспалительный процесс может быть латентным, рецидивирующим, пролонгированным септическим, абсцедирующим, склерозирующим.
В зависимости от локализации выделяют:
- холедохит – воспаление общего желчного протока;
- ангиохолит – воспаление желчных путей в печени и за ее пределами;
- папиллит – поражение фатерова сосочка.
Диагностика

На наличие у пациента холангита указывает триада Шарко – комплекс симптомов, включающий желтуху, лихорадочное состояние и боль по типу колик справа под ребрами либо в эпигастральной зоне. Для подтверждения диагноза назначают:
- Лабораторные анализы. Это биохимическое исследование крови, а также анализ кала, чтобы исключить наличие паразитов в организме.
- Дуоденальное зондирование. Подразумевает забор биоматериала. При этом исследуют 12-перстную кишку, желчный пузырь , полученную желчь подвергают бактериологическому посеву.
- УЗИ. При ультразвуковой диагностике исследуют брюшную полость, желчные пути, печень. Исследование направлено на выявление патологических расширений желчных протоков, очаговых и структурных изменений печени.
- Лучевая диагностика. Включает панкреатохолангиографию – эндоскопическую ретроградную и магнитно-резонансную, ЧЧХГ (чрескожную чреспеченочную холангиографию) с применением контраста. Эти методы исследования помогают визуализировать желчевыводящие пути, увидеть очаг патологии и понять ее причину.
Если у пациента есть сопутствующие заболевания , симптоматика которых схожа с холангитом (либо провоцирующие его), назначают дифференциальную диагностику, то есть исследование несколькими способами. Это касается людей с правосторонней пневмонией, вирусным гепатитом, желчнокаменной болезнью , эмпиемой плевры, некалькулезным холециститом, первичным билиарным циррозом. Дифференциальная диагностика позволяет поставить точный диагноз и начать своевременное лечение, не допустить дальнейшего развития патологии, ее перехода в более опасные формы.
Лечение холангита
Чаще всего лечение холангита обычно проводится в условиях хирургического стационара, под постоянным наблюдением лечащего врача. Холангит, лечение которого можно проводить двумя путями и только квалифицированным врачом , является очень непростым заболеванием. В домашних условиях лечение холангита успешным не будет.
Различают консервативное и хирургическое лечение холангита. При консервативном лечении пациент должен соблюдать голод в течени е нескольких дней, постепенно переходя на диетическое питание. Хирургическое вмешательство подразумевает устранение причин заболевания.
Осложнения
Примерно половина диагностированных случаев холангита – это неосложненные формы, которые полностью поддаются терапии. 40% заболеваний сопровождаются разнообразными осложнениями, а еще 10% – полиорганной недостаточностью. Среди распространенных осложнений патологии: гепатит, билиарный цирроз печени, холецистопанкреатит, перитонит, недостаточность и абсцесс печени, сепсис, инфекционно-токсический шок.
Не допустить развития осложнений позволяет раннее выявление и грамотная терапия патологии. Людям, которых беспокоит желчный пузырь и другие органы брюшной полости, необходимо регулярно проходить профилактические осмотры.
Профилактика
Специфических профилактических мер не существует. Общие рекомендации – своевременное лечение панкреатита, ЖКБ, холецистита, паразитарных инвазий, гастродуоденита, чтобы эти болезни не спровоцировали холангит . Кроме того, если желчный пузырь или желчные пути подвергались оперативному вмешательству, необходимо регулярно посещать гастроэнтеролога для своевременного выявления патологических изменений.

Врач гастроэнтеролог, врач УЗИ, зам. главного врача по клинико-экспертной работе.
график работы специалиста:
| понедельник | 10.00-14.00 |
| среда | 9.30-14.30 |
| четверг | 9.30-14.30 |
| пятница | 13.00-16.00 |
| суббота | 9.00-15.00 |

Врач гастроэнтеролог детский высшей категории
график работы специалиста:
| понедельник | 13.00-15.00 |
Стоимость услуг гастроэтеролога
| Код услуги | Услуга | Цена, рублей |
|---|---|---|
| 11.1 | Прием врача гастроэнтеролога первичный | 1800 |
| 11.2 | Прием врача гастроэнтеролога первичный с выдачей листка нетрудоспособности | 2000 |
| 11.3 | Прием врача гастроэнтеролога повторный | 1600 |
| 11.3.1 | Консультация врача эндоскописта | 1200 |
| 11.4 | Тест на диагностику инфекции «Helicobacter pylori» | 1100 |
| 11.5 | Экспресс-Тест на диагностику инфекции «Helicobacter pylori» | 1000 |
| 11.6 | Тест на диагностику инфекции «Helicobacter pylori» системой ХЕЛИК-СКАН М | 1300 |
| 11.7 | Взятие биоматериала и экспресс-тест диагностики инфекции «Helicobacterpylori» во время ФиброГастроскопии | 1400 |
| 11.8 | Забор материала для гистологического иследования при эзофагогастроскопии, колоноскопии, бронхоскопии (без стоимости гистологического исследования) | 800 |
| 11.9 | Эзофагогастродуоденоскопия (ЭГДС) диагностическая | 3500 |
| 11.12 | Колоноскопия (видеоколоноскопия) диагностическая | 6900 |
| 11.16 | Колоноскопия диагностическая с терминальной илеоскопией (осмотр дистальной части тонкой кишки) | 7900 |
| 11.19 | Ректоскопия (осмотр прямой кишки) диагностическая | 2500 |
| 11.20 | Ректосигмоскопия диагностическая (осмотр сигмовидной кишки) | 3000 |
| 11.23 | Эндоклипирование (без стоимости расходного материала) до 3-х клипс | 4000 |
| 11.23.1 | Эндоклипирование (без стоимости расходного материала) за каждую последующую клипсу | 1500 |
| 11.24 | Эндоскопическое лигирование (без стоимости расходного материала) | 4000 |
| 11.25 | Стоимость клипсы (за ед.) | 2500 |
| 11.26 | Стоимость лигатуры (за ед.) | 4700 |
| 11.27 | Бронхоскопия диагностическая | 4000 |
| 11.30 | Запись исследования на флеш-накопитель (в стоимость входит флешка) | 350 |
| 11.31 | Эндоскопическое удаление доброкачественных новообразований первой категории (без стоимости седации и гистологического исследования) | 3700 |
| 11.32 | Эндоскопическое удаление доброкачественных новообразований второй категории (без стоимости седации и гистологического исследования) | 5900 |
| 11.33 | Эндоскопическое удаление доброкачественных новообразований третьей категории (без стоимости седации и гистологического исследования) | 9300 |
| 11.34 | Эндоскопическое удаление доброкачественных новообразований нескольких отделов кишки (без стоимости седации и гистологического исследования) | 16000 |
| 11.35 | Установка внутрижелудочного баллона (без стоимости седации) | 47000 |
| 11.36 | Снятие внутрижелудочного баллона (без стоимости седации) | 26500 |

Наша клиника приобрела экспертный УЗИ аппарат с мощными возможностями, качественной визуализацией и исключительной надежностью. Canon Aplio i800– одна из лучших ультразвуковых диагностических систем в мире.
Стойка - главное аппаратное ядро любого кабинета врача-эндоскописта. Аппаратура Pentax представляет из себя синтез высокопроизводительных видеосистем и эндоскопов для обеспечения превосходных диагностических и терапевтических возможностей и удобства специалиста.
Холедохолитаз и холангит
Холедохолитиаз – это наличие камней в желчных протоках; камни могут образовываться в желчном пузыре или в самих протоках. Эти камни вызывают желчные колики, обструкцию желчных путей, билиарный панкреатит или холангит (инфекцию желчных протоков и воспаление). Холангит, в свою очередь, может привести к развитию стриктур, застою и холедохолитиазу. Диагноз обычно требует визуализации с помощью магнитно-резонансной холангиопанкреатографии или эндоскопической ретроградной холангиопанкреатографии. Показана ранняя эндоскопическая или хирургическая декомпрессия.
Камни могут быть описаны как:
Первичные камни (обычно окрашенные коричневым пигментом), которые формируются в желчных протоках;
Вторичные камни (обычно холестериновые), которые формируются в желчном пузыре, но мигрируют в желчные протоки;
Остаточные камни, которые были пропущены во время холецистэктомии (выявлемые < 3 лет спустя);
Рецидивирующие камни > 3 лет после хирургического лечения
В развитых странах > 85% камней общего желчного протока являются вторичными; такие пациенты также имеют камни в желчном пузыре Холелитиаз Холелитиаз – наличие одного или нескольких камней в желчном пузыре. В развитых странах около 10% взрослых и около 20% лиц > 65 лет имеют камни в желчном пузыре. Заболевание чаще протекает бессимптомно. Прочитайте дополнительные сведения . До 10% пациентов с симптоматическими камнями в желчном пузыре также имеют камни в общем желчном протоке. После холецистэктомии Хирургическое лечение Холелитиаз – наличие одного или нескольких камней в желчном пузыре. В развитых странах около 10% взрослых и около 20% лиц > 65 лет имеют камни в желчном пузыре. Заболевание чаще протекает бессимптомно. Прочитайте дополнительные сведения камни с коричневым пигментом могут формироваться в результате застоя (например, в связи с послеоперационной стриктурой) и последующей инфекции. После холецистэктомии доля пигментных камней в протоках со временем возрастает.
Камни желчных протоков могут проходить в двенадцатиперстную кишку бессимптомно. При частичной билиарной обструкции возникают желчные колики. Более выраженная обструкция вызывает билиарную гипертензию с дилатацией желчных протоков, желтухой Желтуха Желтуха – это окрашивание кожи и слизистых в желтый цвет, вызванное гипербилирубинемией. Желтуха становится видимой при повышении билирубина примерно от 2 до 3 мг/дл (34–51 мкмоль/л). (См. также. Прочитайте дополнительные сведения При остром холангите билиарная обструкция создает условия для восходящей инфекции из 12-перстной кишки. В большинстве случаев (85%) обструкция вызвана конкрементами билиарного тракта, но причиной могут также быть опухоли или другие состояния (см. таблицу Причины желчнокаменной непроходимости [Causes of Bile Duct Obstruction] Причины обструкции желчных протоков ). Часто причиной инфекции служит грамнегативная флора (например, Escherichia coli, Klebsiella spp., Enterobacter spp.); реже – грампозитивная флора (например, Enterococcus spp.) и различные анаэробы (например, Bacteroides spp., Clostridia spp.). Симптомы включают абдоминальную боль, желтуху и лихорадку или озноб (триада Шарко). Живот при осмотре болезненный, печень часто увеличена в размерах и также болезненна (возможно в ней формируются абсцессы). Нарушения сознания и гипотензия, боль в животе, желтуха Желтуха Желтуха – это окрашивание кожи и слизистых в желтый цвет, вызванное гипербилирубинемией. Желтуха становится видимой при повышении билирубина примерно от 2 до 3 мг/дл (34–51 мкмоль/л). (См. также. Прочитайте дополнительные сведенияРецидивирующий гнойный холангит (ориентальный холангиогепатит, гепатолитиаз) характеризуется образованием коричневых пигментных камней во внутрипеченочных желчных протоках. Заболевание встречается в Юго-Восточной Азии. В просвете желчных протоков содержится сладж Патофизиология и бактериальный дебрит. Предрасполагающими факторами служат недоедание и паразитарные инвазии (например, Clonorchis sinensis, Opisthorchis viverrini). Паразитарные инвазии могут вызвать обструктивную желтуху с воспалением внутрипеченочных желчных протоков, проксимальным стазом желчи, образованием камней и холангитом. Повторные циклы обструкции, инфекции и воспаления приводят к стриктурам желчных протоков и билиарному циррозу. Внепеченочные протоки имеют тенденцию к дилатации, внутрипеченочные протоки с признаками перидуктапьного фиброза.
Диагностика холедохолитиаза и холангита
Камни общего печеночного протока должны быть заподозрены у пациентов с желтухой и билиарной коликой. Лихорадка и лейкоцитоз характерны для острого холангита. Повышение уровней билирубина и, в особенности, щелочной фосфатазы, аланинаминотрансферазы и гамма-глютамилтрансферазы характерны для обструкции внепеченочных желчных протоков, что свидетельствует о наличии конкрементов, особенно у пациентов с признаками острого холецистита или холангита.
Ультрасонография Ультразвукового исследования Визуальные методы исследования позволяют точно диагностировать патологию билиарного тракта и важны для определения очаговых повреждений печени (например, абсцесс, опухоль). Они ограничены в. Прочитайте дополнительные сведения может показать камни общего желчного пузыря, иногда – холедоха (с меньшей точностью). Общий желчный проток дилатирован ( > 6 мм в диаметре, если общий желчный пузырь интактен; > 10 мм после холецистэктомии). Если протоки не расширены на ранней стадии заболевания (например, в первый день), существует вероятность того, что камни прошли. Если диагноз вызывает сомнения, выполняется магнитно-резонансная холангиопанкреатография Магнито-резонансная томография (МРТ) (МРХПГ), которая обладает высокой диагностической точностью по выявлению конкрементов. Если результаты МРХПГ сомнительны, то выполняется эндоскопическая ретроградная холангиопанкреатография Эндоскопическая ретроградная холангиопанкреатография (ЭРХПГ) Визуальные методы исследования позволяют точно диагностировать патологию билиарного тракта и важны для определения очаговых повреждений печени (например, абсцесс, опухоль). Они ограничены в. Прочитайте дополнительные сведения (ЭРХПГ) как с диагностической, так и с терапевтической целью. КТ Компьютерная томография (КТ) Визуальные методы исследования позволяют точно диагностировать патологию билиарного тракта и важны для определения очаговых повреждений печени (например, абсцесс, опухоль). Они ограничены в. Прочитайте дополнительные сведения обладает меньшей точностью в диагностике конкрементов в сравнении с ультрасонографией, но помогает в выявлении абсцессов печени.
При подозрении на острый холангит выполняется клинический анализ крови и посев крови на культуру. Часто встречается лейкоцитоз и повышение сывороточных аминотрансфераз до 1000 ед/л, что связано с острыми печеночными некрозами или микроабсцессами. Результаты посева крови помогают в выборе антибиотиков.
Лечение холедохолитиаза и холангита
Эндоскопическая ретроградная холангиопанкреатография (ЭРХПГ) и сфинктеротомия
При подозрении на билиарную обструкцию необходимо выполнить эндоскопическую ретроградную холангиопанкреатографию Эндоскопическая ретроградная холангиопанкреатография (ЭРХПГ) Визуальные методы исследования позволяют точно диагностировать патологию билиарного тракта и важны для определения очаговых повреждений печени (например, абсцесс, опухоль). Они ограничены в. Прочитайте дополнительные сведения и сфинктеротомию для удаления камней. Эндоскопическую фрагментацию камней (интракорпоральная механическая или лазерная литотрипсия) для облегчения их растворения и выведения может рассматриваться при наличии камней, которые трудно удалить стандартными методами (например, эндоскопическая экстракционная корзинка или баллон). Вероятность успеха этой процедуры превышает 90%; до 7% больных имеют краткосрочные осложнения (например, кровотечение, панкреатит, развитие инфекций). Продолжительные осложнения (например, рецидив желчекаменной болезни, фиброз и последующая стриктура протока) являются более распространенными. Лапароскопическая холецистэктомия в сравнении с открытой операцией применяется ограниченно и после проведение эндоскопической ретроградной холангиопанкреатографии и сфинктеротомии, поскольку не дает возможности исследовать холедох и выполнить интраоперационную холангиографию. Заболеваемость и смертность после открытой холецистэктомии с исследованием общего желчного протока выше. У пациентов с высоким риском осложнений после холецистэктомии (например, пожилые люди) ее альтернативой может служить сфинктеротомия.
Острый холангит требует оказания экстренной медицинской помощи: поддерживающей терапии и немедленного удаления камней, что может быть выполнено эндоскопически либо хирургически. Пациентам назначают те же антибиотики, что и при остром холецистите (см. Острый холецистит: лечение Лечение Острый холецистит – это воспаление желчного пузыря, которое развивается в течение нескольких часов, как правило, из-за обструкции пузырного протока камнем. Симптомы включают боль в правом верхнем. Прочитайте дополнительные сведения ). Альтернативная схема приема лекарств для тяжелых пациентов предусматривает применение меропенема и ципрофлоксацина в сочетании с метронидазолом для воздействия на анаэробные микроорганизмы.
При возвратном гнойном холангите пациенту необходимо обеспечить поддерживающую терапию (например, назначить антибиотики широкого спектра действия), провести эрадикацию пара-зитов и механически очистить протоки от камней и дебрита эндоскопически (при выполнении эндоскопической ретроградной холангиопанкреатографии) или хирургически.
Основные положения
В развитых странах > 85% камней холедоха образуются в желчном пузыре и затем перемещаются в желчные протоки; большинство из них - это холестериновые желчные камни.
Нужно обратить внимание на возможное наличие камней в общем желчном протоке, если у пациента наблюдаются печеночная колика, желтуха неизвестной этиологии и/или повышение уровня щелочной фосфатазы и гамма-глютамилтрансферазы.
Диагноз ставится с помощью УЗИ и, если результаты будут недоказательными, МРХПГ.
Необходимо провести эндоскопическую ретроградную холангиопанкреатографию и сфинктеротомию для удаления камней, которые вызывают обструкцию.
В случае острого холангита необходимо удалить камни в максимально короткий срок и назначить антибиотики.
Авторское право © 2022 Merck & Co., Inc., Rahway, NJ, США и ее аффилированные лица. Все права сохранены.
Холедохолитиаз. Холангит и билиарный сепсис: где граница?
Цель. Выяснить, где проходит граница между холангитом и билиарным сепсисом. Материал и методы. Проведен анализ 266 больных холедохолитиазом. Тяжесть состояния больных оценивали по выраженности проявлений синдрома системной воспалительной реакции (ССВР). В анализе использовали данные литературы из электронных поисковых систем PabMed и ELSEVIER. Результаты. Холангит был выражен у 230 (86,5%) пациентов, причем у 46 (17,3%) он не сопровождался механической желтухой. В 193 (83,9%) наблюдениях холангит купировался самостоятельно или после обычной консервативной терапии (спазмолитические препараты, антибактериальная терапия, внутривенная инфузия). У 71 (30,9%) больного отмечено тяжелое прогрессирующее течение холангита, потребовавшее дополнительной интенсивной терапии и экстренной билиарной декомпрессии. Билиарный сепсис развился у 37 (16,1%) больных. У 7 (2,6%) пациентов при длительном холедохолитиазе и холангите образовались абсцессы печени. Отмечен 1 (0,4%) летальный исход в результате холедохолитиаза, осложненного билиарным сепсисом. Заключение. При стойком некупирующемся ССВР, тем более сохраняющемся после антибактериального лечения, инфузионной терапии и декомпрессии желчных протоков, следует констатировать билиарный сепсис
Ключевые слова:
холедохолитиаз, холангит, синдром системной воспалительной реакции, билиарный сепсис
Литература:
1. American College of Chest Physicians / Society of Critical Care
Medicine Consensus Conference: Definition for sepsis and
organ failure and guidelines for use of innovative therapies in
sepsis. Crit. Care Med. 1992; 20: 864–874.
2. Ахаладзе Г.Г., Кузовлев Н.Ф. , Пинегин Б.В. , Хаитов Р.М.,
Татишвили Г.Г., Гальперин Э.И., Сакеварашвили Г.Р. Клинические стадии гнойного холангита. Анн. хир. гепатол.,
1997; 2: 103–109;
Akhaladze G.G., Kuzovlev N.F., Pinegin B.V., Khaitov R.M.,
Tatishvili G.G., Gal'perin E.I., Sakevarashvili G.R. Clinical stages
of purulent cholangitis. Annaly khirurgicheskoy hepatologii.
1997; 2: 103–109.
3. Ахаладзе Г.Г., Церетели И.Ю. Холангиогенные абсцессы
печени. Анн. хир. гепатол. 2005; 10 (3): 35–41.
Akhaladze G.G., Tsereteli I.Yu. Cholangiogenic liver abscesses.
Annaly khirurgicheskoy hepatologii. 2005; 10 (3): 35–41.
4. Гальперин Э.И., Ахаладзе Г.Г., Котовский А.Е., Глебов К.Г.,
Чевокин А.Ю., Момунова О.Н. Патогенез и лечение острого
гнойного холангита. Анн. хир. гепатол. 2009; 14 (4): 10–15.
Gal’perin E.I., Akhaladze G.G., Kotovskiy A.E., Glebov K.G.,
Chevokin A.Yu., Momunova O.N. Pathogenesis and treatment of
acute purulent cholangitis. Annaly khirurgicheskoy hepatologii.
2009; 14 (4): 10–15.
5. Charcot J. Lecons sur les maladies du fore des voices biliares et
veins. Paris, Faculte de Medicine de Paris. Recueillies et Publices
Par. Bourneville et Sevestre. (1877).
6. Reynolds B.M., Dargan E.L. Acute Obstructive – Cholangitis:
A Distinct Clinical Syndrome. Ann. Surg. 1959; 150: 299–305.
7. Attasaranya S., Fogel E.L., Lehman G.A. Choledocholithiasis,
Ascending Cholangitis, and Gallstone Pancreatitis. Med. Clin.
N. Am. 2008; 92: 925–960.
8. Hanau LH, Steigbigel NH. Acute (ascending) cholangitis. Infect.
Dis. Clin. N. Am. 2000; 14: 521–546.
9. Ding J.W., Andersson R., Stenram U. et al. Effect of biliary
decompression on reticuloendothelial function in jaundiced rats.
Br. J. Surg. 1992; 79: 648–652.
10. Kinoshita H., Hirohashi K., Igawa S., Nagata F., Sakai K.
Cholangitis. Wld J. Surg. 1984; 8 (6): 963–969.
11. Fuchs M., Sanyal A.J. Sepsis and Cholestasis, Clinics in Liver
Disease. 2008; 12 (1): 151–172.
12. Andus A., Bauer J., Gerok W. Effects of cytokines on the liver.
Hepatology. 1991; 13: 364–375.
13. Dhainaut J.F., Marin N., Mignon A., Vinsonneau Ch. Hepatic
response to sepsis: Interaction between coagulation and inflammatory processes. Crit. Care Med. 2001; 29: 201–207.
14. Gomez*Jimenez J., Salgado A., Mourelle M. et al. Nitric oxide
pathway in endotoxemia and human septic shock. Crit. Care
Med. 1995; 23: 253–258.
15. Wada K., Takada T., Kawarada Y. et al. Diagnostic criteria and
severity assessment of acute cholangitis: Tokyo guidelines.
J. Hepatobil. Pancreat. Surg. 2007; 14: 52–58.
16. Tanaka A., Takada T., Kawarada Y. et al. Antimicrobial therapy
for acute cholangitis: Tokyo guidelines. J. Hepatobil. Pancreat.
Surg. 2007; 14: 59–67.
17. Leung J.W., Chung S.C., Mok S.D. et al. Endoscopic removal of
large common bile duct stones in recurrent pyogenic cholangitis.
Gastrointest Endosc 1988; 34: 238–241.
18. Lai E.C., Mok F.P., Tan E.S. et al. Endoscopic biliary drainage
for severe acute cholangitis. N. Engl. J. Med. 1992; 326:
1582–1586.
19. Sugiyama M., Atomi Y. Treatment of acute cholangitis due to
choledocholithiasis in elderly and younger patients. Arch. Surg.
1997; 132: 1129–1133.
20. Lin X.Z., Chang K.K., Shin J.S. et al. Endoscopic nasobiliary
drainage for acute suppurative cholangitis: a sonographically
guided method. Gastrointest. Endosc. 1993; 39: 174–176.
Choledocholithiasis. Cholangitis and Biliary Sepsis: in What Lies the Difference?
Aim. To clarify in what lies the difference between cholangitis and biliary sepsis. Materials and methods. An analysis of 266 choledocholithiasis patients is carried out. Severity of the patients evaluated according on severity of systemic inflammatory response syndrome (SIRS) manifestation. In analysis included also data from electronic searching systems: PubMed and ELSEVIER. Results. Cholangitis manifested in 230 (86.5%) patients, besides in 46 (17.3%) it was not followed by obstructive jaun dice. In 193 (83.9%) cases cholangitis cured aidless or after conventional conservative (spasmolitic, antibacterial and intravenous infusion) therapy. 71 (30.9%) patients presented severe progressive course of the disease challenging additional intensive care and immediate biliary decompression. Biliary sepsis developed in 37 (16.1%) patients. In 7 (2.6%) choledocholithiasis patients established the liver abscesses. 7 (2.6%) patient died of biliary sepsis. Conclusion. Biliary sepsis should be stated in cases of steady, resistant to antibacterial and infusion therapy cholangitis especially when SIRS does not resolve even after biliary decompression.
Keywords:
choledocholithiasis, cholangitis, SIRS, biliary sepsis.
Читайте также:
