Корешковые и сосудистые синдромы шейного остеохондроза
Обновлено: 28.04.2024
Остеохондроз - наиболее тяжелая форма дегенеративно-дистрофического поражения позвоночника, в основе которого лежит изменение межпозвоночного диска с последующим вовлечением тел смежных позвонков, межпозвоночных суставов и связочного аппарата. Клиническая картина остеохондроза характеризуется хроническим течением заболевания с различной длительностью периодов обострения и затухания, локализацией процесса. Особое внимание необходимо обратить на поражение шейного отдела позвоночника из-за разнообразия клинических проявлений.
Клинические синдромы шейного остеохондроза:
1. Корешковые синдромы проявляются болями в руке, онемением пальцев кисти, уменьшением объема мышц руки. Ведущим и постоянным симптомом является боль острая, режущая или ноющая. При минимальной нагрузке (кашле, чихании, натуживании, наклоне головы в здоровую сторону) боли усиливаются.
2. Спинальные синдромы появляются при хронической травматизации измененным диском или костными разрастаниями тел позвонков спинного мозга (миелопатия). Миелопатия проявляется слабостью мышц нижних и верхних конечностей, фибриллярными подергиваниями мышц верхних и нижних конечностей и атрофией мышц рук. Клинические проявления спинальных синдромов характеризуются медленным нарастанием.
3. Вегетативно-дистрофические синдромы проявляются интенсивными глубокими болями в шее, чаще после сна, выпрямлением изгиба шейного отдела позвоночника, ограничением боковых наклонов, вынужденным положением головы, напряжением шейной мускулатуры, головными болями в затылочной области, тошнотой, рвотой, головокружением, звоном в ушах, заложенностью в ушах, мельканием точек перед глазами, двоением в глазах, болями в области сердца, нарушением сна, ухудшением памяти.
Диагноз может быть установлен только при выявлении нескольких клинических синдромов с обязательным учетом результатов рентгенологического, ортопедического и неврологического обследования.
Основные методы лечения шейного остеохондроза:
1. Режим. В период обострения остеохондроза нужен максимальный покой, который обеспечивается воротником Шанца, ортопедической подушкой. В подострый период добавляется лечебная гимнастика, правильно оборудуется рабочее место (не допускается положение головы вполоборота к компьютеру, телевизору, собеседнику, документам, поддержка телефона плечом).
2. Вытяжение. Выполняется врачом строго по показанию кратковременно с небольшим грузом.
3. Блокада. Противоболевые мероприятия рассматриваются не только как симптоматическое лечение, но и как патогенетическое лечение, так как снимают спазм сосудов. Наиболее эффективной является новокаиновая блокада.
4. Медикаментозная терапия. Назначаются лекарственные препараты различных групп с учетом клинической картины: противовоспалительные нестероидные препараты, витамины группы В, сосудистые, антиспастические, седативные, десенсибилизирующие препараты, хондропротекторы.
6. Массаж, мануальная терапия, остеопатия.
Профилактика обострений шейного остеохондроза:
1. Ежедневно выполнять утреннюю гимнастику не менее 20 минут.
2. Делать перерывы в работе с компьютером.
3. Правильно оборудовать рабочее место (достаточное освещение, правильное расположение экранов компьютеров, телевизоров, документов, собеседников).
4. Своевременно и правильно подбирать очки и линзы.
5. Не читать в положении лежа, в движущемся транспорте.
6. Подобрать удобную подушку.
7. Соблюдать питьевой режим (зимой употребление 2 литров воды, летом 3 литров воды).
8. Равномерно распределять груз в двух руках (не носить сумку на плече).
9. Не запрокидывать голову выше уровня глаз.
10. Носить удобную обувь (при необходимости использовать ортопедические стельки).
11. Проводить профилактические курсы массажа, мануальной терапии, остеопатии.
Корешковые и сосудистые синдромы шейного остеохондроза
Корешковые и сосудистые синдромы шейного остеохондроза
Эти неврологические расстройства связаны с дискогенным поражением и протекают в форме цервикобрахиалгии. Они характеризуются болью и гипестезией в корешковой зоне иннервации, гипотрофией и слабостью соответствующих мышц, снижением или отсутствием рефлексов. Нередко развитию корешкового синдрома предшествуют зонные парестезии. Чаще страдают корешки спинномозговых нервов Cvi и Cvii, могут наблюдаться сочетанные поражения нескольких корешков, а также сочетание корешковых синдромов с другими.
При поражении корешка Сiii боль локализуется в соответствующей половине шеи и языка. При поражении корешка спинномозгового нерва Civ появляется боль в области надплечья, ключицы. Развивается атрофия задних мышц шеи, снижается их тонус. При раздражении корешков спинномозговых нервов СIII — CIV повышается тонус диафрагмы. При выпадении функции корешков СIII — Civ отмечается расслабление диафрагмы, которое приводит к поддиа-фрагмалыюму скоплению газа в желудке и кишечнике, приподниманию диафрагмы на стороне поражения. Появляются икота, дисфагия.
Наиболее частым является поражение корешков Cvi— Cvii. Все эти явления усиливаются при движениях головы. Выявляются гипестезия в дерм атоме Cvi, слабость и гипофункция двуглавой мышцы, снижение или отсутствие сгибательного локтевого рефлекса. Эта боль усиливается при движениях головы.
При поражении корешка спинномозгового нерва СVIII боль от шеи иррадиирует к локтевому краю предплечья и к мизинцу, отмечаются гипалгезия в зоне иннервации корешка CVIII, снижение или выпадение спинорадиального и супинаторного рефлексов. Вегетативно-сосудистые синдромы проявляются сосудистыми и вегетативными расстройствами в зоне иннервации соответствующих корешков.

Сосудистые синдромы шейного остеохондроза
По своей сущности это рефлекторные и компрессионные синдромы с черепно-мозговыми и висцеральными нарушениями. При фиксации позвоночных артерий в канале, неравномерности их калибра, травматизации симпатического сплетения развиваются нейрососудистые интрацеребральные нарушения, особенно выраженные при сочетании шейного остеохондроза с атеросклерозом, артериальной гипер- или гипотензией с недостаточностью мозгового кровообращения.
Из неврологических синдромов наиболее распространен задний шейный симпатический синдром (синдром позвоночной артерии или позвоночного нерва) Барре — Льеу, для которого характерны боль в затылке и вазомоторные расстройства, боль и шум в ушах, головокружение, глазные симптомы (боль в глазах, снижение зрения), гортанные и глоточные симптомы (дисфония, дисфагия, глоточные парестезии). Бертши-Роше называл этот симптомокомплекс «синдромом шейной мигрени», так как он сопровождается гемикраниалгией или болью, локализующейся в затылке, лобной области, в области лица, и другими проявлениями шейного остеохондроза (А. Ю. Ратнер).
Заболевание возникает после травмы шейного отдела позвоночника и характеризуется ремиттирующим или прогрессирующим течением. Наблюдаются гемиатрофия языка, связанная с нарушением функции подъязычного нерва, эпилеити-формные расстройства в виде кратковременной потери сознания, приступы нарколепсии, иногда — судорожные припадки. У больных могут развиваться ипохондрические состояния. Патология шейных симпатических образований нарушает иннервацию сердца, получающего импульсы от шейных симпатических узлов.
Корешковые и сосудистые синдромы шейного остеохондроза
Врач-невролог высшей категории, специалист по рефлексотерапии, гирудотерапии, внутритканевой электростимуляции
При остеохондрозе боль может быть спровоцирована неловким движением, переохлаждением, длительным вынужденным положением головы за рабочим столом или компьютером, неудобной позой при чтении лежа или во время ночного сна

Симптомы и лечение остеохондроза шейного отдела позвоночника
Причины остеохондроза шейного отдела позвоночника недостаточно выяснены. Наибольшее значение придают наследственной предрасположенности, возрастным изменениям в межпозвонковых дисках, острой или хронической травме. Боль может быть спровоцирована неловким движением, переохлаждением, длительным вынужденным положением головы за рабочим столом или компьютером, неудобной позой при чтении лежа или во время ночного сна.
Неврологические осложнения при остеохондрозе шейного отдела позвоночника:
Первая стадия. Клинические проявления связаны с рефлекторным мышечным напряжением.
Цервикаго (шейный прострел). Острые боли в шейном отделе. Обострение начинается внезапно, обычно в момент совершения движения. Боли провоцируются минимальными движениями в шее. Резко ограничен объем движений в шейном отделе позвоночника, вынужденное положение головы по типу острой кривошеи. Паравертебральные мышцы «каменной» плотности.
Длительность цервикаго при адекватном лечении и иммобилизации шейного отдела не более 7-10 дней.
Цервикалгия (боль в шее).
Пациенты жалуются на умеренную боль в шейном отделе, усиливающуюся при движениях или в определенном положении. Начало, как правило, постепенное. Клинически нередко определяется ограничение подвижности в шейном отделе позвоночника, напряжение и болезненность шейных мышц. В большинстве случаев боль проходить в течение 2 недель, но при отсутствии лечения может принять хроническое течение.
Цервикокраниалгия (боль в шее с иррадиацией в голову). Головная боль на фоне остеохондроза шейного отдела позвоночника локализуется в одной половине головы, распространяется от затылка до глаза. Усиливается после сна, при движениях в шее или при длительном пребывании в одной позе. Боль имеет тупой, ломящий или пульсирующий характер. В шейном отделе движения ограничены, напряжены и болезненны при пальпации шейные мышцы.
При синдроме нижней косой мышцы головы сдавливается позвоночная артерия и затылочные нервы, при этом возникают парестезии, онемение в затылке и волосистой части головы, боли при причесывании и прикосновении к голове.
Цервикобрахиалгия. Боль из шейного отдела отдает в руку, но нет признаков корешкового синдрома.
Вторая стадия неврологических осложнений остеохондроза шейного отдела позвоночника. Грыжа диска с корешковым синдромом или радикулопатией.
Компрессия корешка сопровождается простреливающими, жгучими болями из шеи в руку по ходу иннервации данного корешка. Боли усиливаются при движении головой и рукой, при кашле. Боль сопровождается онемением по ходу корешка, слабостью мышц и выпадением рефлексов. В шейном отделе наибольшая нагрузка приходится на нижний отдел, поэтому чаще всего в патологический процесс вовлекаются С6 и С7 корешки.
Корешковые синдромы выявляются при неврологическом осмотре.
Третья стадия неврологических расстройств остеохондроза шейного отдела.
Сосудисто-корешковый конфликт.
Задний шейный симпатический синдром или синдром позвоночной артерии. Анатомической особенностью шейного отдела позвоночника является наличие костного канала в поперечных отростках позвонков, где проходит позвоночная артерия. При остеохондрозе шейного отдела костные разрастания, унковертебральный артроз приводят к раздражению или компрессии позвоночной артерии.
Клиническая картина характеризуется головной болью, головокружением, звоном в ушах, чувством песка или тумана в глазах. Головная боль односторонняя, распространяется из шейно-затылочной области до виска, глаза с одноименной стороны. Головокружения сопровождаются тошнотой, рвотой, шумом в ухе. Головные боли и головокружения усиливаются при движениях в шейном отделе позвоночника. Ограничены ротационные движения в шейном отделе.
Невралгия затылочных нервов характеризуется простреливающими резкими болями из затылочной области. При этом больные обычно фиксируют голову в определенном положении, стараясь избегать прострелов.
Четвертая стадия неврологических осложнений остеохондроза шейного отдела позвоночника. Нарушение кровоснабжения головного и спинного мозга.
Цервикальная миелопатия. На шейном уровне при узком позвоночном канале грыжа диска может сдавить артерии и спинной мозг. Заболевание начинается постепенно, развивается слабость в руках, ногах, снижение чувствительности в нижней половине туловища, нарушение функции тазовых органов.
Хроническая вертебробазилярная недостаточность. Частые приступы головокружения с тошнотой, рвотой в течение нескольких дней. Неустойчивость при ходьбе и стоянии. Головные боли в затылке, глазных яблоках. Зрительные расстройства в виде «тумана», «пятен», «зигзагов», реже выпадение полей зрения. Снижение слуха, шум в ушах. Приступы внезапного падения без потери сознания. Обмороки.
Острое нарушение мозгового кровообращения в вертебробазилярном бассейне является наиболее тяжелым осложнением шейного остеохондроза. Головокружения, рвота сопровождаются очаговой неврологической симптоматикой, которая сохраняется более 1 суток.
Обследование пациентов с остеохондрозом шейного отдела. Огромное значение имеет анализ жалоб и анамнеза для исключения серьезной патологии. Неврологическое обследование проводят для исключения поражения корешков и спинного мозга. Мануальное обследование позволяет определить источник болей, ограничение подвижности, мышечный спазм.
Дополнительные методы обследования показаны при подозрении на специфические боли в спине.
Рентгенограмма шейного отдела позвоночника назначается для исключения опухолей, травм позвоночника, спондилолистеза. Рентгенологические признаки остеохондроза не имеют клинической ценности, так как они есть у всех людей старшего и пожилого возраста. Функциональная рентгенография проводится для выявления нестабильности позвоночника. Снимки делаются в положении крайнего сгибания и разгибания.
При корешковых или спинальных симптомах показана МРТ или КТ шейного отдела позвоночника. На МРТ лучше видны грыжи диска и спинной мозг, а на КТ – костные структуры. Клинический уровень поражения и МРТ находки должны соответствовать друг другу.
При неврологическом дефиците для уточнения диагноза иногда назначается электронейромиография (ЭНМГ).
При подозрении на наличие соматической патологии проводят тщательное клиническое обследование.
Лечение остеохондроза шейного отдела позвоночника. В остром периоде при наличии интенсивных болей показана иммобилизация шейного отдела шиной Шанца. При снижении остроты болей рекомендовано постепенное расширение двигательного режима. Следует избегать быстрых вращательных движений головой.
Противопоказано вытяжение шейного отдела позвоночника. Эффективны внутритканевая электростимуляция, иглорефлексотерапия, гирудотерапия, массаж, постизометрическая релаксация.
Медикаментозное лечение. При острой боли показаны нестероидные противовоспалительные препараты. В комбинации с противовоспалительными препаратами можно назначить коротким курсом миорелаксанты.
При остеохондрозе шейного отдела позвоночника эффективны лечебные блокады с местными анестетиками (лидокаин, новокаин), нестероидными противовоспалительными препаратами (ксефокам или мовалис), кортикостероидами (дипроспан). Лекарственные смеси вводятся максимально близко к очагу болей (в фасеточный сустав, пораженные мышцы, точки выхода затылочных нервов, корешков).
При радикулопатии с наличием нейропатической боли показаны антидепрессанты, противосудорожные средства, пластырь версатис.
При смешанной боли хорошо зарекомендовала себя комбинация аэртал 100 мг 2 раза в день + мидокалм 150 мг 3 раза в день + габагамма 300 мг 2-3 раза в день в течение 2 недель .
При миелопатии назначают сосудистые препараты (трентал, эуфиллин), витамины группы Б (мильгамма).
При головокружении показан бетагистин (бетасерк) по 24 мг 2 раза в день на срок не менее 4 недель.
Хирургическое лечение проводят при симптомах сдавления спинного мозга (парез конечностей, нарушение чувствительности, недержание мочи и кала).
Профилактика остеохондроза шейного отдела сводится к избеганию длительных, неудобных положений головы. Важно правильно обустроить свое рабочее место, чередовать периоды труда и отдыха. Подобрать удобную ортопедическую подушку. Выполнять лечебную гимнастику в медленном темпе, чаще использовать упражнения с постизометрической релаксацией.
Корешковый синдром поясничного отдела
Поясничная радикулопатия (корешковый синдром) – это неврологическое состояние обусловленной компрессией одного из корешков L1-S1, для которого характерно наличие боли в пояснице с иррадиацией в ногу. Компрессия корешка может проявляться не только болью (иногда простреливающего характера), но и нарушением чувствительности онемением, парестезиями или мышечной слабостью. Радикулопатия( корешковый синдром) может возникать в любой части позвоночника, но она наиболее часто он возникает в поясничном отделе . Люмбо-сакральная радикулопатия встречается примерно у 3-5% населения, как у мужчин так и женщин, но ,как правило, у мужчин синдром встречается в возрасте 40 лет, а у женщин синдром развивается в возрасте от 50 до 60 лет. Лечение корешкового синдрома пояснично-крестцового отдела позвоночника может быть проведено как помощью консервативных методов, так и с использованием оперативных техник.

Причины
Любые морфологические образования или патологические процессы, которые приводят к компрессионному воздействию на нервный корешок, могут стать причиной корешкового синдрома.
Основными причинами поясничной радикулопатии являются:
- Грыжа диска или протрузия могут оказывать давление на нервный корешок и приводить к воспалению в области корешка.
- Дегенеративное заболевание суставов позвоночника, приводящее к образованию костных шипов на фасеточных суставах, что может привести к сужению межпозвоночного пространства, что будет оказывать компрессионное воздействие на нервные корешок.
- Травма или мышечный спазм могут оказывать давление на корешок и появлению симптоматики в зоне иннервации .
- Дегенеративное заболевание дисков, которое приводит к износу структуры межпозвоночных дисков, и уменьшению высоты дисков, что может привести к уменьшению свободного пространства в межпозвоночном отверстии и компрессии корешка на выходе из позвоночного столба.
- Спинальный стеноз
- Опухоли
- Инфекции или системные заболевания

У пациентов моложе 50 лет наиболее частой причиной корешкового синдрома в поясничном отделе позвоночника является грыжа межпозвоночного диска. После 50 лет корешковая боль часто вызвана дегенеративными изменениями позвоночника (стеноз межпозвоночного отверстия).
Факторы риска развития поясничной радикулопатии:
- возраст (45-64 года)
- курение
- психический стресс
- Напряженная физическая активность (частый подъем тяжестей)
- Вождение или вибрационное воздействие
Симптомы
Симптомы, возникающие в результате корешкового синдрома (радикулопатии), локализуются в зоне иннервации конкретного корешка.
- Боль в спине с иррадиацией в ягодицу, ногу и простирающаяся вниз позади колена, в стопу - интенсивность боли зависит от корешка и степени компрессии.
- Нарушение нормальных рефлексов в нижней конечности.
- Онемение или парестезия (покалывание) могут наблюдаться от поясницы до стопы, в зависимости от зоны иннервации пораженного нервного корешка.
- Мышечная слабость может возникать в любой мышце, которая иннервируется защемленным нервным корешком. Длительное давление на нервный корешок может вызвать атрофию или потерю функции конкретной мышцы .
- Боль и местная болезненность локализуются на уровне поврежденного корешка.
- Мышечный спазм и изменения позы в ответ на компрессию корешка.
- Боль усиливается при нагрузке и уменьшается после отдыха
- Потеря возможности совершать определенные движения туловищем: невозможность разгибаться назад, наклоняться в сторону локализации компрессии или долго стоять.
- Если компрессия значительная, то могут быть затруднительны такие виды активности как сидение, стояние и ходьба.
- Изменение нормального лордоза поясничного отдела позвоночника.
- Развитие стенозоподобных симптомов.
- Скованность в суставах после периода отдыха.

Паттерны боли
- L1 - задняя, передняя и внутренняя поверхность бедра.
- L2 - задняя, передняя и внутренняя поверхность бедра.
- L3 - задняя и передняя, ??а внутренняя поверхность бедра с распространением вниз .
- L4 - задняя и передняя поверхность бедра, к внутренней поверхности голени, в стопу и большой палец стопы .
- L5 – По заднебоковой части бедра, передней части голени, верхней части стопы и среднего пальцы стопы
- S1 S2 – Ягодица, задняя часть бедра и голени.
Начало появления симптомов у пациентов с пояснично-крестцовой радикулопатией (корешковым синдромом) часто бывает внезапным и включает боль в пояснице.
Сидение, кашель или чихание могут усугубить боль, которая распространяется от ягодицы по задней поверхности голени, лодыжки или стопы.
Необходимо быть бдительным при наличии определенных симптомов (красных флажков). Такие красные флажки могут означать более тяжелое состояние, требующее дальнейшего обследования и лечения (например, опухоль, инфекция). Наличие лихорадки, потери веса или ознобов требует тщательного обследования.
Возраст пациента также является фактором при поиске других возможных причин симптоматики у пациента. Лица моложе 20 лет и старше 50 лет подвержены повышенному риску возникновения более серьезных причин боли (например, опухоли, инфекции).
Диагностика
Первичный диагноз корешкового синдрома пояснично-крестцового отдела позвоночника выставляется на основании симптоматики истории болезни и данных физического обследования (включая тщательное изучение неврологического статуса). Тщательный анализ моторной, сенсорной и рефлекторной функций позволяет определить уровень поражения нервного корешка.
Если пациент сообщает о типичной односторонней иррадиирущей боли в ноге и есть один или несколько положительных результатов неврологического теста, то тогда диагноз радикулопатии очень вероятен.
Тем не менее, существует ряд состояний, которые могут проявляться схожими симптомами. Дифференциальную диагностику необходимо проводить со следующими состояниями:
- Псевдорадикулярный синдром
- Травматические повреждения дисков в грудном отделе позвоночника
- Повреждения дисков в пояснично-крестцовом отделе
- Стеноз позвоночного канала
- Cauda equina
- Опухоли позвоночника
- Инфекции позвоночника
- Воспалительные / метаболические причины - диабет, анкилозирующий спондилоартрит, болезнь Педжета, арахноидит, саркоидоз
- Вертельный бурсит
- Интраспинальные синовиальные кисты
Для постановки клинически достоверного диагноза, как правило, требуются инструментальные методы диагностики:
- Рентгенография – может обнаружить наличие дегенерации суставов, определить переломы, пороки развития костей, артрит, опухоли или инфекции.
- МРТ - ценный метод визуализации морфологических изменений в мягких тканях, включая диски, спинной мозг и нервные корешки.
- КТ (МСКТ) предоставляет полноценную информации о морфологии костных структур позвоночника и визуализацию спинальных структур в поперечном сечении.
- ЭМГ (ЭНМГ) Электродиагностические (нейрофизиологические) исследования необходимы для исключения других причин сенсорных и двигательных нарушений, таких как периферическая невропатия и болезнь моторных нейронов
Лечение
Лечение корешкового синдрома пояснично-крестцового отдела позвоночника будет зависеть от тяжести симптоматики и клинических проявлений. Чаще всего, используется консервативное лечение, но в определенных случаях бывает необходимо хирургическое лечение.
Консервативное лечение:
- Покой: необходимо избегать действий, которые вызывают боль (наклон, подъем, скручивание, поворот или наклон назад. Покой необходим при остром болевом синдроме
- Медикаментозное лечение: противовоспалительные, обезболивающие препараты, миорелаксанты.
- Физиотерапия. При остром болевом синдроме эффективно применение таких процедур как криотерапия или хивамат. Физиотерапия позволяет уменьшить боль и воспаление спинальных структур. После купирования острого периода физиотерапия проводится курсами( ультразвук, электростимуляция, холодный лазер, и др.).
- Корсетирование. Использование корсета возможно при остром болевом синдроме для уменьшения нагрузки на нервные корешки, фасеточные суставы, мышцы поясницы. Но длительность ношения корсета должна быть непродолжительной, так как продолжительная фиксация может привести к атрофии мышц.
- Эпидуральные инъекции стероидов или инъекции в область фасеточных суставов используются для уменьшения воспаления и купирования боли при выраженном корешковом синдроме.
- Мануальная терапия. Манипуляции позволяют улучшить мобильность двигательных сегментов поясничного отделе позвоночника , снять избыточное напряжение мышц . Использование методов мобилизации также помогает модулировать боль.
- Для того чтобы добиться стойкой ремиссии и восстановления функциональности позвоночника и двигательной активности в полном объеме необходимо, чтобы пациент после прохождения курса лечения продолжал самостоятельные занятия, направленные на стабилизацию позвоночника. Программа упражнений должна быть индивидуальной .
- Усиление радикулярной боли
- Признаки усиления раздражения корешка
- Слабость и атрофия мышц
- Недержание или нарушение функции кишечника и мочевого пузыря
- Фиксация позвонков (спондилодез - передний и задний)
- Поясничная ламинэктомия
- Поясничная микродискэктомия
- Ламинотомия
- Трансфораминальныйпоясничный интеркорпоральный спондилодез
- Имплантация кейджа
- Коррекция деформации
- Что такое корешковый синдром?
- Как устроен спинномозговой нерв?
- Что такое зона сегментарной иннервации?
- Зоны сегментарной иннервации
- В чём суть корешкового синдрома?
- Где проявляется корешковый синдром?
- Причины корешкового синдрома
- Ошибки диагностики корешкового синдрома
- Лечение корешкового синдрома
Нарушение чувствительности (иголочки, мурашки, боль)
Гипотония мышц (слабость)
Снижение или полное выпадение мышечных рефлексов
- Секрекция и адресование белков в клетке
- Анатомия подвисочной ямки (fossa infratemporalis)
- Межъядерная офтальмоплегия
- Эшерихии. Эшерихиозы. Свойства эшерихий. Кишечная палочка. Escherichia coli. Морфология кишечной палочки. Культуральные свойства кишечной палочки.
- Эндоиллюминация в офтальмохирургии. Возможности
Иглорефлексотерапия. Этот метод широко используется в лечении корешкового синдрома в пояснично-крестцовом отделе позвоночника и помогает как снизить симптоматику в остром периоде, так и входит в комплекс реабилитации.
Хирургическое лечение
Оперативные методы лечения корешкового синдрома в пояснично-крестцовом отделе позвоночника необходимы в тех случаях, когда есть устойчивость к консервативному лечению или имеются симптомы, свидетельствующие о выраженной компрессии корешка такие как:
При нарастании симптоматики, может быть показано хирургическое вмешательство, для того чтобы снять компрессию и удалить дегенеративные ткани, которые оказывают воздействие на корешок. Хирургические методы лечения корешкового синдрома в пояснично-крестцовом отделе позвоночника будут зависеть от того, какая структура вызывает компрессию . Как правило, эти методы лечения включают какой-либо способ провести декомпрессию корешка , либо стабилизировать позвоночник.
Некоторые хирургические процедуры, используемые для лечения поясничной радикулопатии:
Прогноз
В большинстве случаев удается лечить корешковый синдром в пояснично-крестцовом отделе позвоночника консервативно (без хирургического вмешательства) и восстановить трудоспособность. Продолжительность лечения может варьироваться от 4 до 12 недель в зависимости от тяжести симптомов. Пациентам обязательно необходимо продолжать в домашних условиях выполнять упражнения для улучшения осанки, а также на растяжение, усиление и стабилизацию. Эти упражнения необходимы для лечения состояния, вызвавшего корешковый синдром.
Корешковый синдром
Как вы думаете, можно ли всякую боль в ноге или руке считать корешковым синдромом? Конечно — нет! Причин у боли может быть множество. Но, тем не менее, всегда находятся люди, которые любую сильную боль в ноге или руке называют корешковым синдромом. И тут они здорово заблуждаются. Ведь истинный корешковый синдром — это не просто боль в ноге или руке, возникшая на фоне проблем в позвоночнике. Настоящий корешковый синдром имеет ряд весьма характерных признаков, и если таковых нет, значит, боль в ноге или руке это вовсе не корешковый синдром, а нечто иное. Согласитесь, если кто-то из нас просто откашляется, совершенно не обязательно, что это — воспаление лёгких. Так и здесь — следует понимать, что настоящий корешковый синдром – это не просто любая боль в ноге или руке, а вполне конкретная патология со своими чёткими симптомами. Не каждая сильная боль в ноге или руке является корешковым синдромом.

Автор статьи: Власенко Александр Адольфович
Главный врач, невролог, мануальный терапевт
Образование: Российский национальный исследовательский медицинский университет им. Н.И. Пирогова, Ставропольский государственный медицинский университет
Специализация: лечение мышечно-скелетных болей, миофасциального болевого синдрома, заболеваний позвоночника и суставов, в том числе грыжи диска, протрузии, сколиоза, кифоза, артроза; последствий травм позвоночника и опорно-двигательной системы в целом, последствий травм головы и головного мозга.
Оглавление
Что такое корешковый синдром?
Из позвоночника выходит 31 пара нервов. Эти нервы берут своё начало от спинного мозга, поэтому их принято называть спинномозговыми нервами. Хотя, раньше их называли — нервные корешки, что, собственно, и дало название корешковому синдрому.
Спинномозговые нервы
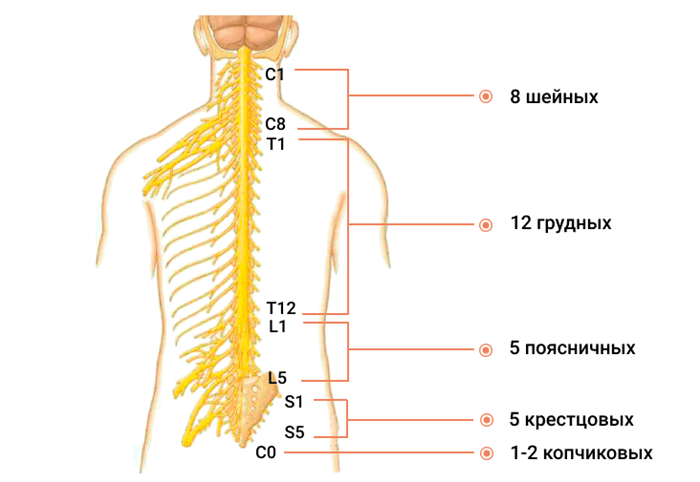
Каждая пара спинномозговых нервов соответствует сегменту спинного мозга (в медицине принято условно делить спинной мозг на 31 сегмент). 8 пар шейных, 12 пар грудных, 5 пар поясничных, 5 пар крестцовых и 1 пара (иногда 2 пары) копчиковых нервов. Причём, каждый нерв имеет своё обозначение. Например, шейные обозначаются латинской буквой «C», от слова Cervix — шея и цифрой от 1 до 8 (C1 — C8). Грудные — «Th» — Thorax — грудь и цифрой от 1 до 12 (Th1 – Th12). Поясничные — «L» — Lumbus – поясница и цифрой от 1 до 5 (L1 –L5). Крестцовые — «S» — Sacrum – крестец и цифрой от 1 до 5 (S1 – S5). Копчиковые – Co – Coccygeus – копчик и цифрой 1-2 (Co1 – Co2).
Давайте ещё раз заострим своё внимание на том, что корешок и спинномозговой нерв – это совершенно разные вещи. Но, так уж сложилось, что патологию, возникающую при сдавливании спинномозгового нерва, называют — корешковый синдром.
Чтобы разобраться в сути корешкового синдрома и не называть так всякую боль в ноге или руке, нужно, хотя бы в общих чертах, понимать, как устроен спинномозговой нерв, что такое корешок, какие типы нервных волокон существуют, что такое сегмент спинного мозга и зона сегментарной иннервации. И обо всём этом — читайте ниже.
Как устроен спинномозговой нерв?
Корешок – это начальный и очень короткий участок нерва, вышедший из спинного мозга, но, при этом, находящийся внутри позвоночника. Там же, внутри позвоночника, корешки двух разных типов соединяются между собой и образуют спинномозговой нерв, который, собственно, и выходит из позвоночника.
Позвоночник. Поперечный срез

Корешок, как и остальная часть нерва, состоит из множества нервных волокон, собранных в пучок, подобно многожильному проводу. Существуют корешки задние и передние. Задние корешки состоят из чувствительных нервных волокон. Передние корешки состоят из двигательных нервных волокон.
Чувствительные волокна передают в мозг болевые импульсы и все остальные ощущения, например, тепло и холод, осязание предметов, вибрацию и т.д.
Двигательные волокна передают команды из мозга в наши мышцы.
Соединяясь друг с другом, передние и задние корешки образуют спинномозговой нерв. Обратите на это своё внимание — спинномозговой нерв объединяет в себе оба типа нервных волокон – чувствительные и двигательные, то есть, он является смешанным нервом. Запомните, пожалуйста, этот факт. Он нам понадобится для дальнейшего раскрытия сути корешкового синдрома.
Что такое зона сегментарной иннервации?
Сегемент спинного мозга. Корешки. Спинномозговой нерв

Выйдя из позвоночника, каждый спинномозговой нерв разветвляется на нервы, как ствол дерева — на ветви. Далее эти нервы идут в определённую зону тела, чтобы обеспечить там иннервацию (нервную регуляцию). Зона тела, которую иннервируют нервы из одного сегмента, называется зоной сегментарной иннервации.
Например, спинномозговой нерв C5 иннервирует зону C5, а нерв L4 иннервирует зону L4 и т.д. Причём, обратите внимание, нервные ветви, отходящие от каждого спинномозгового нерва, обеспечивают в своей зоне оба вида иннервации — как чувствительную, так и двигательную. Давайте внимательно рассмотрим данный рисунок. На нём изображены зоны сегментарной иннервации. Как видите — всё просто и понятно.
Зоны сегментарной иннервации


В чём суть корешкового синдрома?
Как мы выяснили, спинномозговой нерв содержит чувствительные и двигательные волокна. Следовательно, если на нерв будет что-то давить, например, грыжа диска, то это отразится и на чувствительной, и на двигательной сферах. Нарушение чувствительности проявится онемением, жжением, иголочками, мурашками и сильной болью. А в двигательной сфере — возникнет ослабление мышц, снизится их тонус и рефлексы. Кстати, ощущения при корешковом синдроме, точь-в-точь, напоминают те, которые возникают, если «пересидеть» ногу. Нога становится ватной и, как бы, проваливается при попытке встать на неё, она немеет и колет иголочками. Только при корешковом синдроме эти ощущения гораздо сильнее и, в отличие от «пересиженной» ноги — сами не проходят, а требуют срочного лечения.
При корешковом синдроме, кроме боли и онемения, всегда возникает ослабление мышц.
Где проявляется корешковый синдром?
Как мы уже выяснили, нервные импульсы от спинномозгового нерва расходятся по всей зоне иннервации этого нерва. Следовательно, при сдавливании нерва, боль, ослабление мышц, онемение, иголочки и мурашки охватят всю зону целиком. Не бывает так, что корешковый синдром даёт боль только местами, а во всей остальной зоне — боли нет. Запомните корешковый синдром – это одновременные проявления боли, слабости мышц, онемения и остальных симптомов, охватывающих всю зону иннервации целиком.
Причины корешкового синдрома
У большинства людей словосочетание «корешковый синдром» вызывает ассоциацию с грыжей диска, протрузией или остеохондрозом. Но, вопреки столь распространённому и столь же ошибочному мнению, корешковый синдром вовсе не является ключевым признаком именно этих болезней. Наличие корешкового синдрома, всего лишь, свидетельствует о том, что спинномозговой нерв находится под воздействием некой патологии, а какой именно – это уже вопрос дальнейшего клинического анализа.
Корешковый синдром – главный клинический признак поражения спинномозгового нерва.
Обычно корешковый синдром возникает при более тяжёлых патологиях, чем остеохондроз. Наиболее часто причинами корешкового синдрома служат либо нарушения кровообращения (корешково-сосудистый синдром, спинальный инсульт, ишемическая радикулопатия), либо механическое воздействие (отломок кости при переломе позвоночника, доброкачественная или злокачественная опухоль, киста и т.д.). Хотя, справедливости ради, нужно сказать, что и при остеохондрозе, грыже диска и протрузии корешковый синдром тоже встречается, но, крайне редко и, в основном, в шейном отделе.
Ошибки диагностики корешкового синдрома
Типичная ошибка заключается в том, что корешковый синдром часто путают с псевдокорешковым синдромом.
Псевдокорешковый синдром – это боль, вызванная не сдавливанием спинномозгового нерва, а болезнью мышц.
Существует заболевание мышц, которое называется миофасциальный синдром. На нашем сайте есть подробная статья о нём. А, если вкратце — при миофасциальном синдроме в мышцах появляются мелкие спазмированные участки — триггерные точки, которые вызывают очень сильную боль. Иногда зона миофасциальной боли может охватывать довольно обширные участки тела и напоминать поражение зоны сегментарной иннервации при корешковом синдроме. Например, боль из поясницы может распространяться вниз по ноге в бедро и голень. В таких случаях принято использовать термин «псевдокорешковый синдром». На рисунке ниже показаны зона корешкового синдрома L4 — выделена синим цветом и зона боли при миофасциальном синдроме малой ягодичной мышцы – красным цветом. Причём, локализация миофасциальной боли малой ягодичной мышцы может иметь два варианта.
Зоны боли. Корешковая — синяя. Миофасциальная — оранжевая

Не правда ли, зона корешковой боли L4 и зона миофасциальной боли малой ягодичной мышцы очень похожи друг на друга? Поэтому, в этом и многих других случаях, неопытные врачи часто путают проявления корешкового и псевдокорешкового (миофасциального) синдромов. Точно так же, как неопытный грибник рискует спутать настоящий и ложный опёнок.
Важно уметь отличать корешковый синдром от псевдокорешкового!
Читайте также:
