Танатофорическая дисплазия - лучевая диагностика
Обновлено: 28.04.2024
Укорочение конечностей включает в себя укорочение всей конечности (микромелия), проксимального отдела (ризомелия), среднего отдела (мезомелия) и дистального отдела (акромелия). Для диагностики ризомелии и акромелии необходимо проводить оценку соответствия размеров плечевой и бедренной костей размерам костей предплечий и голеней.
При некоторых скелетных дисплазиях нарушается строение кистей и стоп. Термин «полидактилия» описывает состояния, при которых отмечается наличие более пяти пальцев на конечности. Различают постаксиальную полидактилию, когда дополнительный палец локализован на стороне локтевой или малоберцовой кости, и преаксиальную полидактилию, когда он находится на стороне лучевой или большеберцовой кости. Синдактилией называют сращение мягких тканей или костной ткани соседних пальцев, а клинодактилией - искривление одного или нескольких пальцев. Наиболее часто встречающейся аномалией позвоночника, которая обнаруживается при скелетных дисплазиях, является платиспондилия, которая заключается в уплощении тел позвонков.
В литературе имеются описания случаев диагностики в антенатальном периоде кифоза и сколиоза позвоночника, а также полупозвонков и фронтальных расщелин тел позвонков.
Биометрия костей скелета плода
Измерение длины трубчатых костей плода широко используется в акушерской практике для определения срока беременности. В номограммах, применяемых с этой целью, длина трубчатых костей является независимой переменной, а срок беременности - зависимой. Однако и это представляет собой важное различие, в номограммах, применяемых для оценки соответствия длины костей нормальным значениям для соответствующего срока, как независимая переменная уже используется срок беременности, а длина костей - как зависимая.
Таким образом, чтобы правильно пользоваться номограммами такого типа, исследователь должен точно знать истинный гестационный возраст плода. В связи с этим беременным из группы риска по развитию скелетных дисплазий у плода следует рекомендовать начинать наблюдение в центрах пренатальной диагностики с ранних сроков беременности, для того чтобы имелась возможность использовать все клинические методы определения гестационного возраста плода. Для пациенток с неуточненным сроком беременности могут применяться показатели соотношений между длиной конечностей и окружностью головки плода.
Некоторые исследователи с этой целью в качестве независимой переменной берут бипариетальный размер, однако измерение окружности головы имеет преимущество, поскольку этот показатель не зависит от ее формы. Слабая сторона такого подхода заключается в том, что он основывается на предположении, что кости черепа плода не вовлекаются в патологический процесс, чего не может не быть при некоторых формах скелетных дисплазий.
Номограммы и рисунки в наших статьях представляют среднее значение показателей длины костей конечностей и их 5- и 95-процентильные доверительные интервалы. Необходимо помнить, при использовании таких верхних и нижних границ 5% потенциально здоровых плодов у беременных из общей популяции оказываются за их пределами при оценке по этим номограммам. Наиболее предпочтительно, вероятно, использовать в качестве доверительных границ 1-й и 99-й процентили длин костей конечностей для соответствующих сроков беременности, что соответствовало бы более строгим критериям.
К сожалению, в настоящее время еще не проведено работ , количество обследованных пациенток в которых позволило бы обеспечить достоверное различие между показателями для 5-го и 1-го процентиля. Однако большинство скелетных дисплазий, которые могут быть диагностированы в пренатальном или неонатальном периодах, характеризуются выраженным укорочением размеров трубчатых костей, и с учетом этого обстоятельства разница между использованием границ на уровне 5-го процентиля по сравнению с 1-м не является столь решающей.
Исключение составляет гетерозиготная форма ахондроплазии , при которой длина конечностей только умеренно уменьшена до наступления третьего триместра беременности. При этом аномальное развитие может быть обнаружено по изменению наклона кривой прироста бедренной кости. В исследовании L Goncalves и P. Teanty на основании 127 наблюдений 17 видов различных дисплазий был проведен дискриминантный анализ, показавший, что длина бедренной кости является лучшим биометрическим параметром, который может использоваться для проведения дифференциального диагноза среди пяти наиболее часто встречающихся заболеваний: та-натофорной дисплазий, несовершенного остеогене-за II типа, ахондрогенеза, ахондроплазии и гипохон-дроплазии. S. Gabrieli et al. оценил возможность раннего диагноза скелетных дисплазий у пациенток из группы высокого риска.
В их исследование были включены 149 женщин с неосложненным течением одноплодной беременности в сроки от 9 до 13 нед, считая от последней менструации, которых обследовали с использованием трансвагинального сканирования. С помощью метода полиномиальной регрессии проводилась оценка соотношения между длиной бедра и сроком беременности, а также между бипариетальным и копчико-теменным размерами. Восемь пациенток, у которых в анамнезе имелось указание на рождение детей со скелетными дисплазиями, обследовались с интервалом в 2 нед до срока 10-11 нед гестации. Была обнаружена сильная корреляция между длиной бедренной кости, копчико-теменным и бипариетальным размерами.
В первом триместре было диагностировано только два из пяти случаев скелетных дисплазий (оба были повторными случаями возникновения несовершенного остеогенеза и ахондрогенеза). Это исследование позволило предположить, что оценка корреляции длины бедра с копчико-теменным размером и длины бедра с бипариетальным размером в первом триместре может оказаться полезной в ранней диагностике тяжелых форм скелетных дисплазий. В случаях более легких форм такой патологии биометрия имеет ограниченное значение.
Предпосылкой для успешной диагностики многих пороков скелета служит то, что большинство костей скелета при эхографическом исследовании выявляется в начале II триместра . Так, в сроки 12-14 нед. представляется возможным четко идентифицировать длинные трубчатые кости верхних и нижних конечностей, ребра, позвоночник, кости свода черепа. Кисти и стопы также доступны для визуализации, однако костные элементы имеют очень малые размеры, что затрудняет качественную анатомическую оценку.
В связи с этим необходимо выделить основные диагностические критерии, указывающие на ту или иную патологию скелета плода. Данные критерии обычно выявляют при правильном выполнении УЗИ с обязательной оценкой анатомической целостности всех конечностей, головы и внутренних органов плода.
Для правильной диагностики пороков костной системы необходимо учитывать следующие показатели:
- наличие и анатомическую целостность конечности;
- укорочение или увеличение длины трубчатых костей;
- степень выраженности укорочения;
- деформацию трубчатых костей;
- количество костей;
- акустическую плотность костей;
- состояние мягких тканей на конечностях;
- форму и строение крупных суставов
- форму и строение позвоночника;
- подвижность конечностей; визуальную и субъективную
Большинство перечисленных критериев обычно выявляют при стандартной биометрии или визуальной оценке целостности органов плода Большинство костей позвоночника плода поддается ультразвуковой идентификации уже в начале II триместра беременности, что создает благоприятные условия для установления их наличия и количества. Для определения предполагаемого роста плода лучше всего использовать формулу В.Н. Демидова.
Важно отметить, что первые эхографические признаки укорочения костей обычно проявляются после 18 -22 нед. беременности. Эти признаки заключаются в отставании длины трубчатых костей от нормативных показателей на 2-3 мм, что затрудняет или даже делает невозможным определение нозологической принадлежности порока и его прогностической значимости.
При выявлении указанных нарушений обычно рекомендуют повторное исследование с интервалом в 4-6 недель.
При доношенной беременности отставание длины трубчатых костей от нормативных значений на 4-5 мм проявляется ростом новорожденного 42-46 см, а во взрослом состоянии - 350-160 см. Данная категория людей среди населения Европы относится к группе нормальных низкорослых, без патологий. Следовательно, обнаружение незначительного отставания размеров длинных трубчатых костей не требует отражения в протоколе УЗИ в виде патологического заключения.
Отставание длины бедренной кости в последние недели беременности на 5-8 нед. в абсолютных значениях составляет 6-12 мм. Рост новорожденных с такой патологией колеблется в пределах 40-44 см и в целом состоянии не превышает 130-140 см. Такая категория по своим ростовым показателям относится к аномально низкорослым.
Плод - это неродившийся ребенок, находящийся в матке матери. В медицине принято считать, что первые два месяца развивается зародыш, а потом, до рождения - плод.
Скелет плода начинает формироваться буквально с первых дней зачатия. Уже на второй день оплодотворенная яйцеклетка, которая активно делится и стремительно разрастается, образует особые клетки - эктодерму. Из эктодермы в будущем развивается костная ткань и кости скелета.
Скелет человека - крайне важная составляющая нашего организма. Кости поддерживают тело, определяют его форму и размер, защищают внутренние органы от травм. Костная ткань участвует в минеральном обмене в организме, череп защищает мозг человека, костный мозг влияет на иммунную систему, в нем происходят основные процессы кроветворения.
Общие сведения о развитии скелета плода
Кости на 70% состоят из особо прочной костной ткани, содержащей большое количество минеральных солей. В основном, это: кальций, магний и фосфор. Конечно, кроме них для правильного формирования костей скелета необходимы и другие элементы - алюминий, медь, селен, фтор, цинк, но в гораздо меньших количествах. Все эти вещества плод берет из организма матери, поэтому важно, чтобы беременная женщина питалась полноценной и разнообразной пищей, содержащей «строительный материал» для ребенка.
При необходимости врач может дополнительно прописать витамины и микроэлементы. Не стоит пренебрегать этими рекомендациями: если плод не получит нужные вещества для образования костей, скелет может сформироваться с нарушениями.
К сожалению, количество тяжелых детских дисплазий – выраженных нарушений развития костного аппарата, постоянно растет. Тому, как сложно приходится людям без рук и ног, и пациентам, страдающим уродствами конечностей, посвящен целый ряд телепередач. Но мало кто задумывается, что может столкнуться с такой ситуацией в своей семье.
К счастью, с развитием УЗИ аномалии развития конечностей и другие выявляются на ранних сроках беременности.
Прием гинеколога - 1000 руб. Комплексное УЗИ малого таза - 1000 руб. Прием по результатам анализов - 500 руб. (по желанию)
Почему нарушается развитие конечностей у плода
Причин появления детей с такими уродствами множество:
- Наследственные факторы . Болезни, вызывающие уродства скелета, бывают наследственными. Пример – ахондроплазия – карликовость, вызванная недоразвитием и укорочением ног и рук. В популярных передачах про семью Ролофф показан типичный случай, когда у людей с ахондроплазией рождается сначала сын, а потом и внук с таким отклонением.
- Генетические сбои, возникшие в процессе оплодотворения или на первых этапах развития малыша. Причиной отклонений могут быть инфекции, даже банальный грипп, – , , , . Особенно опасно, если будущая мама переболела инфекцией в начале беременности.
- Прием некоторых препаратов. Самый яркий пример – талидомидная катастрофа – рождение в Европе в 1959-1962 гг. 12 тыс. детей с недоразвитием конечностей. Их матерям в период беременности был прописан успокаивающий препарат талидомид. К таким препаратам относятся антидепрессанты, средства, влияющие на свёртываемость крови, некоторые антибиотики, ретиноиды, применяемые для лечения прыщей. Трагедия случается, когда будущая мама принимает лекарства, не зная, что беременна или врач выпишет препарат, противопоказанный женщинам в положении.
- Вредные привычки и вредные условия труда, влияющие на наследственность, Вещества, вызывающие уродства, называются тератогенными. К ним относятся соединения мышьяка, лития и свинца. Приводит к врожденным аномалиям и радиоактивное облучение. Дети с неправильным развитием костей рождаются у мам, злоупотребляющих спиртным и употребляющих наркотики. Поскольку опасные вещества и радиация поражают яйцеклетки в организме женщины, проблемы могут возникать у женщин, когда-то работавших на вредном производстве.
Пациенткам, относящимся к этим группам, требуется тщательный на протяжении всей беременности.
Какие пороки развития конечностей видны на УЗИ
Кости малыша видны на ранних сроках беременности – бедренная и плечевая – с 10 недель, кости голеней и предплечья – с 10 недель. В это время уже можно посчитать пальчики, увидеть большинство костей скелета и посмотреть, как ребенок шевелит ручками и ножками. КАк раз в этот период проводят .
В 16 недель, как раз с момента , можно измерить длину крупных костей, оценив развитие плода. Учитывают размер и форму конечностей. Небольшая кривизна ножек не является аномалией, но выраженная деформация - признак патологии.
Все остальные части скелета – позвоночник, ребра, черепные кости должны быть правильно развиты и не деформированы.
Размеры костей конечностей ребенка указаны в таблице. Стоит понимать, что показатели являются усреднёнными, т.к. каждый малыш развивается индивидуально. Размеры конечностей оценивают вкупе с остальными показателями. У небольших детей ручки и ножки короче, чем у крупных.
Патологии развития плода — аномалии развития конечностей: делайте вовремя УЗИ

К сожалению, количество тяжелых детских дисплазий – выраженных нарушений развития костного аппарата, постоянно растет. Тому, как сложно приходится людям без рук и ног, и пациентам, страдающим уродствами конечностей, посвящен целый ряд телепередач. Но мало кто задумывается, что может столкнуться с такой ситуацией в своей семье.
К счастью, с развитием УЗИ аномалии развития конечностей и другие патологии развития плода выявляются на ранних сроках беременности.
Прием гинеколога — 1000 руб. Комплексное УЗИ малого таза — 1000 руб. Прием по результатам анализов — 500 руб. (по желанию)
Почему нарушается развитие конечностей у плода

Причин появления детей с такими уродствами множество:
- Наследственные факторы . Болезни, вызывающие уродства скелета, бывают наследственными. Пример – ахондроплазия – карликовость, вызванная недоразвитием и укорочением ног и рук. В популярных передачах про семью Ролофф показан типичный случай, когда у людей с ахондроплазией рождается сначала сын, а потом и внук с таким отклонением.
- Генетические сбои, возникшие в процессе оплодотворения или на первых этапах развития малыша. Причиной отклонений могут быть инфекции, даже банальный грипп, TORH-инфекции – краснуха , герпес , цитомегаловирус , токсоплазмоз . Особенно опасно, если будущая мама переболела инфекцией в начале беременности.
- Прием некоторых препаратов. Самый яркий пример – талидомидная катастрофа – рождение в Европе в 1959-1962 гг. 12 тыс. детей с недоразвитием конечностей. Их матерям в период беременности был прописан успокаивающий препарат талидомид. К таким препаратам относятся антидепрессанты, средства, влияющие на свёртываемость крови, некоторые антибиотики, ретиноиды, применяемые для лечения прыщей. Трагедия случается, когда будущая мама принимает лекарства, не зная, что беременна или врач выпишет препарат, противопоказанный женщинам в положении.
- Вредные привычки и вредные условия труда, влияющие на наследственность, Вещества, вызывающие уродства, называются тератогенными. К ним относятся соединения мышьяка, лития и свинца. Приводит к врожденным аномалиям и радиоактивное облучение. Дети с неправильным развитием костей рождаются у мам, злоупотребляющих спиртным и употребляющих наркотики. Поскольку опасные вещества и радиация поражают яйцеклетки в организме женщины, проблемы могут возникать у женщин, когда-то работавших на вредном производстве.
Пациенткам, относящимся к этим группам, требуется тщательный УЗ-контроль на протяжении всей беременности.
Какие пороки развития конечностей видны на УЗИ
Кости малыша видны на ранних сроках беременности – бедренная и плечевая – с 10 недель, кости голеней и предплечья – с 10 недель. В это время уже можно посчитать пальчики, увидеть большинство костей скелета и посмотреть, как ребенок шевелит ручками и ножками. КАк раз в этот период проводят первые скрининги плода .
В 16 недель, как раз с момента второго скрининга , можно измерить длину крупных костей, оценив развитие плода. Учитывают размер и форму конечностей. Небольшая кривизна ножек не является аномалией, но выраженная деформация — признак патологии.
Все остальные части скелета – позвоночник, ребра, черепные кости должны быть правильно развиты и не деформированы.
Размеры костей конечностей ребенка указаны в таблице. Стоит понимать, что показатели являются усреднёнными, т.к. каждый малыш развивается индивидуально. Размеры конечностей оценивают вкупе с остальными показателями. У небольших детей ручки и ножки короче, чем у крупных.
Патологии развития плода — аномалии развития конечностей: делайте вовремя УЗИ

За последние годы медицина продвинулась далеко вперед. Если ещё каких-нибудь десять лет назад за всю беременность женщины сдавали всего несколько анализов и 1–2 раза проходили УЗИ, то теперь будущие мамы находятся под постоянным пристальным наблюдением врачей и подвергаются тщательным обследованиям. И, конечно же, это не капризы врачей, а настоятельная необходимость, ведь современные методы диагностики позволяют выявлять у плода различные аномалии и пороки развития уже на ранних сроках беременности.
Гипоплазия носовой кости у плода — что это такое?

Длина носовой кости плода является одним из важнейших показателей его формирования, а определить её можно при проведении ультразвукового исследования. Так что если врач назначил вам эту процедуру — не отказывайтесь. Вред от УЗИ при беременности- не более чем миф, а вот пользы от этого обследования может быть очень много.
Носовые кости — это четырехугольные удлиненные косточки, которые просматриваются уже на –11 неделе беременности. Если длина носовой кости у плода оказываются меньше, чем должна быть на данном сроке беременности, то в этом случае говорят о гипоплазии носовой кости. Если носовая кость у плода полностью отсутствует, то это состояние называется аплазией.
Первый скрининг плода – тяжелые патологии развития плода уже видны
На первом скрининге с 11-14 недель можно определить большинство тяжелых уродств ребенка, связанных с неправильным развитием ручек и ножек. Часто эти пороки сочетаются с другими аномалиями развития.
| Патология развития плода | Проявления | Последствия |
| Амелия | Полное отсутствие конечностей | Дети рождаются без рук и ног, часто – с пороками внутренних органов |
| Экромелия | Недоразвитие ручек и ножек, иногда сопровождающихся отсутствием кистей и ступней. | Несмотря на развитие протезирования большинство таких детей имеет инвалидность |
| Врожденная ампутация | Отсутствует одна или две конечности | По неизвестным причинам неразвитее ручки может не провождаться другими патологиями, а вот отсутствие ножки, как правило, сочетается с другими пороками развития. |
| Адактилия | Отсутствие пальцев | Аномалия часто сопровождается недоразвитием или отсутствием языка (аглоссия-адактилия), дефектами твёрдого неба и губ. Возможно неправильное развитие век и челюстей |
| Гемимелия | Укорочение или отсутствие костей предплечья и голени | Дефект сочетается с косолапостью и другими пороками развития конечностей |
| Фокомелия | Сформированные ступни и кисти начинаются сразу от тела, а руки и ноги сильно укорочены и нефункциональны | Даже при современном протезировании восстановить функции конечностей ребенка можно далеко не всегда. |
| Косорукость | Неправильное развитие костей предплечья | Часто сочетается с пороками сердца, позвоночника, Является одним из признаков тяжёлой наследственной патологии– анемии Фанкони, проявляющейся нарушением свёртываемости крови, неправильным развитием скелета и умственной отсталостью |
| Клешни омара | На ручках или ножках формируется два или четыре пальца, разделенных расщеплением ладони или стопы. | Дефект часто сопровождается аномалиями развития лица – «волчьей пастью», «заячьей губой», дефектами развития глаз и челюстей |
| Аплазия лучевой кости | Недоразвитие кости предплечья | Часто является симптомом наследственных синдромов TAR, Aaзе -Смита, Холта-Орама, при которых диагностируются пороки сердца, дефекты позвоночника, нарушения кроветворения и умственная отсталость Большинство таких детей умирает в раннем возрасте |
Зачем нужно знать длину носовой кости у плода
Гипоплазия костей носа у плода или их аплазия считается одним из важнейших признаков (маркером) некоторых хромосомных аномалий, например, болезни Дауна, синдромов Эдвардса, Тернера, Патау и некоторых других.
Правда, на самом раннем сроке гораздо большее значение имеет само наличие у плода носовых костей, чем их размеры. А определять размеры можно не ранее 12 недели беременности.
В качестве примера приведем несколько примеров:
1. Ниже на УЗИ мы видим нормальную носовую кость. Можно различить 3 четкие линии.

2. Гипоплазия носовой кости. УЗИ сделано на 12 неделе беременности. Длина — 1,4 мм (ниже границы нормы).

Патологии развития плода — тяжелые сочетанные дисплазии
При наследственных патологиях, обнаруживаемых, начиная с 15 недели, дефекты развития костей скелета сочетаются с другими пороками. Большинство малышей погибает внутриутробно, сразу после рождения и в течение первых лет жизни. В это случае случается выкидыш или обнаруживается замершая беременность. При некоторых болезнях дети с инвалидностью, смогут прожить долго.
| Заболевание | Симптомы | Прогноз |
| Танатофорическая дисплазия | Значительное укорочение конечностей, узкая грудная клетка, большая голова с выдающимся лбом. Бедра изогнуты в виде телефонной трубки. Иногда бедра прямые, а череп имеет форму клевера. | Плохой. Дети рождаются мертвыми или умирают после рождения |
| Остеогенез несовершенный | Множественные деформации конечностей. После рождения склонность к переломам | Дети умирают в раннем возрасте или остаются инвалидами. Наблюдается отставание в физическом развитии |
| Синдром Эллиса-ван Кревельда | Укорочение конечностей, неправильное развитие кистей, карликовость, ломкость костей. | Более 50% детей погибают. Выжившие имеют серьёзные проблемы со здоровьем, вызванные недоразвитием мочеполовой и сердечно-сосудистой систем |
| Ахондрогенез | Множественные аномалии развития скелета – короткие конечности, недоразвитые позвоночник, ребра, нижняя челюсть, | Дети рождаются мертвыми или умирают после рождения |
| Ахондроплазия | Плод имеет большую голову с выступающими лобными буграми и короткие конечности. Самая распространенная форма карликовости | На продолжительность жизни не влияет. Такие люди даже могут иметь потомство, но в 50% случаев их дети унаследуют аномалию |
| Синдром Ярхо-Левина | Аномалии развития позвонков и ребер, сжатая короткая грудная клетка, «крабообразная» грудная клетка голова «вдавленная» в плечи, непропорционально короткое туловище | Дети часто погибают от проблем с легкими. Выжившие имеют инвалидность |
| Дистрофическая дисплазия | Ребенок отстаёт в развитии, имея небольшой рост и вес. Длинные кости укорочены, руки и суставы деформированы | Большинство больных имеет инвалидность. т.к. из-за недоразвития костей не могут самостоятельно передвигаться |
Нормы размера носовой кости по сроку беременности
Размеры носовых костей плода зависят от срока беременности. Так, например, на 12–13 неделе беременности длина носовой кости всего лишь 3,0 мм. На –21 неделе она увеличивается до 5, 5 — 5,7 мм, а к 35 неделе беременности достигает 9,0 мм.
Для того чтобы правильно и точно оценить параметры носовой кости, полученные во время проведения ультразвукового исследования, врач должен обладать большим опытом и высокой квалификацией. Помимо этого необходимо чтобы УЗИ проводилось на современном аппарате — в противном случае получение достоверных результатов очень сомнительно.
Работаем по Москве и области.
Звоните
маленький нос у плода на узи
через неделю я записалась на узи в мгц. Врач смотрела 40 минут, всё подробно рассказывала и делала замеры малыша. Очень ласково общалась с крошкой и просила повернуться, чтобы она смогла всё рассмотреть. Такого приятного узиста никогда не встречала. Узист Смолина, спасибо ей большое, что не стала меня в панику вгонять, а всё подробно рассказала. Сказала, что это не опасные маркеры, что с хордой многие здоровые люди живут и даже не подозревают об этом. Сосуд может рассосаться, а даже если нет, то после рождения в течении пары месяцев он рассасывается. Это никак не влияет на развитие. Дала направление к генетику и направление на инвазивную процедуру. Сказала, что мне решать делать ее или нет и направление дает только потому что у меня 2 эти маркера подтвердились. Если бы был один, то ничего с этим не делают. Сказала, что с большей вероятностью все хорошо, но бывают случаи, когда только с этими маркерами подтверждается какое-то отклонение. Придя домой, мы с мужем обсудили, делать эту процедуру или нет. Приняли решение делать. Зная себя, я бы всю беременность переживала, что с малышом, поэтому у меня и не было мысли не делать. Генетик рассказала как проходит процедура (у меня брали образец плаценты, вверху возле пупка), рассказала риски (1-3% может привести к выкидышу), расспросила про семью и хронические заболевания.
Инвазивная процедура. Если вы собираете на нее, будьте готовы провести от 5-и часов в клинике. На процедуру было 7 девушек. Сначала каждую звали в кабинет(мин на 30-40), смотрели по узи еще раз малыша и потом говорили как всё будет проходить. Самое главное — расслабиться и не нервничать. После отправляли погулять 1,5-2 часа. За это время можно перекусить, выпить чай. Кому-то говорят не ходить в туалет (это тем говорили, у кого сроки маленькие). После 2-х часов нас всех собрали в одном кабинете из которого был вход в операционную (что-то такое). Рассказали, что процедура не больнее укола в попу, попросили не волноваться и максимально расслабиться! Это очень важно! Рассказали, что врач узист смотрит, чтобы во время взятия образца все было хорошо, другой врач делает процедуру. В кабинете находилось 4-5 врачей где-то. Сама процедура заняла 10-15 секунд. Все действия врачи комментировали. Положили на кушетку, смазали живот антисептиком, узист нашла лучшее место для забора материала, мне сказали, что сейчас будет укол (вообще не больный), а потом врач уже делала забор (это немного неприятная процедура, но тоже особо не болезненная). Во время забора я думала «главное не нервничать, дышать, не стискивать зубы». Затем сразу заклеили пластырем укол, показали на узи сердцебиение ребенка (у меня ребенок проспал всю процедуру), сказали пальцами надавить на пластырь, чтобы не было синяка. Отправили в комнату ожидания. Сказали, что возможно потягивание живота и небольшая боль, если что-то не то, звать врачей. В комнате ожидания мы просидели около 30 мин Мне начал потягивать низ живота, но через 15-20 мин все прошло. Как оказалось у всех после процедуру живот болел. После нас отправили в коридор и сказали, что каждой из нас еще раз сделают быстренько узи, чтобы отследить, всё ли хорошо. На это тоже примерно час ушел. На узи показали сердцебиение и движение малыша, спросили как себя чувствую и дали справку по которой можно получить больничный на 2 недели в своей ЖК. Рекомендовали 10 дней попить магний б6, полы не мыть, лежать и отдыхать, тяжестей не носить, сексом не заниматься 2 недели.
Я не призываю делать процедуру или нет, это решать каждому самостоятельно. Но если вы хотите сделать, рассмотрите неинвазивную процедуру (НИПТ) это когда кровь из вены матери берут и уже по ней выделяют клетки ребенка. Это платная процедура, стоит примерно 20-25 тыс на все хромосомы. Я поздно узнала об этой процедуре. Мамочки, берегите себя, не нервничайте, малыш всё чувствует. Всем здоровья и любви ♥️
Гипоплазия носовой кости и другие показатели
Многие родители, услышав от врача, что размеры носовой кости их будущего ребенка не соответствуют нормальным значениям, впадают в панику. На самом деле, волноваться рано — точно определить у плода синдром Дауна или какую-либо другую хромосомную аномалию только по размерам носовых костей просто невозможно.
Для того чтобы подтвердить или опровергнуть предполагаемый диагноз беременной женщине рекомендуют проведение повторного УЗИ — у другого специалиста и на другом аппарате.
Если и при повторном исследовании будет установлено, что размеры носовой кости малыша не соответствуют тем, которые должны быть на этом сроке беременности, то женщине, как правило, рекомендуют пройти дополнительное обследование -амниоцентез, т. е. забор небольшого количества околоплодных вод для последующего генетического анализа.
Топографоанатомические особенности носа в детском возрасте
[На главную] [К оглавлению тома] И.Е. Давыдов (Харьков)
Как указывает Peter, полость носа у новорожденного и в раннем детском возрасте не является уменьшенным отражением органа взрослого: по мере роста изменяются не только размеры и форма полости, но и взаимоотношение отдельных частей, ее образующих. Почти окончательного развития форма и размеры наружного носа и его полости достигают в период полового созревания. В росте всех отделов и частей, входящих в состав полости носа, отмечается известная закономерность.
Различные уклонения от нормального хода развития заключаются в задержке или несоответствии роста отдельных составных частей полости носа. Результатом такого анормального развития в эмбриональном периоде являются врожденные уродства. Нарушение закономерности роста отдельных частей в постэмбриональном периоде — наиболее важный фактор крайне разнообразных вариаций размеров и форм как полости, так и наружного носа у взрослых.
Наружный нос у новорожденного по сравнению с носом взрослого представляется укороченным, уплощенным и несколько расширенным. Спинка носа у новорожденного также уплощена. Характерная для взрослого седловина между спинкой носа и лобным бугром у новорожденного сглажена вследствие слабого еще развития лобного бугра. Кончик носа у детей раннего возраста чуть приподнят и вследствие мягкости хрящей образующих крылья носа, более подвижен. Крылья носа малы, края их закруглены, контуры более мягки, чем у взрослого. Ноздри слегка растянуты в горизонтальном направлении и плоскость их больше приближается к вертикальной. В дальнейшем, если лицевой скелет, обусловливающий форму наружного носа, развивается правильно, постепенно наружный нос принимает форму, характерную для взрослого. Окончательно размеры и форма наружного носа определяются только в период полового созревания. Эта возрастная эволюция наглядно представлена на схематическом рисунке профиля носа (рис. 1).
Рис. 1. Схема профиля носа от формы органа у новорожденного до формы у взрослого (по Peter).
Возрастное изменение формы наружного носа подвержено значительным индивидуальным отклонениям от приведенной схемы. Уже у новорожденного и в раннем детском возрасте имеют место значительные вариации. С возрастом они определяются еще более часто. Зависит это, как уже сказано, в значительной степени от несоответствия энергии роста отдельных костных и хрящевых компонентов, образующих полость носа. Например, если рост дна полости носа, образуемого твердым небом, в ширину запаздывает, а рост перегородки носа в высоту ускоряется, то твердое небо может согнуться кверху и переместить перегородку также кверху, отчего наружный нос стает горбатым. Когда рост носовых костей в длину и рост перегородки в высоту замедляется, как у ахондропластических карликов (Грегори), а костные компоненты верхней челюсти растут в высоту нормально или даже рост их ускоряется, получается нос с заметно вздернутым кверху кончиком и запавшей спинкой.
Пороки развития плода — достоверность УЗИ
Каждый человек индивидуален и, естественно, что эта индивидуальность прослеживается даже на этапе внутриутробного развития. Поэтому и размеры частей тела, в том числе и носовой кости, могут отличаться от табличных значений.
Уверенно говорить о наличие у плода хромосомных нарушений можно только в том случае, когда выявляется не только недоразвитие носовых костей, но и гипоплазия самого плода — короткие ручки и/или ножки, слишком маленькие размеры некоторых внутренних органов.

Поэтому если при проведении очередного УЗИ выяснится, что размеры носовых костей вашей крошки меньше нормы, то это ещё не значит, что имеется генетическая патология. Вполне возможно это просто индивидуальная особенность плода и ваш малыш появится на свет вполне здоровым и с очаровательной курносой «кнопкой». В любом случае только ваш врач может правильно интерпретировать все полученные результаты и поставить верный диагноз. Доверьтесь ему.
Почему нарушается развитие конечностей у плода

Причин появления детей с такими уродствами множество:
- Наследственные факторы
. Болезни, вызывающие уродства скелета, бывают наследственными. Пример – ахондроплазия – карликовость, вызванная недоразвитием и укорочением ног и рук. В популярных передачах про семью Ролофф показан типичный случай, когда у людей с ахондроплазией рождается сначала сын, а потом и внук с таким отклонением. - Генетические сбои,
возникшие в процессе оплодотворения или на первых этапах развития малыша. Причиной отклонений могут быть инфекции, даже банальный грипп, TORH-инфекции – краснуха, герпес, цитомегаловирус, токсоплазмоз. Особенно опасно, если будущая мама переболела инфекцией в начале беременности. - Прием некоторых препаратов.
Самый яркий пример – талидомидная катастрофа – рождение в Европе в 1959-1962 гг. 12 тыс. детей с недоразвитием конечностей. Их матерям в период беременности был прописан успокаивающий препарат талидомид. К таким препаратам относятся антидепрессанты, средства, влияющие на свёртываемость крови, некоторые антибиотики, ретиноиды, применяемые для лечения прыщей. Трагедия случается, когда будущая мама принимает лекарства, не зная, что беременна или врач выпишет препарат, противопоказанный женщинам в положении. - Вредные привычки и вредные условия труда,
влияющие на наследственность, Вещества, вызывающие уродства, называются тератогенными. К ним относятся соединения мышьяка, лития и свинца. Приводит к врожденным аномалиям и радиоактивное облучение. Дети с неправильным развитием костей рождаются у мам, злоупотребляющих спиртным и употребляющих наркотики. Поскольку опасные вещества и радиация поражают яйцеклетки в организме женщины, проблемы могут возникать у женщин, когда-то работавших на вредном производстве.
Пациенткам, относящимся к этим группам, требуется тщательный УЗ-контроль на протяжении всей беременности.
Лечение фиброзной дисплазии разных видов костей
Фиброзная дисплазия отвечает за 7% всех доброкачественных опухолей костей. Это заболевание чаще встречается в молодом возрасте – 75% пациентов до 30 лет, но может возникать и у старших людей. В большинстве случаев фиброзная дисплазия бессимптомна и не требует радикального вмешательства.
О том, как диагностируют и лечат фиброзную дисплазию, вы можете узнать из нашей статьи.
Слушать статью:
Что такое фиброзная дисплазия?

Фиброзная дисплазия – заболевание, во время которого нормальная костная ткань замещается фиброзными образованиями или островками незрелых костных клеток. Фиброзная дисплазия – это не злокачественный рак, поэтому она не имеет тенденцию распространяться по организму. Эта болезнь не передается по наследству.
Большинство пациентов, которые болеют фиброзной дисплазией – дети в возрасте от 3 до 15 лет.
В большинстве случаев болезнь ничем себя не проявляет. Врачи могут обнаружить ее на рутинном осмотре. В других случаях, фиброзная дисплазия может стать причиной переломов или сдавления нерва.
Хотя с возрастом образования прекращают расти, они никуда не исчезают. Кость, пораженная фиброзной дисплазией, остается более хрупкой и уязвимой.
Существуют следующие виды фиброзной дисплазии:
Монооссальная – поражает только одну кость. Составляет 70-80% всех случаев. Обычно, после полового созревания прекращает прогрессировать.
Полиоссальная – поражает несколько костей. Чаще всего встречается у детей до 8 лет. У ⅔ пациентов симптомы проявляют себя до 10 лет.
Краниофасциальная – поражает только череп и кости лица.
Херувизм – также известный как семейная поликистозная болезнь и семейная фиброзная дисплазия. Не считается истинной фиброзной дисплазией. Поражает только нижние и верхние челюсти.
Иногда фиброзная дисплазия возникает на фоне генетических заболеваний, таких как синдром МакКьюна-Олбрайта-Брайцева и синдром Мазабрауда. На них припадает около 3% всех случаев.
У менее чем у 1% процента пациентов на фоне полиоссальной фиброзной дисплазии возникает злокачественная остеосаркома. Это редкое осложнение, и часто оно связано с тем, что пациент проходил курс лучевой терапии.
Симптомы фиброзной дисплазии
Чаще встречается при фиброзной дисплазии костей ног или таза. Обычно она проявляет себя как ноющая, тупая боль, которая усиливается от физических нагрузок и проходит во время отдыха. Со временем усугубляется.
Перелом кости
Очень часто перелому предшествует приступ тупой боли. Однако, возможны случаи и спонтанного перелома кости.
Деформация кости
Вследствие частых переломов, кости могут начать неправильно срастаться, что приводит к их деформации. При фиброзной дисплазии черепа это может привести к нарушениям зрения и слуха. Если поражены кости ног и таза, могут развиться трудности при ходьбе и артрит.
Гормональный дисбаланс
Симптомы зависят от того, какая железа была поражена болезнью. Среди симптомов могут быть изменения веса, диабет, тревожность, нарушение уровня кальция в крови, нарушение роста. У детей сбой гормонов может проявиться как раннее половое созревание.
В большинстве случаев фиброзная дисплазия проходит без симптомов.
Диагностика фиброзной дисплазии
Рентген. Часто фиброзную дисплазию случайно обнаруживают на рентгене во время чек-апов, диагностики травм или других заболеваний.
КТ. Один из самых надежных методов диагностики фиброзной дисплазии.
МРТ. Иногда используется в диагностике, но на изображении трудно отличить фиброзное образование от злокачественной опухоли.
Остеосцинтиграфия. Основывается на повышенном поглощении контрастного вещества новообразованиями. Эффективно диагностирует фиброзную дисплазию как у взрослых, так и у детей.

Биопсия кости. Назначается в случае, если с помощью методов визуализации не удалось поставить однозначных диагноз.
Генетический анализ. Позволяет обнаружить специфические для фиброзной дисплазии мутации генов через анализ крови.
ЗАПИСЬ НА ДИАГНОСТИКУ
Пройдите диагностику и проверьте здоровье своих костей! Своевременное обследование поможет вам сэкономить на лечении и получить щадящую терапию. Диагностика фиброзной дисплазии костей займет у вас всего 1-2 дня. Записывайтесь на консультацию!
Лечение и прогноз при фиброзной дисплазии

В целом, прогноз при фиброзной дисплазии благоприятный. Сложность лечения зависит от тяжести заболевания.
Если болезнь проходит бессимптомно, пациенту не потребуется лечение, и он останется под наблюдением врача. В этом случае каждые пол года нужно будет делать рентген, чтобы наблюдать за развитием болезни.
Специфического метода лечения фиброзной дисплазии нет. В зависимости от симптомов, команда врачей, которая включает педиатров, терапевтов, хирургов-ортопедов и эндокринологов составляет план лечения. Чаще всего проводят операцию с целью устранения конкретных симптомов. Иногда пациентам может понадобиться несколько вмешательств.
Медикаментозное лечение фиброзной дисплазии включает препараты, которые препятствуют атрофии кости. В дополнение к ним врач может прописать прием кальция и витамина D для укрепления костей.
Если пациент страдает от сильной боли, врачи выписывают курс обезболивающих. Также часто пациенты проходят физиотерапию для того, чтобы облегчить боль или восстановиться после ортопедической операции.
Хотя спорт при фиброзной дисплазии не запрещен, подходить к решению “заниматься или нет” нужно со здравым умом. Пациентам, у которых врач диагностировал высокий риск перелома, следует избегать контактных видов спорта и физических упражнений с большой нагрузкой. В то же время, многим больным удается заниматься спортом после того, как они прошли лечение от фиброзной дисплазии. Пациентам стоит проконсультироваться со своим врачом относительно того, какие виды физических нагрузок будут для них безопасны.
У женщин с фиброзной дисплазией позвоночника, ребер, или таза беременность проходит с высоким риском, поэтому им следует обратиться к опытному акушеру.
Фиброзная дисплазия бедренной кости
Около 23% случаев монооссальной и 91% полиоссальной фиброзной дисплазии поражают бедренную кость.
Пораженной фиброзной дисплазией кости бедра труднее выдержать вес тела, поэтому она часто деформируется или ломается. У детей это может проявиться как разная длина ног и хромота.
Во время диагностики врач может обнаружить на КТ такие изменения при фиброзной дисплазии бедренной кости:
Преждевременное слияние зон роста бедренной кости;
Искривление бедренной кости;
Деформация проксимального отдела бедра по типу “пастушьей палки”;
Различная длина левого и правого бедра;
“Псевдопереломы”.
В зависимости от того, через какие симптомы проявляет себя болезнь, врачи могут назначить разное лечение. Чаще всего проводится остеотомия шейки бедра. Это операция, во время которой кость разрезается и заново устанавливается в правильном положении для ее коррекции. Врач может использовать внешнюю или внутреннюю фиксацию (имплант) для того, чтобы закрепить кость. Подбор импланта строго индивидуален и зависит от расположения опухоли и состояния тканей.
Операция направлена на улучшение подвижности и слаженности тазобедренного сустава. Обычно во время такой операции часть бедренной кости удаляется, и кость закрепляется в правильном положении с помощью фиксирующей компрессионной пластины. Существуют различные техники проведения этой операции.
Остеотомия с медиальным смещением
Чаще всего проводится при наличии перелома. Кость бедра закрепляется в тазобедренном суставе с помощью специального стержня.
Установка интрамедуллярного стержня
Используется для исправления деформации по типу “пастушьей палки”. Кость закрепляется с помощью специальной конструкции с несколькими стержнями.
Во время этой операции пораженный фрагмент ткани удаляется, а вместо него помещается здоровая кость, взятая из другого участка тела пациента.
ЗАПИСЬ НА ЛЕЧЕНИЕ ФИБРОЗНОЙ ДИСПЛАЗИИ БЕДРЕННОЙ КОСТИ
Вы можете избавиться от постоянной боли записавшись на лечение фиброзной дисплазии к опытному хирургу. Оставьте свою заявку, нажав на кнопку “Мне нужно лечение”.
Фиброзная дисплазия большеберцовой кости
Большеберцовая кость составляет около 81% случаев болезни с несколькими очагами.
Также, как и при фиброзной дисплазии бедренной кости, большеберцовая кость страдает от весовой нагрузки тела. Пациент с таким заболеванием подвержен риску переломов и искривления кости.
Диагностика фиброзной дисплазии большеберцовой кости включает рентген, КТ, остеосцинтиграфию, иногда – биопсию.
Если опухоль при фиброзной дисплазии большеберцовой кости крупная и доставляет неудобства пациенту, врачи проводят хирургическое лечение. В зависимости от специфики симптомов и расположения образования, врач может назначить:
Это процедура, во время которой хирург соскабливает опухоль из кости и очищает ткани с помощью специальной кюретажной ложки. Часто эта процедура дополняется аутогенной трансплантацией кости для того, чтобы заполнить пустое пространство.
Если образование маленькое и находится на поверхности кости, врач может провести его удаление. Такая операция также может дополняться аутогенной пересадкой кости. Удаление опухоли может проводиться независимо от или вместе с кюретажем.
Процедура по стимуляции роста костей через удлинение. Может проводиться после удаления опухоли или кюретажа для того, чтобы восстановить нормальную форму кости. Для ее проведения врачи используют внешнюю фиксацию или аппарат Илизарова.
Замена проксимального отдела большеберцовой кости
Эта операция проводится редко, если болезнью поражены большие отделы кости. После удаления патологических участков кость закрепляется с помощью металлического имплантата, что позволяет восстановить нормальную подвижность колена.
ЗАПИСЬ НА ЛЕЧЕНИЕ ФИБРОЗНОЙ ДИСПЛАЗИИ БОЛЬШЕБЕРЦОВОЙ КОСТИ
После лечения фиброзной дисплазии, риск перелома кости уменьшается в 3 раза. Сохраните свое тело здоровым и оставьте заявку на лечение болезни в клинике за рубежом.
Фиброзная дисплазия позвоночника

Фиброзная дисплазия позвоночника встречается в 2,5% случаев болезни; чаще – в полиоссальной форме. Шейные позвонки поражаются в два раза реже, чем поясничные.
Фиброзная дисплазия хребта может стать причиной сколиоза – бокового искривления позвоночника. В редких случаях из-за поражения позвонков защемляется нерв. В зависимости от того, в каком отделе хребта это произошло, будут отличаться симптомы. Среди них самые распространенные:
Боль в спине или конечности, которая усиливается при резких движениях, кашле, смехе и т.д.;
Ощущение “мурашек”;
Снижение подвижности конечностей.
Так как главный симптом при поступлении в больницу – это спинная боль, в первую очередь пациентам назначают МРТ и КТ. При подозрении на фиброзную дисплазию могут назначить биопсию, особенно пациентам взрослого или пожилого возраста.
Главные методы оперативного лечения фиброзной дисплазии позвонков следующие:
Во время этой операции хирург фиксирует позвоночник с помощью специальных винтов и пластин для того, чтобы стабилизировать его и убрать компрессию нерва.
Лечение фиброзной дисплазии хребта часто проводится вместе с спондилодезом. Пересадка может проводиться из тазовой кости, или врач может обратиться в банк доноров.
ЗАПИСЬ НА ЛЕЧЕНИЕ ФИБРОЗНОЙ ДИСПЛАЗИИ ПОЗВОНОЧНИКА
Вы можете вернуть способность свободно ходить, бегать и наклоняться. Вести активную жизнь без боли при фиброзной дисплазии возможно. Врач подберет вам оптимальный метод хирургии и персональную программу реабилитации. Записывайтесь на лечение!
Фиброзная дисплазия костей черепа
Фиброзная дисплазия костей черепа встречается в 10-25% монооссальной формы болезни, и 50% – полиоссальной.
Чаще всего этот вид фиброзной дисплазии поражает переднюю часть черепа: лобную, клиновидную, решетчатую кость, верхнюю или нижнюю челюсть. Фиброзная дисплазия основания черепа встречается очень редко.
Симптомы фиброзной дисплазии черепа зависит от расположения образования. Болезнь может проявиться через заложенность носа, кривые зубы, асимметрию лица, выступающий лоб, выпученные или неправильно расположенные глаза. В некоторых случаях может быть деформация черепа. Степень поражения отличается от пациента к пациенту.
Фиброзная дисплазия костей черепа обычно не несет вред мозгу, нервам и кровеносным сосудам.
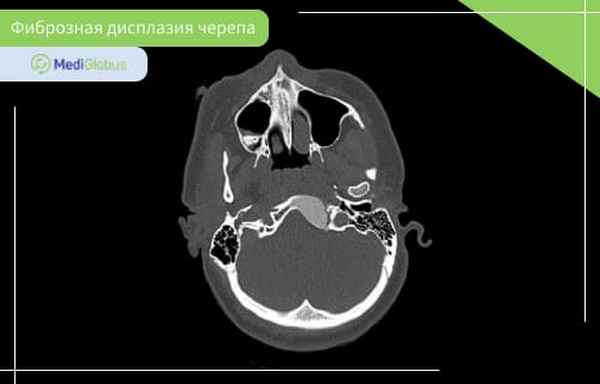
Диагностика фиброзной дисплазии костей черепа включает КТ, МРТ и рентген. Кроме этого, пациенту может понадобиться консультация невролога, челюстно-лицевого хирурга и стоматолога.
Хирургическое лечение фиброзной дисплазии черепа проводится в случае, если есть угроза нарушений зрения/дыхания или значительных внешних дефектов. Из-за сложности хирургии зоны лица полное удаление опухоли может быть невозможным.
ЗАПИСЬ НА ЛЕЧЕНИЕ ФИБРОЗНОЙ ДИСПЛАЗИИ КОСТЕЙ ЧЕРЕПА
Запись в клинику займет у вас меньше минуты. Результат, который вы получите после лечения останется на всю жизнь. Оставьте заявку, чтобы улучшить свое состояние и вылечить фиброзную дисплазию раз и навсегда.
История пациента с фиброзной дисплазией

Педро Вандшер Занграндо родился с редким генетическим заболеванием – синдромом МакКьюна-Олбрайта-Брайцева. С детства он был активным мальчиком, влюбленным в спорт. Когда в 12 лет во время футбольного матча он сломал себе ногу, Педро не мог дождаться, когда врачи разрешат ему снова выйти на поле. Но когда через 8 месяцев он получил новый перелом, врачи заподозрили неладное, и назначили рентген всего тела.
Снимок показал, что скелет Педро покрыт опухолями – ноги, руки, ребра, череп. Это была сложная форма фиброзной дисплазии, с множественными очагами по всему телу. С таким диагнозом невозможно было и думать о том, чтобы вернуться к футболу.
Однако, Педро не отчаивался, и перенаправил свою страсть к спорту на настольный теннис. Очень скоро он стал настоящим профи, и на протяжении 7 лет участвовал в соревнованиях государственного уровня. Также Педро основал первый в своем родном городе клуб настольного тенниса. Во время обучения в университете, с разрешения врачей, он вступил в волейбольную команду.
Один из самых ярких моментов его жизни припал на 2016 год, когда во время Олимпийский игр в Бразилии он был удостоен чести нести Олимпийский факел за его достижения в настольном теннисе.
С 12 лет он попал в отделение ортопедии только один раз – сломал ребро во время чихания.
Несмотря на неблагоприятный диагноз, придерживаясь указаний врачей и не теряя оптимизма, Педро удалось достичь больших высот в спорте. Он продолжает участвовать в соревнованиях, сотрудничает с Олимпийским комитетом и обучает детей и взрослых. Кроме того, Педро Вандшер Занграндо активно участвует в организациях и форумах поддержки пациентов с фиброзной дисплазией. Его пример является блестящим доказательством того, что жизнь с фиброзной дисплазией может быть такой же яркой и насыщенной, как и у любого другого человека.
Клиники для лечения фиброзной дисплазии
Так как фиброзная дисплазия – это очень редкое заболевание, обратиться за лечением лучше в узкопрофильные клиники. Большой опыт врачей способствует точной диагностике болезни на ранних этапах. Кроме того, в зарубежных центрах ТОП-уровня есть возможность проводить операции на костях минимально инвазивным методом. Такие вмешательства облегчают период реабилитации для пациентов и оставляют меньшие шрамы.
В приоритете находятся клиники с сильными отделениями онкологии, ортопедии, педиатрии, хирургии, неврологии. Команда MediGlobus рекомендует обратить внимание на такие больницы:
Университетская клиника Лив (Турция);
Сеть клиник Медикал Парк (Турция);
Американский госпиталь в Стамбуле (Турция);
Сеть клиник Кирон Салюд (Испания);
Клиника Малвазинки (Чехия);
Каролина Медикал Центр (Польша);
Медицинский центр им. Сураски/Ихилов (Израиль);
Сеть клиник Асклепиос (Германия);
Университетская клиника им. Людвига-Максимиллиана (Германия);
Венская частная клиника (Австрия).
ВЫБРАТЬ КЛИНИКУ ДЛЯ ЛЕЧЕНИЯ ФИБРОЗНОЙ ДИСПЛАЗИИ
Не знаете какой госпиталь выбрать? Наши координаторы вам помогут! Оставьте свои контакты и наш специалист проконсультирует вас и посоветует клинику, которая подойдет по расположению и бюджету.
Резюме
Фиброзная дисплазия – это редкое доброкачественное заболевание костей, вследствие которого повышается их хрупкость. Эта болезнь чаще всего диагностируется в детском возрасте, но остается на всю жизнь. Чаще всего поражены бедренная, большеберцовая и малоберцовая кости, таз, позвоночник, череп, ребра.
Диагностика фиброзной дисплазии включает рентген, КТ, МРТ, остеосцинтиграфию, биопсию и генетический анализ крови.
В большинстве случаев если болезнь не вызывает никаких симптомов, можно обойтись без какого-либо вмешательства. Лечение фиброзной дисплазии, зависимо от размера и расположения опухоли, включает медикаментозные препараты, операцию и физиотерапию.
Среди ведущих клиник, в которых проводят лечение фиброзной дисплазии, медицинские центры Турции, Израиля, Германии, Австрии, Испании, Польши и Чехии.
Если у вас или вашего ребенка подозрение на фиброзную дисплазию – команда MediGlobus может организовать диагностику и лечение за рубежом. Оставьте свой номер телефона, нажав кнопку “Получить бесплатную консультацию”, и с вами свяжутся в ближайшее время.
Читайте также:
