Ювенильная ангиофиброма носа - лучевая диагностика
Обновлено: 28.04.2024
ФГБУ «Национальный медицинский исследовательский центр детской гематологии, онкологии и иммунологии им. Дмитрия Рогачева» Минздрава России;
Медицинский институт непрерывного образования, ФГБОУ ВО «Московский государственный университет пищевых производств»
ФГБУ «Национальный медицинский исследовательский центр детской гематологии, онкологии и иммунологии им. Дмитрия Рогачева» Минздрава России
ФГБУ «Национальный медицинский исследовательский центр детской гематологии, онкологии и иммунологии им. Дмитрия Рогачева» Минздрава России
ФГБУ «Национальный медицинский исследовательский центр детской гематологии, онкологии и иммунологии им. Дмитрия Рогачева» Минздрава России
Медицинский институт непрерывного образования, ФГБОУ ВО «Московский государственный университет пищевых производств»
Опыт трансназальной эндоскопической хирургии ювенильной ангиофибромы основания черепа и носоглотки без выполнения предоперационной эмболизации
Журнал: Вестник оториноларингологии. 2020;85(4): 85‑88
ФГБУ «Национальный медицинский исследовательский центр детской гематологии, онкологии и иммунологии им. Дмитрия Рогачева» Минздрава России;
Медицинский институт непрерывного образования, ФГБОУ ВО «Московский государственный университет пищевых производств»
ФГБУ «Национальный медицинский исследовательский центр детской гематологии, онкологии и иммунологии им. Дмитрия Рогачева» Минздрава России;
Медицинский институт непрерывного образования, ФГБОУ ВО «Московский государственный университет пищевых производств»
ФГБУ «Национальный медицинский исследовательский центр детской гематологии, онкологии и иммунологии им. Дмитрия Рогачева» Минздрава России
ФГБУ «Национальный медицинский исследовательский центр детской гематологии, онкологии и иммунологии им. Дмитрия Рогачева» Минздрава России
ФГБУ «Национальный медицинский исследовательский центр детской гематологии, онкологии и иммунологии им. Дмитрия Рогачева» Минздрава России
Медицинский институт непрерывного образования, ФГБОУ ВО «Московский государственный университет пищевых производств»
Дата принятия в печать:
Введение
Ювенильная ангиофиброма носоглотки (ЮАН) — это доброкачественная опухоль, которая наиболее часто встречается у мальчиков подросткового возраста и составляет 0,05% от всех опухолей головы и шеи. Основным методом лечения является хирургическое удаление опухоли [1]. Учитывая тот факт, что опухоль обильно кровоснабжается, для безопасной и полной резекции ЮАН критически важным является контроль за интраоперационным гемостазом. Предоперационная эмболизация питающих опухоль артерий, таких как верхнечелюстная и восходящая глоточная артерии, рассматривается как метод, предотвращающий обильное интраоперационное кровотечение [2—5]. В то же время эмболизация артерий может повлечь за собой серьезные осложнения, например различные варианты ятрогенного тромбоза артерий головного мозга. Кроме того, окклюзия ветвей наружной сонной артерии может приносить значимый результат не всегда, так как большие опухоли очень часто получают кровоснабжение и из бассейна внутренней сонной артерии [6, 7], а интервенционные вмешательства на бассейне внутренней сонной артерии затруднительны. Современные достижения эндоскопической хирургии предполагают возможность трансназального клипирования синоназальных артерий, например таких, как клиновидно-небная и ВВА [8].
Данный клинический случай демонстрирует тот факт, что предоперационная эмболизация может не выполняться даже при ЮАН 3а стадии (в соответствии с классификацией Fisch-Andrews) [9] в связи с возможностью трансназального эндоскопического контроля ВВА во время выполнения хирургического доступа.
Клинический случай
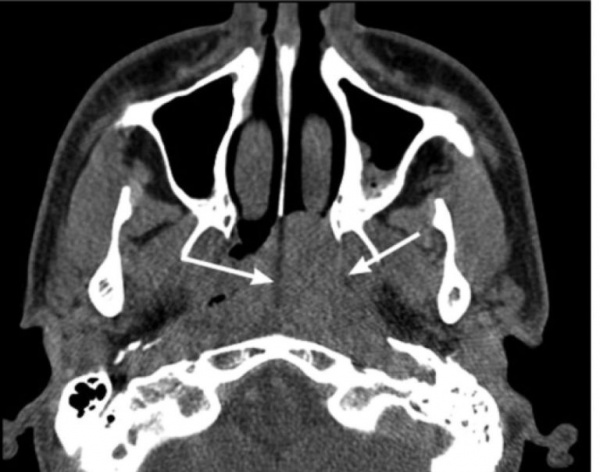
Подросток, 14 лет, обратился в клинику с жалобами на длительную двустороннюю заложенность носа и систематические носовые кровотечения. Возникновение симптомов впервые отметил 12 мес назад, обращался к врачу-оториноларингологу по месту жительства, получал лечение по поводу хронического риносинусита, без положительной динамики. При обращении в ФГБУ «НМИЦ ДГОИ им. Дмитрия Рогачева» была выполнена эндоскопия носа с визуализацией новообразования, обтурирующего полость носа и хоану справа. При выполнении МСКТ околоносовых пазух выявлено сосудистое новообразование полости носа, носоглотки и околоносовых пазух с патогномоничными рентгенологическими признаками ЮАН. В соответствии с классификацией Fisch-Andrews данная ЮАН стадирована как IIIa: опухоль заполняет клиновидную пазуху, носоглотку, распространяется в крыловидно-небную ямку, далее через нижнюю глазничную щель в полость орбиты; опухоль разрушает большое крыло клиновидной кости и крыловидный отросток, распространяясь в закрыловидное пространство. МСКТ околоносовых пазух также позволила визуализировать правую ВВА, которая проходила непосредственно за задней стенкой верхнечелюстной пазухи (см. рисунок). Данное положение ВВА позволяет выполнить ее трансназальное клипирование. Учитывая этот факт, нами было принято решение удалить ЮАН без предварительной эмболизации. Операция проводилась под общей анестезией, в условиях управляемой гипотонии. С целью хирургического доступа была выполнена модифицированная эндоскопическая медиальная максиллэктомия по Денкеру и этмоидотомия справа. Трансназальный модифицированный эндоскопический доступ по Денкеру включает в себя удаление медиальной стенки верхнечелюстной пазухи и расширение грушевидной апертуры латерально, что позволяет получить широкий хирургический коридор, достаточный для манипуляций в области подвисочной ямки [10]. Для обеспечения адекватной широты хирургического пространства и мобилизации опухоли была произведена двусторонняя сфенотомия с резекцией рострума и перегородки клиновидной пазухи. Затем задняя стенка верхнечелюстной пазухи была резецирована, выполнена экспозиция содержимого подвисочной ямки путем рассечения ее периоста серповидным скальпелем. После бережного выделения ВВА было выполнено, используя клипаппликатор, наложение двух титановых клипс на ее основной ствол. Далее компонент опухоли в крыловидно-небной ямке был отсепарован от здоровых тканей, мобилизован компонент из полости орбиты. Дальнейшая диссекция опухоли, в частности резекция крыловидного отростка, вызвала кровотечение за счет дополнительного кровоснабжения опухоли из бассейна внутренней сонной артерии через видиеву артерию. Кровотечение остановлено биполярной коагуляцией. Несмотря на выполненные методы контроля гемостаза, во время операции отмечалось умеренное кровотечение, не затрудняющее удаление опухоли. После мобилизации всех компонентов опухоли ЮАН была низведена в ротоглотку и удалена трансорально. Послеоперационная полость заполнена пеной на основе карбометилцеллюлозы. Операционная кровопотеря составила 1100 мл и не потребовала гемотрансфузий. На следующие сутки после хирургического вмешательства пациенту была выполнена МСКТ с внутривенным контрастированием, которая не выявила признаков резидуальной опухолевой ткани. Стандарты лечения ЮАН в нашем отделении предполагают выполнение контрольной МСКТ с внутривенным контрастированием на 1—2-е сутки после операции для определения радикальности проведенной операции; в случае если по данным МСКТ визуализируется резидуальная опухолевая ткань, пациенту выполняется ревизионная операция с удалением остаточного компонента.

Рис.. МСКТ головы с контрастным усилением до и на вторые сутки после операции.
Послеоперационное нахождение пациента в стационаре не имело особенностей и продолжалось 4 дня. Патоморфологическое исследование операционного материала подтвердило диагноз ЮАН.
Нередко эмболизации сосудов оказывается недостаточно эффективной, что может быть связано с частым кровоснабжением ЮАН не только из бассейна наружной сонной артерии, но и из видиевой и задней решетчатой артерий, которые являются ветвями внутренней сонной артерии и не могут быть подвергнуты окклюзии. Нельзя забывать о возможных тяжелых осложнениях эндоваскулярной эмболизации, таких как тромбоз сосудов, ведущий к инфаркту мозга, и тромбоз глазничной артерии, вызывающий слепоту [7]. Таким образом, планируя предоперационную ангиографию с эмболизацией при удалении ЮАН, стоит помнить, что ВВА может быть клипирована эндоскопически трансназально без каких-либо дополнительных хирургических рисков [8]. В данном случае выполнялась модифицированная эндоскопическая медиальная максиллэктомия по Денкеру, этот доступ позволяет получить достаточно широкий латеральный обзор и контроль за операционным полем [15, 16]. Основываясь на результатах МСКТ с внутривенным контрастированием, врач-оториноларинголог может не только оценить распространение опухоли, но и определить локализацию ВВА и возможность ее интраоперационного трансназального клипирования. Неоспоримым плюсом выполнения операции без предшествующей эмболизации является большая экономическая целесообразность, связанная с исключением дорогостоящего этапа лечения; также исключается дополнительное анестезиологическое пособие с его потенциальным риском для пациента.
Заключение
На данном клиническом примере продемонстрировано удаление ЮАН единым блоком без предварительной эмболизации питающих опухоль артерий. Метод трансназального клипирования ВВА может быть самостоятельным альтернативным вариантом хирургического гемостаза. Преимущество данного метода заключается в том, что контроль за интраоперационным гемостазом достигается без эндоваскулярной интервенции, а следовательно, без дополнительных хирургических и анестезиологических рисков.
Данный клинический случай демонстрирует, что предоперационная эмболизация ВВА не всегда необходима, даже при выполнении хирургического лечения ЮАН 3а стадии (Fisch-Andrews). В подобных случаях интраоперационное трансназальное клипирование ВВА может обеспечить адекватный гемостаз.
Ангиофиброма: что это такое и как ее лечить?
Ангиофиброма представляет собой доброкачественную опухоль, состоящую из разросшейся соединительной ткани и аномально расширенных стенок кровеносных или лимфатических сосудов. Считается, что она занимает промежуточное положение между врожденной аномалией развития и приобретенным новообразованием. К счастью, ангиофиброма кожи считается довольно редким явлением, которое не имеет склонности к переходу в злокачественный процесс, не является заразным и не несет опасности для жизни пациента.
Причины ангиофибромы
Несмотря на то, что данное образование впервые было упомянуто еще в трудах Гиппократа, точных данных по поводу причин развития ангиофибромы кожи до сих пор нет. Считается, что предрасполагающим фактором, провоцирующим ее возникновение в юношеском и зрелом возрасте, является воздействие солнечных лучей. В некоторых случаях эти образования развиваются на фоне злокачественных процессов, затрагивающих другие органы, а также в результате перенесенных ранее травм кожи.
Врожденная форма ангиофибромы кожи развивается при наличии персистирующих фетальных анастомоз (мест соединения) артерий и вен. В таком случае образование обычно бывает заметно с первых месяцев жизни ребенка.
Отдельно стоит выделить ювенильную ангиофиброму – болезнь, развивающуюся в период полового созревания. Данная форма патологии встречается в основном у юношей, реже – у девушек. Есть предположение, что на ее формирование оказывает влияние изменение гормонального фона подростка.
Нельзя исключать вероятность передачи предрасположенности к ангиофиброме кожи по наследству. Поэтому если данное состояние было диагностировано у ваших близких, рекомендуется проводить регулярный осмотр кожных покровов, чтобы выявить новообразование на ранних стадиях.
Симптомы ангиофибромы

Чаще всего данные образования локализуются на голове, шее, лице, несколько реже – на руках и в верхней части туловища. Также возможна дислокация на слизистой оболочке носоглотки.
Новообразование характеризуется упругим уплотнением, диаметр которого варьируется от 2-3 мм до нескольких сантиметров. Ярко выраженные субъективные ощущения при появлении образования отсутствуют: пациент не отмечает боли, дискомфорта или жжения, однако в редких случаях возникает слабый зуд.
Опухоль может быть представлена как одиночным округлым узелком, так и множественными уплотнениями.
Множественная ангиофиброма лица (особенно у подростков) часто выглядит как акне или розацеа – эта особенность патологии должна учитываться при постановке диагноза.
Верхний слой новообразования представлен истонченным эпидермисом, через который могут просвечивать капилляры. Цвет варьируется в зависимости от морфологических особенностей и вида ангиофибромы кожи, за счет чего он может быть красноватым, синюшно-багровым или бурым. Также оттенок узелка может не отличаться от здоровых участков кожи.
Диагностика и лечение ангиофибромы
Признаки ангиофибромы кожи во многом схожи с проявлениями других кожных заболеваний – в частности, фибромы, дерматофибромы и меланомы. Поэтому для того, чтобы лечение принесло максимальный эффект, важно проведение дифференциальной диагностики. Она включает в себя сбор анамнеза, визуальный осмотр, забор образца опухоли для осуществления гистологического анализа. Если речь идет об обследовании ангиофибромы носа и носоглотки, то для постановки диагноза проводят риноскопию, КТ или МРТ, ангиографию. В таком случае необходима консультация не только дерматолога, но и отоларинголога.
Наиболее эффективным и радикальным методом лечения данного новообразования является удаление ангиофибромы. В зависимости от размера и количества узелков, оно может быть проведено следующими методами: иссечением кожи лезвием или скальпелем, диатермокоагуляцией, электрокоагуляцией, криодеструкцией, лучевой терапией. Также может быть рекомендовано проведение склерозирующей терапии, заключающейся во введении в новообразование этилового спирта.
Для проведения консультации и получения рекомендаций врача относительно лечения ангиофибромы кожи в СПб вы можете обратиться в «ЭкспрессМедСервис».
Юношеская ангиофиброма носоглотки ( Ювенильная ангиофиброма носоглотки , Юношеская ангиофиброма основания черепа )
Юношеская ангиофиброма носоглотки – это доброкачественная сосудистая опухоль с соединительнотканным компонентом, расположенная в задних отделах носовой полости и носоглотке. Течение заболевания характеризуется затруднением носового дыхания, повторяющимися носовыми кровотечениями, насморком, аносмией, гнусавостью голоса. Диагностика включают эндоскопию носоглотки, рентген и КТ придаточных пазух, МРТ черепа, каротидную ангиографию. В качестве методов лечения используется удаление новообразования эндоназальным или наружным доступом, лучевая терапия, реже – гормонотерапия, химиотерапия.
МКБ-10


Общие сведения
Юношеская (ювенильная) ангиофиброма носоглотки (ЮАН) – гиперваскуляризированное новообразование назофарингеальной локализации. В отечественной отоларингологии используется термин «юношеская ангиофиброма основания черепа» (ЮАОЧ). В структуре новообразований головы и шеи доля ЮАН составляет 0,05%, а среди всех опухолей носоглотки – 54-59%. Встречается преимущественно у юношей в возрасте 14-25 лет, у женщин диагностируется крайне редко. Популяционная частота – 1:150000. Ангиофиброма носоглотки чаще диагностируется у жителей Индии и ближневосточного региона.
Причины
Несмотря на достаточное количество описанных клинических случаев, до настоящего времени причины возникновения юношеской ангиофибромы неизвестны. На сегодняшний день выдвинуто несколько этиологических гипотез:
- Гормональная стимуляция. Фиброваскулярный очаг, из которого берет начало ЮАН, до наступления пубертата находится в состоянии покоя. Однако повышение уровня тестостерона в юношеском возрасте способствует пролиферации клеток и началу роста ангиофибромы носоглотки. Эстрогены же оказывают противоположный эффект, уменьшая размеры образования. Гормональная теория объясняет преобладание заболеваемости ЮАН среди подростков и юношей.
- Генетическое происхождение. В стромальном и эндотелиальном компонентах ангиофибромы обнаружена аномальная экспрессия генов, регулирующих ангиогенез, в частности, рецептора эндотелиального фактора роста, белков тенасцина-C, синдекана-2 и др. В клетках ЮАН выявлены аберрации в хромосомах 4, 6, 8, делеции Y-хромосомы, удвоение Х-хромосомы. Также замечено, что ЮАН чаще встречается у пациентов с семейным полипозом толстой кишки, синдромом Гарднера.
- Воздействие вирусов. Ряд исследователей не исключает влияние вирусов на индукцию пролиферации клеток при первичном эпизоде юношеской ангиофибромы, а также при рецидиве. В качестве этиофакторов называют герпес-вирус 8 типа, папилломавирус, вирус Эпштейна-Барр.
- Врожденный дефект. Возможно, юношеская ангиофиброма представляет собой сосудистую аномалию, возникающую в результате неполной редукции ветвей первой пары аортальной дуги. Фрагменты артерии сохраняются в зоне клиновидно-небного отверстия. Именно отсюда ЮАОЧ начинает свой рост.
Патоморфология
Юношеская ангиофиброма – высоковаскуляризированная опухоль из волокнистой соединительной (фиброзной) ткани. Она берет свое начало на заднебоковой стенке носовой части глотки в районе крыловидно-небного отверстия. Отличается местнодеструктивным ростом: через щели и отверстия черепа ЮАН может распространяться на полость носа, придаточные пазухи, глазницу, вызывать хрящевую и костную деструкцию, сдавление здоровых тканей. В 10-20% случаев имеет место внутричерепной рост.
Ангиофиброма носоглотки имеет мягкую или плотную консистенцию, гладкую или дольчатую узловатую структуру, ярко-красный или бледный серовато-розовый цвет. При микроскопическом изучении опухоли определяется псевдокапсула, фиброзная строма, содержащая миофибробласты, множественные сосуды. В сосудах опухоли имеется только слой эндотелия и практически отсутствуют гладкомышечные волокна, поэтому они не спадаются при минимальной травматизации и сильно кровоточат.

Классификация
Предложено несколько систем для классификации юношеской ангиофибромы, основанных на критериях локализации, размера, распространенности, рисках рецидива новообразования. Для выбора хирургического доступа используется клинико-топографическая классификация по Фиш-Эндрюс 1989 г.:
- Стадия I. Ангиофиброма расположена в области клиновидно-небного отверстия, ее распространение ограничено сводом носоглотки и полостью носа.
- Стадия II. Опухоль занимает крылонебную ямку, распространяется на околоносовые пазухи, разрушая костные преграды.
- Стадия III. IIIА – образование прорастает в подвисочную ямку или орбиту; IIIВ – распространяется на параселлярную область, имеет экстрадуральное расположение (не прорастает твердую мозговую оболочку).
- Стадия IV. IVА – ЮАН имеет интрадуральный рост; IVВ – прорастает кавернозный синус, турецкое седло, черепные нервы, область хиазмы.
В зависимости от источника роста различают три варианта юношеской ангиофибромы:
- базальный/базосфеноидальный – из свода носоглотки (наиболее частый вариант);
- сфеноэтмоидальный – из клиновидной и решетчатой кости;
- птеригомаксиллярный – из крыловидного отростка основной кости и позадичелюстной ямки;
- тубарный – из глоточного отверстия слуховой трубы (встречается крайне редко).
Симптомы юношеской ангиофибромы
К ранним проявлениям ЮАН относятся постепенно нарастающая заложенность носа, на которую жалуются 80-90% пациентов. Проникая в полость носа, сосудистая опухоль деформирует носовую перегородку, вызывает сначала одностороннее, а затем и двустороннее затруднение назального дыхания, вплоть до его полной невозможности. Вместе с носовой обструкцией могут появиться слизистые/слизисто-гнойные выделения, связанные с присоединением риносинусита, аносмия, закрытая ринофония.
Другой характерный признак юношеской ангиофибромы – повторяющиеся носовые кровотечения вследствие разрыва и зияния тонкостенных сосудов – встречается более чем в 95% случаев. Обычно они провоцируются прегреванием, высмаркиванием, отоларингологическим осмотром, другими минимальными травмами, но также могут возникать спонтанно. Кровотечение бывает различной интенсивности – от умеренного до профузного, трудно купируемого. Реже, при низком расположении опухоли, возникают ротовые кровотечения.
При распространении юношеской ангиофибромы за пределы носоглотки формируется выбухание щеки и мягкого неба, асимметричность лица. Вторичные симптомы, присоединяющиеся при значительном распространении опухоли, могут включать зубную боль, тризм, дисфагию, головную боль, кондуктивную тугоухость. При далеко зашедшем процессе возникает глазная симптоматика (снижение зрения нистагм, диплопия, экзофтальм, дакриоцистит), неврологические проявления (невралгия тройничного нерва, нарушения чувствительности).
Осложнения
Постоянные носовые кровотечения становятся причиной анемического синдрома, требующего проведения гемотрансфузий. Любые манипуляции (биопсия, хирургическое удаление новообразования) сопряжены с риском массивных жизнеугрожающих кровотечений. Интраоперационная потеря достигает 1,5 и более литров. Длительное сдавление ангиофибромой нервных стволов может явиться причиной их необратимой атрофии, вплоть до развития стойкого пареза, слепоты и т. д. Прорастание в селлярно-хиазмальную область делает опухоль неоперабельной. Неполное иссечение юношеской ангиофибромы вызывает частые рецидивы.
Диагностика
На момент обращения пациентов к врачу-отоларингологу симптомы ЮАН присутствуют в среднем от 6 мес. до 1 года. Более чем у 15% больных на момент постановки диагноза отмечается интракраниальное распространение новообразования. Пациенты с юношеской ангиофибромой нуждаются в консультации невролога, офтальмолога, челюстно-лицевого хирурга, онколога. Объем необходимой диагностики включает:
- Рентген. Широко доступными методами первичного выявления ЮАН являются рентгенография ППН и носоглотки. Уже на этом этапе можно заметить тень новообразования, деструкцию костей. Патогномоничный рентгенологический признак – симптом Холмана-Миллера – смещение задней стенки верхнечелюстного синуса кпереди.
- Томография. С целью определения размеров, границ распространения и стадии ЮАН выполняется МСКТ лицевого черепа. На томограммах четко визуализируется мягкотканное образование, расположенное в крыловидно-небной ямке, вызывающее смещение и разрушение костных стенок. При интракраниальном росте осуществляется МРТ головного мозга с контрастом.
- Каротидная артериография.Ангиография сонных артерий позволяет оценить источники и особенности кровоснабжения юношеской ангиофибромы, провести предоперационную селективную эмболизацию афферентных сосудов и тем самым снизить риск хирургического кровотечения.
- ЛОР-обследование. Включает риноскопию, эндоскопию полости носа, фарингоскопию, отоскопию. При риноэндоскопии определяется опухолевидное образование, исходящее их свода носоглотки, имеющее ровную или дольчатую поверхность, ярко- или темно-красную окраску, выраженный сосудистый рисунок, изъязвления.
- Биопсия. Забор биопсийного материала может спровоцировать массивное кровотечение, поэтому исследование осуществляется только в условиях стационара.
Дифференциальная диагностика
На ранних этапах исключаются заболевания ЛОР-органов: вазомоторный и гипертрофический ринит, аденоиды, гайморит, хоанальные полипы, рак носоглотки. В продвинутых стадиях дифференциальная диагностика проводится с другими новообразованиями основания черепа:
- хордомой;
- краниофарингиомой;
- менингиомой;
- гемангиомой;
- гемангиоперицитомой;
- церебральной каверномой;
- хондросаркомой;
- рабдомиосаркомой;
- эстезионейробластомой.

Лечение юношеской ангиофибромы носоглотки
Для лечения ЮАН используется ряд методов, среди которых хирургическое удаление, гормональная терапия, радиотерапия, химиотерапия. Выбор оптимальной тактики является чрезвычайно сложным вопросом, учитывая быстрый и агрессивный рост опухоли, склонность к кровотечениям, частые рецидивы.
Хирургическое лечение
Удаление ювенильной ангиофибромы является наиболее радикальным, но самым рискованным вариантом лечения. Для удаления опухолей IIIB-IVB стадии формируется междисциплинарная операционная бригада, включающая оториноларинголога, челюстно-лицевого хирурга, нейрохирурга. В зависимости от распространенности ЮАН используются различные хирургические доступы:
- Эндоскопический. В числе преимуществ эндоназальной хирургии – малотравматичность, низкие показатели осложнений и рецидивов, сокращение сроков госпитализации. Больше подходит для удаления юношеских ангиофибром, не распространяющихся на верхнечелюстную пазуху. Позволяет с хорошими результатами выполнить одномоментную пластику костей основания черепа при базальной ликворе.
- Открытые доступы. Для получения доступа к верхнечелюстной пазухе используется трансоральный доступ по Денкеру, для подхода к верхним отделам полости носа и решетчатым пазухам – наружная ринотомия по Муру, при распространении на крыловидно-небную ямку – доступ по Лауэрсу-Болону.
В качестве гемостатической меры при значительном распространении ангифоибромы показана предварительная эндоваскулярная эмболизация приводящих артерий. Реже прибегают к перевязке обеих наружных сонных артерий. В остальных случаях интраоперационный гемостаз осуществляют путем эндоскопического клипирования сосудов, электрокоагуляции, тампонады носа.
Хирургическое лечение сопряжено с целым рядом возможных осложнений, в числе которых интра- и послеоперационное кровотечение, гипосекреция слезных желез, офтальмоплегия, повреждение зрительного нерва, назальная ликворея.
Консервативные методы
Учитывая техническую сложность и трудоемкость хирургической тактики, постоянно ведется поиск альтернативных методов консервативной терапии. Одни из них (лазеркоагуляция, склеротерапия, криохирургия) показали малую эффективность, другие – применяются рутинно, особенно при запущенных стадиях юношеской ангиофибромы с интракраниальным ростом. Наиболее распространенные варианты консервативного лечения:
- Лучевая терапия. Позволяет добиться регрессии опухоли и уменьшения выраженности симптомов у 80% пациентов. Может проводиться как при первичных неоперабельных, так и при остаточных, рецидивирующих ангиофибромах. Перспективным методом является гамма-нож. Применение лучевой терапии ограничено риском малигнизации остаточной опухоли, развития атрофии зрительного нерва, остеорадионекроза, патологии гипофиза.
- Химиотерапия. Является методом выбора у больных с рецидивной ангиофибромой, при резистентности к лучевой терапии, внутричерепном распространении. Используются комбинации антрациклинов и алкилирующих средств, винкаалкалоидов, актиномицинов, оксазафосфоринов.
- Гормонотерапия. Ряд авторов сообщают о положительных результатах терапии ЮАОЧ блокаторами рецепторов тестостерона, эстрогенами. Однако широкого применения практика гормонального лечения не получила.
Прогноз и профилактика
ЮАН склонна к деструктивному росту, выраженной кровоточивости, рецидивному течению. Иногда опухоль спонтанно регрессирует после достижения половой зрелости. Частота рецидивов после хирургического лечения составляет около 30%. Прогноз зависит от стадии ЮАН, правильного выбора лечебной тактики.
Местнораспространенные опухоли хорошо поддаются малоинвазивному удалению, запущенные новообразования могут быть резецированы частично или оказаться неоперабельными. Учитывая неясные причины, профилактические меры не разработаны.
Хирургическое отделение патологии головы и шеи

Хирургическое отделение патологии головы и шеи ФГБУ ФНКЦ детей и подростков ФМБА России занимается хирургическим лечением и реабилитацией детей, страдающих хроническими воспалительными заболеваниями, функциональными и эстетическими нарушениями, доброкачественными и злокачественными новообразованиями, врожденными аномалиями развития органов головы и шеи.
Оборудование
Отделение оснащено оборудованием высокого класса: Операционный микроскоп Moller-Wedel, видеоэндоскопическое оборудование, электрохирургическое оборудование, моторная система ( шейвер, бор) и хирургический инструментарий Karl Storz.
В отделении созданы комфортные условия для пребывания детей и родителей.
Оперативные вмешательства, выполняемые в отделении:
– Пластическое закрытие перфорации перегородки носа
– Эндоназальная дакриоцисториностомия при хроническом дакриоцистите
– Коррекция деформации наружного носа ( ринопластика)
– Хирургическое устранение атрезии хоан
– Санирующие и реконструктивные операции при хроническом среднем отите
– Тимпанопластика и оссикулопластика
– Хирургическое лечение микротиианотии и атрезии наружного слухового прохода
– Трансназальные хирургические вмешательства при воспалительных заболевания полости носа и околоносовых пазух (фронтотомия, сфенотомия, этмоидотомия, полисинусотомия)
– Трансназальное хирургическое удаление опухолеподобных образований и инородных тел пазух носа
– Удаление срединных и боковых кист шеи
– Удаление околоушных свищей
– Реконструктивные операции с целью восстановления функции лицевого нерва
– Реконструктивная хирургия верхней и нижней челюсти (в том числе, и с использованием лоскутов на микрососудистом анастомозе)
– Ринопластика (в том числе и вторичная, с использованием реберного аутотрансплантата)
– Хирургическая коррекция рубцовых деформаций мягких тканей головы и шеи
– Реконструктивная хирургия рубцовых и посттравматических деформаций гортани и трахеи различной этиологии
– Отопластика
– Хирургия щитовидной железы
– Хирургия внеорганных опухолей шеи
– Хирургическое лечение костных новообразований головы и шеи
– Хирургическое лечение мягкотканных новообразований головы и шеи
– Хирургическое лечение новообразований кожи головы и шеи
– Хирургическое лечение новообразований орбиты
– Хирургическое лечение сосудистых новообразований головы и шеи (лимфатические, венозные и артериовенозные мальформации)
– Удаление доброкачественных новообразований околоушных и подчелюстных слюнных желез
– Удаление новообразований гортани при прямой микроларингоскопии
– Трасназальная эндоскопическая хирургия доброкачественных новообразований полости носа, околоносовых пазух и основания черепа (остеома, оссифицирующая фиброма, инвертированная папиллома, невринома, ювенильная ангиофиброма носоглотки и др.)
Эндоскопическое удаление ювенильных ангиофибром носоглотки
Эндоскопическое удаление базально-распространенных ювенильных ангиофибром носоглотки
Ювенильная ангиофиброма носоглотки (ЮАН) относится к группе мезенхимальных опухолей и имеет доброкачественную гистологическую структуру. Она обнаруживается исключительно у лиц мужского пола в пубертатном периоде (в возрасте от 7 до 21 года), что дало основание для обозначения её как “ювенильная” или “юношеская”. Частота ЮАН, составляет 50% случаев всех доброкачественных опухолей носоглотки или около 0,05% случаев опухолей головы и шеи.
По настоящее время основным методом лечения больных ЮАН продолжает оставаться хирургический метод. Все другие методы – склерозирующая, лучевая и гормональная терапия, криохирургия и лазерокоагуляция опухоли, а также эмболизация сосудов, питающих опухоль и химиотерапия, применяются в качестве вспомогательных мероприятий.
В числе традиционных операций, проводимых при ЮАН, наиболее часто применяются следующие операции: модифицированная операция по Оуэнсу осуществляемая подходом через нёба; операция по Денкеру - через верхнечелюстную пазуху и полость носа с проведением разреза под губой; операция по Муру - через верхнечелюстную пазуху и полость носа с проведением лицевого разреза; операция - через обнаженные костные структуры средней части лица (среднелицевой декортикационный подход).
Наиболее часто применяемые традиционные операции
Модифицированная операция по Оуэнсу - доступ через нёба
Модифицированная операция по Денкеру – доступ через верхнечелюстную пазуху и полость носа с проведением разреза под губой
Модифицированная операция по Муру – доступ через верхнечелюстную пазуху и полость носа с проведением лицевого разреза
Между тем, применение различных операций даже при адекватной форме роста опухоли, а также наличии высокой частоты “рецидивов” (11-50%) среди оперированных больных (Ланцов А.А. с соав., 1998, Рзаев Р.М., 2005, Malik M . K . et al ., 1991, Da Costa D . M . L . et al ., 1992, Herman Ph . et al ., 1999), сами по себе игнорируют их универсальность, что в отношении обеспечения радикальности хирургического вмешательства и сохранности функций анатомических структур, оставляют желать лучшего.
Внедрение эндоскопической хирургии в ринологию, начавшие в 60-е годы, как адекватный и малоинвазивный хирургический метод, нашло свое применение также при удалении некоторых ЮАН в настоячщее время. По мнению большинства авторов, применение эндоскопической эндоназальной операции в основном оправдано при так называемых “малых” и “средних” опухолях, т.е. в случаях захвата опухолью носоглотки, полости носа, околоносовых пазух и крыловидно-нёбной ямки (Капитонов Д.Н., Нерсесян М.В., 2011, Bernal - Sprekelsen M . et al ., 1998, Anderhuber W . et al ., 1999, Jorissen M . et al ., 2000, Arne W . S . et al ., 2002, Mair E . A . et al ., 2003, Eloy Ph . et al ., 2007).
Различия в точках зрения специалистов в вопросах оценки эффективности эндоскопического удаления ЮАН, в частности касающихся значимости формы роста и оценки частоты "рецидива" опухоли, а также вопросов кровопотеря, указывают их дискутабельность, что предопределяет необходимость дальнейшего углублённого изучения затронутых вопросов.
Цель исследования - оценка эффективности эндоскопической эндоназальной операции при удалении базально-распространенных ЮАН.
Материалы и методы исследования. За период 1986-2012 гг. под нашим наблюдением всего находились 46 больных с ЮАН у 28 (60,8%) из которых согласно собственной классификации (Рзаев Р.М., 1987, 2005) имелась базально-распространенная, а у 18 (39,2%) больных - интракраниально - распространенная формы опухоли. В числе больных с базально-распространенными опухолями у 4 больных имелась I (опухоль занимала носоглотку и полость носа), у 19 - II (опухоль занимала носоглотку, полость носа, крыловидно-нёбную ямку, пазухи решётчатой кости и клиновидную пазуху) и у 5 - III (опухоль занимала носоглотку, полость носа, пазухи решётчатой кости, крыловидно-нёбную и подвисочную ямки) категория опухоли (рис.1.).

Все пациенты были мужского пола в возрасте от 10 лет до 21 года (средний возраст – 15 лет). Всем больным наряду с общим клиническим обследованием проводили КТ, КА, а в некоторых случаях (при подозрении на распространение опухоли во внутрь черепа и глазницу) и МРТ.
Из 28 больных с базально-распространенной формой ЮАН у 22 (2 больных с I, 15 - со II и 5 - с III категорией опухоли) - ранее (1986-2008 гг.), согласно классификации, были произведены традиционные (в той или иной модификации) операции: по Денкеру, Муру, Оуэнсу и путём проведения среднелицевого декортикационного подхода. Остальным 6 больным произведена эндоскопическая эндоназальная операция (2009-2012 гг.): у 2 из них имелась I, а у 4 больных II категория опухоли (рис.2).

В качестве мер, направленных на предотвращение кровотечения во время операции, 3 больным - у одного больного с опухолью I и у 2 больных с опухолью II категорией, произведено интраоперационное клипирование верхнечелюстной артерии (через верхнечелюстную пазуху). У остальных 2 больных с опухолью II категорией, одному, произведена перевязка наружной сонной артерии, а другому - предоперационная эмболизация сосудов питающих опухоль (за день до операции). Одному больному с опухолью I категорией, проведение каких либо мер, относительно предотвращения возможного кровотечения не понадобилось.
Оптимизация основных этапов эндоскопических вмешательств, позволила нам разработать собственную тактику эндоскопической эндоназальной операции при удалении базально-распространенных ЮАН - относительно опухолей I и II категории.
Техника удаления I категории опухоли: мобилизация носового и носоглоточного сегмента опухоли
Основные этапы операции: медиопозиция/или резекция средней носовой раковины, удаление крючковидного отростка, передняя и задняя этмоидэктомия, идентификация крыловидно-нёбного отверстия, мобилизация носового сегмента опухоли (сепарирование опухоли от структур решётчатой и нёбной костей), резекция заднего конца перегородки носа (задняя септумэктомия), мобилизация носоглоточного сегмента опухоли ("две ноздри + четыре руки"), эндоназальное/или эндооральное удаление опухоли.
Так, после инфильтрационной анестезии носовых раковин на операционном столе (под общим обезболиванием), под контролем эндоскопа (угол обзора 30°), используя элеватор (Cottle), вначале отодвигается в сторону средняя носовая раковина, затем, сделав глубокий разрез в области крючковидного отростка, с помощью прямых щипцов (Blakesley) производится его полное удаление. Далее, используя прямые (Blakesley) и изогнутые на 45° (Blakesley-Wilde) щипцы, вскрывается решетчатая пазуха - удаляются передние, и задние ячейки решётчатой кости (этмоидэктомия). На этом этапе можно идентифицировать верхний сегмент опухоли при распространении её в клиновидную пазуху. Расширяя, таким образом, естественное соустье верхнечелюстной пазухи и ещё более отодвигая в сторону среднюю носовую раковину, идентифицируется и широко обнажается крыловидно-нёбное отверстие. Далее с помощью элеватора и щипцов производится частичное сепарирование боковой части опухоли от костных структур решётчатой и нёбной костей. Используя шейвер, освобождается задняя и вся боковая часть опухоли, и тем самым достигается достаточная мобилизация её в приделах операционной раны.
Для окончательной мобилизации опухоли в носоглотке, особенно при её обтурации, операция проводится по принципу "две ноздри + четыре руки". Так после резекция заднего конца перегородки носа (задняя септумэктомия), с помощью "обратного выкусывателья" (Stammberger), перемещая эндоскоп и наконечник отсоса в противоположную ноздрю, ассистентом проводится дальнейшая визуализация операционной раны, синхронно с хирургом, завершавшего мобилизацию опухоли в носоглотке.
Окончательное выделение опухоли от окружающих структур полости носа и носоглотки позволяет осуществить полное удаление опухоли через нос, а при её больших размерах - через полость рта.
Читайте также:
- Морфология возбудителя респираторного микоплазмоза. Антигены возбудителя микоплазменной пневмонии. Факторы патогенности возбудителя микоплазменной пневмонии.
- Рецидивирующий менингит
- Пренатальное диагностическое обследование
- Шизонтная малярия. Морфология малярии
- МРТ подострой комбинированной дегенерации
